Слайд 2
Внезапная сердечная смерть –
это ненасильственная смерть, вызванная
заболеваниями сердца, проявившаяся внезапной потерей сознания в пределах 1
часа от момента появления острых симптомов.
Предшествующее заболевание сердца может быть известным или неизвестным, но смерть всегда неожиданна.
На вскрытии у таких больных не выявляется значимой патологии внутренних органов, которая могла бы явиться причиной смерти.
Слайд 3
статистика
По данным Всемирной организации здравоохранения каждую неделю от
внезапной сердечной смерти умирает 30 человек на 1 миллион
населения.
Каждый десятый умерший в мире погибает именно от внезапной сердечной смерти.
Внезапная сердечная смерть диагностируется практически у половины людей, умерших от сердечно-сосудистых заболеваний.
При вскрытии у умерших от внезапной сердечной смерти отсутствуют грубые изменения внутренних органов, несовместимые с жизнью. Следовательно, в случае успешных реанимационных мероприятий и выполнения профилактических мер пациент может прожить ещё длительный срок.
Слайд 4
Симптомы:
Молниеносная смерть без каких либо предшествующих симптомов развивается
у каждого четвертого погибшего внезапной сердечной смертью.
Симптомы внезапной
сердечной смерти:
потеря сознания,
судороги,
расширение зрачков,
дыхание сначала шумное и частое, затем урежается, через 1-2 минуты развивается остановка дыхания.
Слайд 5
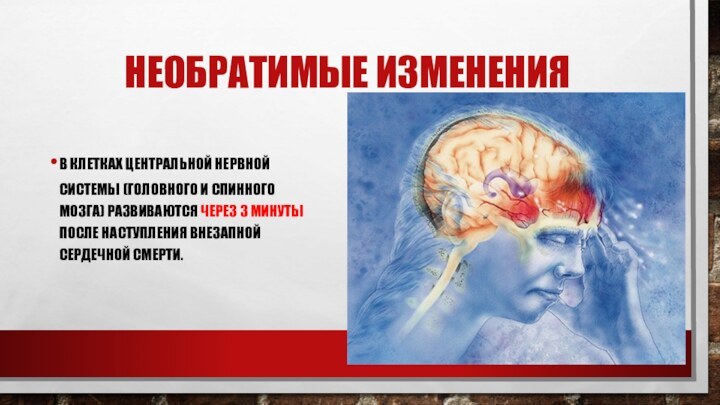
Необратимые изменения
в клетках центральной нервной системы (головного
и спинного мозга) развиваются через 3 минуты после наступления
внезапной сердечной смерти.
Слайд 6
Предвестники внезапной
сердечной смерти:
Выраженная давящая или сжимающая боль
за грудиной или в области сердца,
Тахикардия (частое сердцебиение)
или брадикардия (редкое сердцебиение),
Расстройства гемодинамики (снижение артериального давления, слабый пульс, цианоз, появление застоя жидкости в легких),
Нарушения дыхания. Чаще всего это остановки дыхания во время сна.
Слайд 7
Формы В зависимости от продолжительности интервала между началом
сердечного приступа и моментом наступления смерти:
мгновенная сердечная смерть (больной
погибает в течение нескольких секунд),
быстрая сердечная смерть (больной погибает в течение часа).
Слайд 8
Формы В зависимости от
причины смерти:
Внезапная коронарная
смерть – форма ишемической болезни сердца, при которой смерть
в присутствии свидетелей наступает мгновенно или в пределах 1-6 часов. Внезапная коронарная смерть наиболее часто обусловлена фибрилляцией желудочков (неправильными сокращениями сердца, не обеспечивающими ток крови) и не связана с наличием признаков, позволяющих поставить какой-либо другой, кроме ишемической болезни сердца, диагноз.
Внезапная аритмическая смерть – это смерть, связанная с внезапной остановкой кровообращения вследствие нарушения ритма или провод (нарушения прохождения электрического импульса по мышце сердца).
Слайд 9
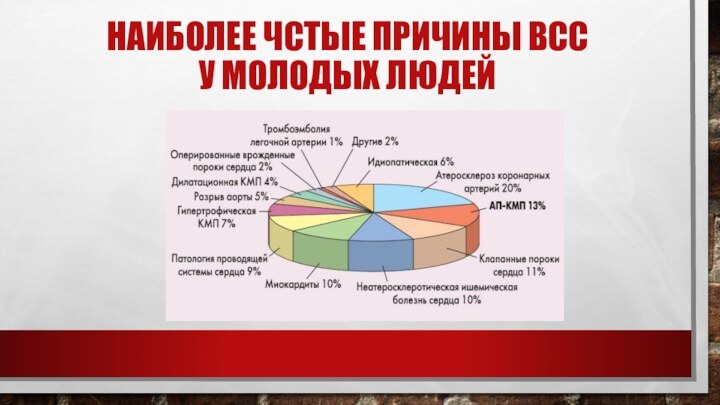
Наиболее чстые причины всс
у молодых людей
Слайд 10
Наиболее частыми причинами внезапной сердечной смерти являются (1):
ишемическая
болезнь сердца (нарушение кровотока по артериям сердца при появлении
в них атеросклеротических бляшек – отложений холестерина) является причиной внезапной сердечной смерти в ¾ случаев,
дилатационная кардиомиопатия (заболевание, при котором происходит увеличение полостей сердца, уменьшение толщины мышцы сердца и снижение силы сердечных сокращений),
гипертрофическая кардиомиопатия (заболевание, при котором происходит увеличение толщины некоторых участков мышцы сердца и уменьшение полостей сердца),
Слайд 11
Наиболее частыми причинами внезапной сердечной смерти являются (2):
острый
миокардит,
аритмогенная дисплазия правого желудочка (заболевание, при котором в
толщине мышцы правого желудочка сердца образуются участки жировой или соединительной ткани, сопровождается нарушениями ритма сердца),
аортальный стеноз (порок сердца, при котором имеется сужение в области клапана аорты и подклапанных структур),
Слайд 12
Наиболее частыми причинами внезапной сердечной смерти являются (3):
пролапс
митрального клапана (провисание вместо полного смыкания одной или обоих
створок двустворчатого клапана в полость левого предсердия при сокращении желудочков),
«спортивное сердце» (изменения в сердце, возникающие вследствие длительных интенсивных физических нагрузок),
аномалии развития коронарных артерий (врожденная патология, при которой собственные артерии сердца имеют участки сужения или извитости),
Слайд 13
Наиболее частыми причинами внезапной сердечной смерти являются (4):
синдром
WPW (синдром Вольфа-Паркинсона-Уайта – врожденное изменение структуры сердца, при
котором существует дополнительный проводящий путь для электрического импульса между правым предсердием и правым желудочком. Сопровождается высоким риском нарушений ритма сердца),
синдром удлиненного интервала QT (врожденная патология, при которой на электрокардиограмме выявляется удлинение интервала QT, т.е. прохождения электрического импульса по желудочкам. Сопровождается высоким риском нарушений ритма сердца),
Слайд 14
Наиболее частыми причинами внезапной сердечной смерти являются (5):
синдром
Бругада (врожденное заболевание, при котором происходят периодические обмороки (потери
сознания со снижением артериального давления) на фоне желудочковой тахикардии – учащенного сердечного ритма, источник которого находится в желудочках. Для синдрома Бругада характерна особенная картина на электрокардиограмме) ,
идиопатическая желудочковая тахикардия (заболевание, причина которого не известна. При нем внезапно происходят эпизоды желудочковой тахикардии – учащенного сердечного ритма, источник которого находится в желудочках. Приступы прекращаются самостоятельно или приводят к смерти),
Слайд 15
Наиболее частыми причинами внезапной сердечной смерти являются (6):
лекарственная
проаритмия (возникновение нарушений ритма вследствие приема лекарственных препаратов),
выраженный электролитный дисбаланс (нарушения соотношения содержащихся в организме калия, натрия и кальция),
кокаиновая интоксикация (накопление в крови и внутренних органах кокаина – наркотического вещества),
Слайд 16
Наиболее частыми причинами внезапной сердечной смерти являются (7):
саркоидоз
(заболевание, причина которого неизвестна. При саркоидозе в различных органах
появляются гранулемы – мелкие плотные узелки, ограниченные участки воспаления),
амилоидоз (нарушение белкового обмена, при котором в органах откладывается амилоид – специфический комплекс из белка и углевода),
Слайд 17
Наиболее частыми причинами внезапной сердечной смерти являются (8):
опухоли
сердца (новообразования доброкачественного или злокачественного характера. Злокачественные опухоли редко
возникают в самом сердце, чаще это проникновение опухолевых клеток из других органов путем прорастания или принесения током крови),
дивертикулы левого желудочка (редкая врожденная особенность строения сердца, при которой имеется выпячивание всех слоев стенки сердца в виде мешка).
Слайд 18
Наиболее частыми причинами внезапной сердечной смерти являются (9):
синдром
обструктивного апноэ (остановка дыхания во время сна). Данный синдром
проявляется храпом, остановками дыхания во сне, дневной сонливостью. Больные погибают преимущественно ночью. Апноэ во время сна приводит к развитию остановок синусового узла (водителя ритма сердца), нарушениям проведения электрического импульса по сердцу, а также способствует развитию артериальной гипертонии, сахарного диабета, ожирения).
Слайд 19
Пересмотр рекомендаций по реанимации
Создание Европейского совета по сердечно-легочной
реанимации (1989г.), послужило толчком к пересмотру международных рекомендаций по
проведению СЛР опубликованных в 2000, 2005 и 2010 г.г.
Обоснованием необходимости пересмотра явилось то, что, несмотря на широкое внедрение современных методов реанимации, не было получено существенного увеличения успехов реанимации и выживаемости больных.
Главной причиной отсутствия успехов в проведении реанимации была признана неадекватная стратегия проведения массажа сердца.
При проведении реанимационных мероприятий определяющее значение имеет поддержание кровообращения (в первую очередь перфузионного коронарного давления), а не дыхания, как это было раньше, АВС согласно алгоритму П.. Сафара.
Слайд 20
Диагностика клинической смерти
Потеря сознания обычно наступает через 10–15 с
после остановки кровообращения.
Сохранение сознания исключает остановку кровообращения. Для проверки
сознания рекомендуется обратиться к пострадавшему, и осторожно встряхнуть за плечи.
Отсутствие пульса на сонных артериях говорит о прекращении кровообращения по ним, что ведет к быстрому обескровливанию мозга и гибели коры. Чтобы найти сонную артерию, необходимо указательный и средний пальцы поместить на щитовидный хрящ и сместить их в бороздку между трахеей и грудинно-ключично-сосцевидной мышцей.
Определять пульсацию нужно не менее 10 с, чтобы не пропустить выраженную брадикардию. Разгибание шеи больного облегчает определение пульсации.
Слайд 21
Оценка пульсации
на сонной артерии
Согласно последним Европейским рекомендациям
(2005,2010) для диагностики клинической смерти не требуется определения пульсации
на сонной артерии у взрослых и детей после 8 лет.
Достаточно диагностика потери сознания и дыхания.
У детей до 8 лет определение пульсации на сонной артерии рекомендуется только медицинскими работниками.
У грудных детей пульсация определяется на плечевой артерии.
Слайд 22
Оценка дыхания
Отсутствие самостоятельного дыхания или наличие дыхания агонального
типа устанавливается наружным осмотром пострадавшего.
Не следует тратить время на
попытки выявить остановку дыхания с помощью зеркальца, движения обрывка нити и т. п.
Агональное дыхание характеризуется периодическим судорожным сокращением мышц шеи и дыхательной мускулатуры. Однако, так как при этом одновременно сокращаются мышцы вдоха и выдоха, вентиляции легких не происходит.
Агональное дыхание через несколько секунд переходит в апноэ — полную остановку дыхания.
Слайд 23
При возникновении подозрения на клиническую смерть рекомендуется такая
последовательность действий:
а) установить отсутствие сознания — осторожно потрясти или окликнуть пострадавшего;
б)
убедиться в отсутствии дыхания;
в) одну руку поместить на сонную артерию - проверить наличие или отсутствие пульса (детям до 8 лет), грудным младенцам на плечевую артерию.
Слайд 24
Протоколы и этапы
сердечно-легочной реанимации
В настоящее время согласно
рекомендациям ERC выделяют алгоритмы базовых реанимационных мероприятий (BLS) для
неспециалистов и спасателей и расширенных реанимационных мероприятий (ALS) для медицинских работников.
Существуют детские протоколы PBLS и PALS предназначены для детей с 1 года до 8 лет.
После 8 лет у детей действуют взрослые протоколы.
Отдельно рекомендуется протокол реанимации новорожденных (NLS).
Слайд 25
1. Реанимационные мероприятия
1. Реанимационные мероприятия немедленно начинает
тот, кто первым оказался в непосредственной близости от пострадавшего.
Если реанимирующий оказался один на один с пострадавшим, не следует тратить время на попытки вызвать помощников либо отправляться на их поиски, оставив умирающего без внимания, а необходимо начать СЛР, одновременно призывая на помощь (звонок в службу спасения или скорую помощь). Если реанимирующих как минимум двое, один из них начинает СЛР, а второй берет на себя вызов помощников и затем уже включается в проведение СЛР.
Слайд 26
2. Реанимационные мероприятия
Реанимационные мероприятия оказывают в том
месте, где обнаружен пострадавший. Не следует пытаться куда-либо переносить
пострадавшего. Особое внимание следует уделить осмотру места, где находится пострадавший, чтобы самому не оказаться в подобной ситуации (например, поражение электрическим током от упавших проводов).
Слайд 27
3. Реанимационные мероприятия
Массаж сердца можно и должно
проводить без предварительной дифференциальной диагностики механизмов прекращения кровообращения. Согласно
рекомендациям ERC для неспециалистов оказывающих реанимационную помощь принята концепция «только компрессионной СЛР». Лучше использовать грудные компрессии, чем ничего не предпринимать.
Слайд 28
Оценка дыхания
У человека с остановкой сердца могут в
течение непродолжительного времени наблюдаться конвульсии эпилептического характера или агональное
дыхание, что может сбить потенциальных реаниматоров с толку, поэтому диспетчеры должны уметь выявлять такие признаки остановки сердца.
Диспетчеры должны давать указания необученным непрофессиональным реаниматорам по выполнению СЛР взрослых с внезапной остановкой сердца без вентиляции легких.
В Рекомендациях AHA по СЛР и неотложной помощи при сердечно-сосудистых заболеваниях от 2010г. диспетчерам даются четкие указания инструктировать необученных непрофессиональных реаниматоров выполнять СЛР без вентиляции легких, если взрослый пострадавший находится без сознания, не дышит или дышит неправильно.
При подозрении на приступ асфиксии диспетчеры должны давать указания по выполнению традиционной СЛР.
Слайд 29
Элементарное поддержание жизни BLS (проводится немедицинским и медицинским
персоналом).
Этап А (airwey) — обеспечение проходимости дыхательных путей.
Этап В
(breathe) — искусственное дыхание.
Этап С (circulacion) — наружный массаж сердца.
Слайд 30
САВ вместо АВС
Согласно рекомендациям Европейского совета по сердечно-легочной
реанимации (2005, 2010 г.г.) наружный массаж сердца у взрослых
предшествует ИВЛ и алгоритм реанимации из «ABC», трансформируется в «CAB».
У детей до 8 лет и грудных младенцев после этапа А проводится 5 искусственных вдохов, учитывая, что наиболее частой причиной клинической смерти у детей до 8 лет является асфиксия затем приступают к компрессиям грудной клетки, т.е. алгоритм «ABC» сохраняется.
Слайд 31
Обоснование смены последовательности действий
Большинство пострадавших от внезапной остановки
сердца вне медицинского учреждения не получает помощи (СЛР) от
случайных свидетелей.
Это может быть обусловлено многими причинами, и одним из препятствий может являться последовательность A-B-C, начинающаяся с процедуры, которую реаниматоры считают наиболее сложной, – освобождения дыхательных путей и выполнения искусственного дыхания.
Рекомендация начинать реанимацию с компрессионных сжатий грудной клетки может стимулировать реаниматоров к выполнению СЛР.
Слайд 32
Работа в бригаде
Основные мероприятия по поддержанию жизнедеятельности обычно
выполняются последовательно, что остается верным для одного реаниматора.
Однако
в большинстве случаев медицинские работники действуют в бригаде и выполняют основные мероприятия по поддержанию жизнедеятельности одновременно.
Например, один реаниматор без промедления приступает к компрессионным сжатиям грудной клетки, второй реаниматор готовит автоматический наружный дефибриллятор (АНД) и вызывает помощь, а третий реаниматор освобождает дыхательные пути и выполняет искусственное дыхание.
Слайд 33
Дальнейшее поддержание жизни (проводится медицинским персоналом) и входит
в алгоритм расширенных реанимационных мероприятий (ALS).
На этом этапе
рекомендуется ЭКГ диагностика ритма сердца с помощью монитора дефибриллятора (автоматического или полуавтоматического).
Проводится ЭКГ диагностика видов остановки кровообращения, при которых требуется дефибрилляция (фибрилляция и желудочковая тахикардия без пульса) и при которых дефибрилляция не требуется (асистолия и электромеханическая диссоциация).
Слайд 34
Расширенные реанимационные мероприятия (ALS).
В первом случае проводят один
электрошок энергией 200 дж биполярным разрядом и 360 дж
монополярным разрядом и сразу же приступают к СЛР в соотношении 30 компрессий , 2 вдоха.
Во втором случае проводят только СЛР (30:2).
В первом случае после трех циклов реанимации и трех разрядов обеспечивают венозный доступ и вводят 1 мг адреналина с последующим повтором каждые 3-5 мин.
Во втором случае адреналин вводят, как только обеспечивается венозный доступ.
После этого алгоритм «возвращается» к повторной оценке ритма сердца или в случае восстановления кровообращения к мероприятиям раннего постреанимационного периода.
Слайд 35
«BLS+AED».
Согласно рекомендациям Европейского совета по сердечно-легочной реанимации
(2005, 2010 гг.) при наличии автоматического дефибриллятора алгоритм базовой
реанимационной помощи (BLS) совмещается с алгоритмом АНД (автоматический наружный дефибриллятор) и базовая реанимационная помощь проводится по алгоритму «BLS+AED».
Слайд 36
Важность качественного выполнения СЛР (1)
1. Частота компрессионных сжатий
должна составлять не менее 100 сжатий в минуту (вместо
«приблизительно 100 сжатий в минуту»).
2. Глубина вдавливания должна составлять не менее 5 см для взрослых и не менее одной трети диаметра грудной клетки для детей и грудных детей (приблизительно 4 см у грудных детей и 5 см у детей). Обратите внимание, что глубина в 4-5 см уже не используется для взрослых, а абсолютная глубина, указанная для детей и грудных детей, увеличена по сравнению с глубиной, указанной в предыдущих версиях Рекомендаций AHA по СЛР и неотложной помощи при сердечно-сосудистых заболеваниях.
3. Грудная клетка должна полностью расправляться после каждого сжатия.
4. Интервалы между сжатиями грудной клетки должны быть минимальными.
5. Следует избегать избыточной вентиляции легких.
Слайд 37
Важность качественного выполнения СЛР (2)
Рекомендованное соотношение «сжатия-вдохи» 30:2
при оказании помощи взрослым, детям и грудным детям (за
исключением новорожденных) одним реаниматором не изменилось.
Продолжительность вдоха, указанная в Рекомендациях AHA по СЛР и неотложной помощи при сердечно-сосудистых заболеваниях от 2010г., не изменилась и по-прежнему равна 1 секунде.
После установки интубационной трубки компрессионные сжатия грудной клетки можно выполнять в непрерывном режиме (с частотой не менее 100 сжатий в минуту) без перерывов на искусственное дыхание.
Искусственное дыхание можно выполнять с частотой приблизительно 1 вдох каждые 6-8 секунд (приблизительно 8–10 вдохов в минуту).
Слайд 38
Лекарственная терапия при СЛР.
Пути введения препаратов.
Лекарственная терапия
является важной составляющей частью СЛР.
Опыт показывает, что положительные результаты
СЛР во многом зависят от своевременного и оправданного введения лекарственных средств, однако лекарственное воздействие может дать эффект только на фоне проведения массажа сердца и ИВЛ.
Слайд 39
В/в путь введения.
По возможности катетеризируют периферическую вену.
Пунктировать вену иглой не рекомендуется, так как игла при
проведении реанимации легко прокалывает стенку вены или выходит из ее просвета. Однако чаще всего периферические вены в этой ситуации находятся в спавшем состоянии, что делает пункцию невозможной. Одномоментная пункция центральной вены оправдана, если она произведена за несколько секунд и только подготовленным персоналом. После восстановления самостоятельной сердечной деятельности катетеризация центральной вены становится обязательной.
Слайд 40
Эндотрахеальный путь введения
Согласно рекомендациям ERC, 2010 г. эндотрахеальный
путь введения медикаментов рекомендуется только для новорожденных.
Слайд 41
Установка внутривенного
доступа
у взрослых в движущейся машине
скорой помощи может занять 10-12 минут, с 10%-40% частотой
неудач.
Исследования попыток создания внутривенного доступа в педиатрической практике сотрудниками скорой помощи показало, что в более чем одной трети попыток для завершения процедуры требовалось более пяти минут, и в одной четверти случаев требовалось больше 10 минут.
В 6% попыток было совершенно невозможно получить внутривенный доступ.
Слайд 42
Внутрикостный
доступ (1)
при внутрикостном доступе у педиатрических и
взрослых пациентов в 70%-100% случаев удавалось достигнуть успеха в
течение одной минуты.
Показания:
Младенцы и дети младшего возраста в критических состояниях даже без попыток установления внутривенного доступа;
У взрослых больных и пораженных в случае предполагаемых трудностей установления внутривенного доступа проводится внутрикостный доступ после попыток венозной катетеризации или параллельно по принципу «что первое».
Внутрикостный доступ при массовых поступлениях больных и пораженных и в случаях катастроф, терактов.
Внутрикостный доступ предпочтительнее, чем эндотрахеальный;
Особая ценность внутрикостного доступа - может быть использован в условиях химического и бактериологического оружия.
Слайд 43
Внутрикостный доступ (2)
Единственным общепринятым противопоказанием для внутрикостного доступа
является перелом кости, которую нужно использовать как место доступа,
или предыдущая неудавшаяся попытка внутрикостного доступа на этой кости. Относительные противопоказания для внутрикостного доступа включают такие болезни, как например, несовершенный остеогенез, тяжелый остеопороз и целлюлит над местом введения.
К настоящему времени существует несколько различных доступных устройств для установки внутрикостной линии - от вставляемых вручную специальных игл до удар-управляемых устройств и электрических дрелей.
Слайд 44
Медикаментозные средства при СЛР
Слайд 45
Адреналин (эпинефрин)
способствует восстановлению самостоятельного кровообращения при остановке

сердца длительностью
более чем 1–2 мин
независимо от электрокардиографической картины.
В/в адреналина способствует восстановлению самостоятельного кровообращения в случаях асистолии или фибрилляции желудочков (ФЖ).
Иногда при асистолии и электромеханической диссоциации адреналин вызывает ФЖ. В этом случае необходима дефибрилляция.
Адреналин является непревзойденным препаратом из всех симпатомиметических аминов, применяемых во время остановки сердца и СЛР, вследствие его выраженного сочетаемого стимулирующего действия на альфа- и бета-рецепторы. Он вызывает увеличение сопротивления периферических сосудов (без сужения мозговых и коронарных сосудов), повышает систолическое и диастолическое АД во время массажа сердца, вследствие чего улучшается мозговой и коронарный кровоток, что, в свою очередь, облегчает восстановление самостоятельных сердечных сокращений. Сочетанное альфа- и бета-стимулирующее (повышение сократимости миокарда) действие повышает сердечный выброс и АД в начале спонтанной перфузии, что обеспечивает увеличение мозгового кровотока и притока крови к другим жизненно важным органам.
Во время СЛР адреналин следует вводить в/в в дозе 1 мг каждые 3–5 мин. Оптимальная доза для эндотрахеального введения неизвестна, но она должна быть в 2–2,5 раза выше (в 10 мл изотонического раствора), чем для в/в введения.
Слайд 46
Амиодарон (кордарон).
Антиаритмический препарат III класса, увеличивает продолжительность
потенциала действия. Помимо антиаритмического, амиодарон оказывает ещё бета–блокирующее и
вазодилятирующее действие.
Амиодарон – средство выбора для лечения фибрилляции желудочков, устойчивых к электрической дефибрилляции, и для лечения большинства тахиаритмий, особенно у пациентов с сердечной недостаточностью и острым инфарктом миокарда. При устойчивой к электрическому разряду фибрилляции желудочков амиодарон вводят в/в быстро в дозе 300 мг в 10 мл 5% раствора глюкозы, после чего в течении 2 мин проводят массаж сердца и ИВЛ, а затем выполняют дефибрилляцию. При сохраняющейся после проведения реанимационных мероприятий электрической нестабильности миокарда показано постоянное в/в введение препарата в суточной дозе 1200 мг.
Слайд 47
Лидокаин.
При фибрилляции желудочков, устойчивой к электрической дефибрилляции,
лидокаин вводят в/в струйно быстро в дозе 1,5 мг/кг
в среднем в дозе 120 мг в 10 мл физиологического раствора, после чего в течении 2 мин проводят непрямой массаж сердца и ИВЛ, затем проводят дефибрилляцию.
При необходимости через 3 мин повторяют введение лидокаина в той же дозе, закрытый массаж сердца, и и дефибрилляцию.
Максимальная доза лидокаина составляет 3 мг/кг.
Лидокаин препарат второй линии в случае отсутствия амиодарона.
Однако после использования амиодарона препарат применять не рекомендуется.
Слайд 48
Сульфат магния
как основное средство применяют для купирования
двунаправленной веретенообразной желудочковой тахикардии. Его применение показано у пациентов
с исходной гипомагниемией или передозировкой сердечных гликозидов. Препарат вводят в дозе 2 грамма (4 – 8 мл 25% раствора) в/в 10 мл физиологического раствора.
Слайд 49
Бикарбонат натрия.
Кислотно-основной обмен при остановке кровообращения поддерживают
с помощью ИВЛ. Бикарбонат натрия показан в случаях исходной
гиперкалиемии, исходного ацидоза (рН< 7,1), передозировки трициклических антидепрессантов, после проведения длительных реанимационных мероприятий, больным, которым выполнялась интубация трахеи.
Препарат используется только при возможности оперативного контроля кислотно-основного состояния в дозе 50 ммоль.
Передозировка препарата приводит к гипернатриемии, гиперосмолярности плазмы, внеклеточному алкалозу. Эти феномены приводят к нарушению транспорта кислорода, нарушению ритма сердца, остановке сердца в систоле.
Слайд 50
Препараты кальция.
При СЛР противопоказаны.
При оказании реанимационных
мероприятий их используют только у больных с исходной гиперкалиемией
или в случае передозировки блокаторов кальциевых каналов.
Слайд 51
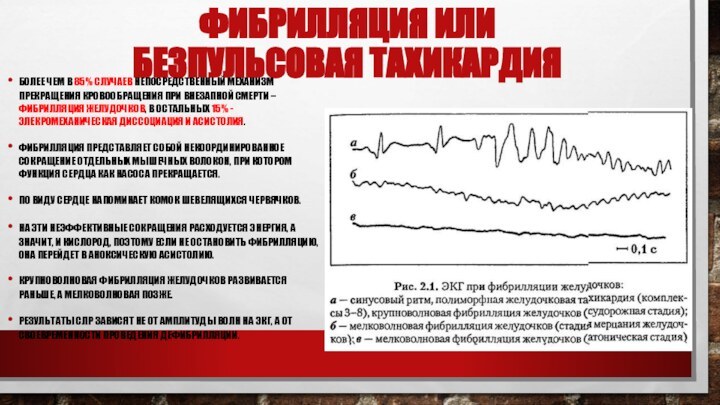
Фибрилляция или
безпульсовая тахикардия
Более чем в 85% случаев
непосредственный механизм прекращения кровообращения при внезапной смерти – фибрилляция
желудочков, в остальных 15% - элекромеханическая диссоциация и асистолия.
Фибрилляция представляет собой некоординированное сокращение отдельных мышечных волокон, при котором функция сердца как насоса прекращается.
По виду сердце напоминает комок шевелящихся червячков.
На эти неэффективные сокращения расходуется энергия, а значит, и кислород, поэтому если не остановить фибрилляцию, она перейдет в аноксическую асистолию.
Крупноволновая фибрилляция желудочков развивается раньше, а мелковолновая позже.
Результаты СЛР зависят не от амплитуды волн на ЭКГ, а от своевременности проведения дефибрилляции.
Слайд 52
форма генерированного импульса
При использовании дефибриллятора надо учитывать форму
генерированного импульса.
Биполярные импульсы более эффективны, чем монополярные.
В
значительной степени это связано с тем, что биполярные импульсы выполняют не только деполяризацию, но и реполяризацию миокарда.
Вероятность повреждения тканей биполярными импульсами той же энергии значительно меньше, чем монополярными.
Эффективная энергия для биполярного импульса составляет 150 – 200 дж.
Монополярный разряд такой мощности обладает аритмогенным эффектом и более высоким повреждающим потенциалом.
Слайд 53
Эффективность дефибрилляции
Отрицательный эффект биполярного импульса в 6% случаев
в большинстве своем свидетельствует об истощении энергетических запасов миокарда
Таким образом, эффективность дефибрилляции определяется силой тока, оптимальной длительностью, но не величиной энергии, выделяемой дефибриллятором.
Более высокая мощность разряда может вызвать повреждения миокарда.
Эффективность проведения дефибрилляции зависит от величины трансторакального сопротивления, а значит от правильного расположения электродов на грудной клетке.
Слайд 54
Тактика использования дефибрилляции
в алгоритме проведения СЛР зависит
от трех обстоятельств:
времени, прошедшего от момента остановки кровообращения,
возможности и
сроков проведения дефибрилляции.
Слайд 55
Возможность проведения дефибрилляции в течение 1 – 2
мин после остановки кровообращения:
В случае возникновения внезапной смерти в
присутствии медицинского персонала при наличии дефибриллятора необходимо сразу же нанести электрический разряд, не теряя времени на проведение каких либо других диагностических мероприятий.
В случаях, когда оказание экстренной медицинской помощи начинают не сразу, а через несколько минут после остановки кровообращения, проведение СЛР всегда следует начинать с компрессий грудной клетки (закрытого массажа сердца), а не с ИВЛ. Далее действия медицинского персонала регламентированы возможностями и сроками проведения дефибрилляции.
Слайд 56
Возможность проведения дефибрилляции в течение 2 – 10
мин после остановки кровообращения:
Следует ограничиться только проведением закрытого массажа
сердца и ИВЛ, не теряя времени на поиск венозного доступа и введение лекарственных средств. Нанесению электрического разряда должно предшествовать закрытый массаж сердца и ИВЛ в течении не менее 2 мин. Если фибрилляция желудочков сохраняется после проведения двух разрядов, следует наладить доступ к вене и вводить адреналин по правилам, изложенным ниже.
Слайд 57
Возможность проведения дефибрилляции позже 10 мин. от момента
остановки кровообращения
Необходимо сразу же задействовать весь комплекс средств расширенной
СЛР: компрессии грудной клетки, полноценную ИВЛ с применением 100% кислорода, регулярное использование адреналина, а по показаниям - других лекарственных препаратов. В этом случае создаётся венозный доступ (катетеризация крупной периферической вены).
Слайд 58
Режимы дефибрилляции тоже претерпели некоторые изменения.
В настоящее
время вместо серии из трех разрядов следует наносить одиночные
разряды, т.к отрицательный результат дефибрилляции первого разряда чаще связан не с прямой эффективностью импульса, а с функциональным состоянием сердца, свидетельствующим об истощении энергетических запасов в миокарде, поэтому нанесение серии разрядов является методологически неверным.
Слайд 59
Доза первого разряда:
оптимально для биполярных импульсов должна составлять
150 – 200 ДЖ; для дефибрилляторов с монополярной формой
импульса – 360ДЖ.
После 1 – го разряда, не определяя ритм и пульс продолжать СЛР в течение 2 мин, т.к. при длительной фибрилляции желудочков при эффективном 1 разряде пульс после него определяется редко, т.е. важно восстановить гемодинамически эффективный ритм.
Слайд 60
Если 2 – ой разряд
оказался не эффективным
(не определяется ритм) , то проводят непрямой массаж в
течении 2 мин, затем дефибриляция в тех же режимах.
Если 2 – ая дефибрилляция оказалась не эффективна, то через 2 мин непрямого массажа сердца вводят в/в 1 мг адреналина и сразу наносят 3 - й разряд той же мощностью. Затем проведение непрямого массажа сердца в течение 2 мин. затем контроль ритма.
Слайд 61
Если фибрилляция желудочков продолжается,
то после 3 – го
разряда в/в быстро вводят амиодарон 300 мг, и после
оценки ритма сразу проводят 4 – ю дефибрилляцию разрядом той же мощности. (Если нет амиодарона - то можно использовать лидокаин в дозе 1мг/кг веса, через 5 мин 0,5- 0,7 мг/кг до 3 мг/кг).
После 4 – го разряда 2 мин проводится СЛР, затем контроль ритма, во время которого можно ввести 1 мг адреналина.
Итого: за 9 минут 4 разряда и комплекс СЛР.
Слайд 62
В случае мелковолновой фибрилляции желудочков.
Мелковолновая фибрилляция желудочков или
быстро рецидивирует, или развивается асистолия, или развивается гемодинамически неэффективных
ритм, поэтому, если не эффективна первая дефибрилляция, то вместо 2 – го разряда разряда лучше продолжить базовую СЛР.
При регистрации мелковолновой фибрилляции желудочков нанесение повторных разрядов только увеличивает повреждение миокарда в результате:
- прямого действия электрического тока,
- опосредованно за счет перерыва в проведении массажа и падения коронарного кровотока.
Слайд 63
Внимание!
Если микроволновая ФЖ трудно дифференцируется с асистолией,
то дефибрилляцию проводить не следует, а следует начать проведение
базовой СЛР.
Не следует прекращать массаж сердца перед нанесением разряда.
Определение центрального пульса проводят, если после разряда прошло 2 мин и на мониторе регистрируется организованный ритм, но СЛР не прекращают (на протяжении нескольких минут после дефибрилляции сердечная деятельность может быть мало эффективна). Поэтому необходимо продолжить массаж сердца.
Слайд 64
Асистолия
Ранее было рекомендовано начинать проведение реанимационных мероприятий с
удара в грудь. Это обусловлено тем, что диагноз часто
ставится неверно (возможна ФЖ).
Согласно рекомендациям ERC, 2010г. прекардиальный удар не рекомендуется при начале СЛР.
Если есть фибрилляция, проводится дефибрилляция (на случай мелковолновой фибрилляции): 200 Дж, 360 Дж.
Если фибрилляции нет, то проводится интубация трахеи, ИВЛ: 1 мг адреналина, 10 циклов СЛР.
Согласно рекомендациям ERC, 2010г. атропин не рекомендован для использования во время СЛР.
Слайд 65
Электромеханическая диссоциация
В данном случае необходимо в первую очередь
лечить причину, вызвавшую этот вид остановки кровообращения.
Чаще всего
ЭМД бывает вследствие гиповолемии, тампонады сердца, гипотермии, пневмоторакса, легочной эмболии, электролитного дисбаланса.
В этом случае проводятся следующие реанимационные мероприятия: интубация трахеи, ИВЛ: 1 мг адреналина, 10 циклов СЛР.
Слайд 66
Показания для проведения
прямого массажа сердца:
А. Абсолютные
— проникающие
повреждения грудной клетки;
— тампонада сердца.
Б. Относительные:
— гипотермия, ТЭЛА, гемоторакс;
—
деформации грудной клетки;
— тупая травма грудной клетки.
Слайд 67
Прекращение
реанимационных мероприятий:
— при констатации смерти человека на
основании смерти головного мозга, в том числе на фоне
неэффективного применения полного комплекса мероприятий, направленных на поддержание жизни;
— при неэффективности реанимационных мероприятий, направленных на восстановление жизненно важных функций в течение 30 мин (после появления в ходе наружного массажа сердца хотя бы одного удара пульса на сонной артерии 30-минутный интервал времени отсчитывается заново);
— если по ходу проведения СЛР выяснилось, что больному она не показана (если клиническая смерть наступила у неизвестного человека, СЛР начинают немедленно, а затем по ходу реанимации выясняют, показана ли она была, и если реанимация не была показана, ее прекращают).
Слайд 68
Противопоказания к реанимации
Противопоказания к проведению реанимационных мероприятий определены
«Инструкцией по определению критериев и порядка определения момента смерти
человека, прекращения реанимационных мероприятий» (утв. приказом Минздрава РФ от 4 марта 2003 г. N 73)
Реанимационные мероприятия не проводятся:
а) при наличии признаков биологической смерти;
б) при наступлении состояния клинической смерти на фоне прогрессирования достоверно установленных неизлечимых заболеваний или неизлечимых последствий острой травмы, несовместимой с жизнью.
Слайд 69
Типичные ошибки
при выполнении сердечно – легочной реанимации:
●Затягивание

начала СЛР, потеря времени на второстепенные диагностические, организационные и
лечебные процедуры,
●отсутствие единого руководителя, присутствие посторонних лиц,
●неправильная техника проведения закрытого массажа сердца, чаще всего недостаточная частота (менее 100 в мин) и глубина компрессий (менее – 5 см),
●Задержка с началом проведения или перерывы в компрессиях грудной клетки (поиск венозного доступа, проведения ИВЛ, повторная интубация , регистрация ЭКГ, и др.)
● Начало проведения реанимационных мероприятий с ИВЛ.
● Неправильная техника ИВЛ (не обеспечена проходимость дыхательных путей, не обеспечена герметичность дыхательного контура и др.
● Позднее введение адреналина, или интервалы при его введении превышают 5 мин.
● Задержка с проведением электрической дефибрилляции, неправильно выбранная энергия разряда (использование разрядов недостаточной энергии при устойчивой к лечению фибрилляции желудочков), проведение дефибрилляции сразу после введения лекарственных средств без предварительных компрессий грудной клетки и ИВЛ.
● Несоблюдение рекомендованных соотношений между компрессиями и вдуваниями 30 : 2.
● Отсутствие учета проводимых мероприятий, контроля за их выполнениями, назначениями и временем.
● Преждевременное прекращение реанимационных мероприятий.
● Ослабление контроля над больным после восстановления сердечной деятельности.
Слайд 70
РЕЗЮМЕ
Основные изменения в оказании основной реанимационной помощи взрослым
Решение
начать сердечно-легочную реанимацию принимается, если больной не реагирует на
внешние раздражители, и его дыхание нарушено.
Оказывающие помощь лица должны уметь размещать руки в центре грудной клетки, вместо того, чтобы использовать метод «реберного края», отнимающий больше времени.
Каждый спасательный вдох осуществляется за 1 секунду, а не за 2 секунды.
Соотношение компрессий к вентиляции должно быть 30:2 для всех взрослых больных с остановкой сердца. То же соотношение применяется к детям, когда помощь оказывается непрофессионалом.
У взрослого пациента два первых искусственных вдоха не выполняются, при этом сразу же после подтверждения остановки сердца делаются 30 компрессий.
Слайд 71
Основные изменения в автоматической наружной дефибрилляции
Наносится один дефибрилляционный
разряд (по крайней мере 150-200 Дж, бифазный, или 360
Дж, монофазный).
сразу же после него следует непрерывная кардиопульмональная реанимация в течение 2 минут, без контроля на предмет прекращения фибрилляции желудочков или контроля признаков жизнедеятельности или пульса.
Слайд 72
Основные изменения в оказании неотложной помощи взрослым
Сердечно-легочная реанимация
перед дефибрилляцией
В случаях остановки сердца вне больницы, когда
помощь оказывается профессиональными медицинскими работниками, имеющими в распоряжении ручные дефибрилляторы, но остановка сердца ими не подтверждена, проводить сердечно-легочную реанимацию в течение 2 минут (т.е. примерно 5 циклов при соотношении 2:30) перед дефибрилляцией.
Не откладывать дефибрилляцию, если остановка сердца произошла вне больницы и подтверждена профессиональным медицинским работником.
Не откладывать дефибрилляцию при остановке сердца в больнице.
Слайд 73
Методика дефибрилляции
Проводить терапию фибрилляции желудочков/ желудочковой тахикардии
без пульса одиночным разрядом, сразу же после этого возобновить
сердечно-легочную реанимацию (соотношении компрессий к вдохам 30:2). Не оценивать повторно ритм или не щупать пульс. После 2 минут сердечно-легочной реанимации проверить ритм и нанести следующий разряд (если показано).
Рекомендуемая начальная энергия для дефибрилляторов, дающих бифазные импульсы, - 150-200 Дж. Нанести второй и последующие разряды с энергией 360 Дж.
При использовании дефибриллятора, дающего монофазные импульсы, рекомендуемая энергия составляет 360 Дж, как для первого, так и для последующих разрядов.
Слайд 74
Мелковолновая фибрилляция желудочков
Если есть сомнение относительно того, является
ли ритм асистолией или мелковолновой фибрилляцией желудочков, НЕ пытаться
осуществлять дефибрилляцию. Вместо этого продолжать компрессии грудной клетки и искусственное дыхание.
Слайд 75
Адреналин (эпинефрин)
Фибрилляция желудочков/ вентрикулярная тахикардия.
Ввести 1
мг адреналина внутривенно, если после второго разряда фибрилляция желудочков
/желудочковая тахикардия сохраняется. Повторять введение адреналина каждые 3-5 минут после этого, если фибрилляция желудочков/ желудочковая тахикардия сохраняется.
Электрическая активность без пульса /асистолия.
Ввести 1 мг адреналина внутривенно, как только будет получен доступ для внутривенного введения, и повторять введение каждые 3-5 минут после этого до тех пор, пока не будет восстановлено спонтанное кровообращение.
Слайд 76
Антиаритмические средства
Если вентрикулярная фибрилляция/ вентрикулярная тахикардия сохраняется
после 3 разрядов, ввести 300 мг амиодарона в виде
болюсной инъекции. Последующая доза в 150 мг может быть введена в случае рецидивирующей или резистентной вентрикулярной фибрилляции/вентрикулярной тахикардии, за ней следует инфузия 900 мг в течение 24 ч.
Если амиодарона нет в наличии, как альтернатива может быть использован лидокаин 1 мг/кг, однако лидокаин нельзя вводить, если уже был введен амиодарон. Не превышать суммарную дозу 3 мг/кг в течение первого часа.
Слайд 77
Тромболитическая терапия
при остановке сердца
Рассмотреть необходимость тромболитической
терапии, когда причиной остановки сердца считается наличие доказанного или
подозреваемого легочного эмбола. Необходимость тромболизиса может рассматриваться в некоторых случаях при остановке сердца у взрослых, после первоначальных неудачных стандартных реанимационных мероприятий у пациентов, у которых имеется подозрение на то, что остановка сердца вызвана острым тромбозом. Продолжающаяся сердечно-легочная реанимация не является противопоказанием для тромболизиса.
Рассмотреть возможность проведения сердечно-легочной реанимации в течение 60-90 минут, когда во время сердечно-легочной реанимации вводились тромболитические средства.
Слайд 78
Помощь после проведения реанимационных мероприятий – терапевтическая гипотермия
(рекомендуется при наличии специального оборудования и мониторинга)
Взрослые пациенты без
сознания, со спонтанным кровообращением, после остановки сердца вследствие фибрилляции желудочков, проведенной вне больницы, должны быть подвергнуты охлаждению до 32-34ºС в течение 12-24 часов.
Умеренная гипотермия может быть также полезной для взрослых пациентов в бессознательном состоянии со спонтанным кровообращением после имевшей место внебольничной остановки сердца вследствие нарушений ритма, не требующего дефибрилляции, или после внутрибольничной остановки сердца.
Слайд 79
Рекомендации ERC 2010 года акцентируют внимание на проведение
раннего постреанимационного периода:
Использование капнографии для подтверждения и непрерывного контроля
положения трахеальной трубки, для оценки качества СЛР;
Титрование 100% кислорода после восстановления кровотока по показаниям пульсоксиметра до 94-98%;
у взрослых пациентов с длительным восстановлением после остановки сердца, должен корригироваться уровень глюкозы крови в пределах 10 ммоль/л;
Использование терапевтической гипотермии у выживших, включая пациентов в коме после остановки сердца (рекомендуется при наличии специального оборудования и мониторинга) ;
Более широкое использование чрескожного коронарного вмешательства у соответствующих больных, включая пациентов в коме с длительным восстановлением кровообращения после остановки сердца.
Слайд 80
Диагностика
внезапной сердечной смерти
Диагноз устанавливается посмертно или после
успешных реанимационных мероприятий.
При вскрытии не выявляются тяжелые поражения
внутренних органов, которые могли бы вызвать смерть.
Нетравматический характер, неожиданность и мгновенность смерти позволяют отличить внезапную сердечную смерть от других видов смерти ещё до проведения вскрытия.
Пациенты, которым установлены диагнозы с высоким риском внезапной сердечной смерти, должны проходить тщательное обследование для проведения индивидуально подобранного лечения.
Слайд 81
Анализ анамнеза
Анализ анамнеза заболевания и жалоб (когда
появились боли в груди, перебои в работе сердца, слабость,
одышка, эпизоды потери сознания, с чем пациент связывает появление жалоб, были ли травмы грудной клетки).
Анализ анамнеза жизни. Выясняется, чем болел пациент и его близкие родственники, были ли случаи внезапной сердечной смерти в семье, есть ли в семье наследственные заболевания (например, болезни накопления – заболевания, при которых в ткани органов накапливаются вещества, отсутствующие в норме), принимал ли пациент наркотические препараты, выявлялись ли у него опухоли, контактировал ли он с токсическими веществами.
Слайд 82
Анализы (1)
Анализ крови и мочи. Проводится для выявления
сопутствующей патологии.
Биохимический анализ крови. Определяется уровень сахара крови,
креатинина (продукт распада белка), мочевой кислоты (продукт распада веществ из ядра клетки) для выявления сопутствующего поражения органов.
Определение в крови тропонинов Т или I (вещества, поступающие в кровь после гибели клеток сердца при инфаркте миокарда).
Слайд 83
Анализы (2)
Развернутая коагулограмма (определение показателей свертывающей системы крови)
позволяет определить повышенную свертываемость крови, значительный расход факторов свертывания
(веществ, используемые для построения тромбов – сгустков крови), выявить появление в крови продуктов распада тромбов (в норме тромбов нет и продуктов их распада тоже).
Токсикологическое исследование: определение содержания в крови ряда лекарственных препаратов (хинидина, прокаинамида, трициклических антидепрессантов, дигоксина), так как при их передозировке возможно появление нарушений ритма.
Слайд 84
Электрокардиография (ЭКГ).
У многих больных изменения на ЭКГ
неспецифичны.
При возникновении приступа аритмии электрокардиограмма позволяет определить вид
аритмии и расположение её источника.
У ряда больных (например, при синдроме WPW – врожденном заболевании, при котором в сердце существует дополнительный проводящий путь для электрического импульса) на электрокардиограмме могут выявляться характерные изменения даже в состоянии покоя без каких-либо жалоб.
Слайд 85
Суточное мониторирование ЭКГ (электрокардиограммы)
позволяет оценить сердечный ритм
и его нарушения в период сна и бодрствования, выявить
ишемические изменения (нарушения питания при уменьшении притока крови к мышце сердца), оценить переносимость физических нагрузок, сравнить изменения электрокардиограммы с ощущениями пациента.
Слайд 86
ЭКГ высокого разрешения –
это электрокардиограмма с компьютерным
усилением, усреднением и фильтрацией различных участков электрокардиограммы с их
последующей математической обработкой. С помощью этого исследования можно регистрировать сигналы из участков мышцы сердца с нарушенным питанием или содержащих рубцы.
Слайд 87
Нагрузочные ЭКГ-тесты
проводятся пациентам для уточнения реакции сердечно-сосудистой
системы на физическую нагрузку. Выполняется велоэргометрия (нагрузкой является вращение
педалей велосипеда с различным сопротивлением) и тредмилл-тест (в роли нагрузки выступает ходьба по беговой дорожке с различной скоростью). До, во время выполнения и после нагрузки больному непрерывно записывается электрокардиограмма, периодически измеряется артериальное давление.
Слайд 88
Эхокардиография (ЭхоКГ) –
это ультразвуковое исследование сердца. Обычно
проводится совместно с допплеровским исследованием (изучением движения крови по
сосудам и полостям сердца). При эхокардиографическом исследовании возможно определить размеры сердца и толщину его стенок, увидеть особенности строения сердца, определить изменения тока крови при нарушении функции клапанов сердца, оценить силу сердечных сокращений.
Слайд 89
Консультация ЛОР-врача
должна проводиться всем больным с нарушениями
сна для выявления синдрома ночного апноэ (остановки дыхания во
время сна) и проведения соответствующего лечения (си-пап терапия).
Слайд 90
Консультация эндокринолога
выполняется пациентам с ожирением для получения
индивидуальных рекомендаций по нормализации массы тела и нарушенного обмена
веществ.
Слайд 91
Полисомнография –
метод длительной регистрации различных функций человеческого
тела в период ночного сна. Позволяет выявить нарушения дыхания
и ритма сердца, возникающие во сне.
Слайд 92
Профилактика внезапной сердечной смерти
– это медицинские и социальные
мероприятия, проводимые у лиц, успешно реанимированных после внезапной сердечной
смерти (вторичная профилактика) или имеют высокий риск её развития (первичная профилактика).
Слайд 93
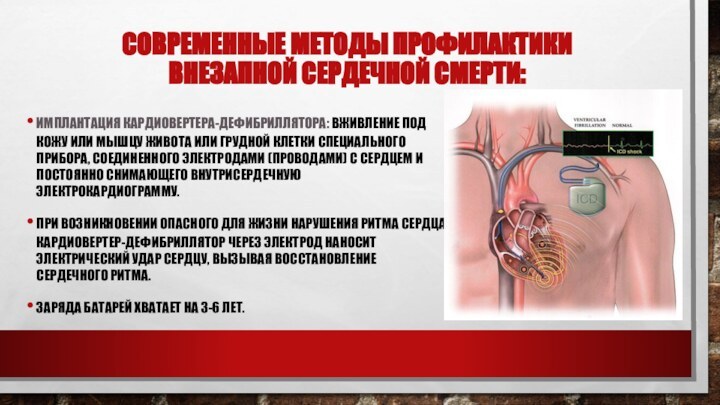
Современные методы профилактики
внезапной сердечной смерти:
имплантация кардиовертера-дефибриллятора: вживление
под кожу или мышцу живота или грудной клетки специального
прибора, соединенного электродами (проводами) с сердцем и постоянно снимающего внутрисердечную электрокардиограмму.
При возникновении опасного для жизни нарушения ритма сердца кардиовертер-дефибриллятор через электрод наносит электрический удар сердцу, вызывая восстановление сердечного ритма.
Заряда батарей хватает на 3-6 лет.
Слайд 94
Проведение постоянной медикаментозной антиаритмической терапии.
Используются противоаритмические препараты
из различных групп:
бета-блокаторы (обеспечивают профилактику всех тахиаритмий
– нарушений ритма сердца с частотой более 130 ударов в минуту),
средства, увеличивающие продолжительность потенциала действия (профилактика желудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в желудочках). Наиболее эффективно совместное использование препаратов из этих двух групп;
блокаторы кальциевых каналов (профилактика наджелудочковых тахиаритмий – приступов частого сердцебиения, очаг которых находится в предсердиях или в предсердно-желудочковом узле).
Слайд 95
выполнение радиочастотной абляции желудочковых нарушений ритма
– разрушение
с помощью радиочастотных импульсов участка миокарда, производящего электрические импульсы,
провоцирующие нарушения ритма.
Слайд 96
осуществление реваскуляризации (восстановления кровотока)
коронарных артерий
при наличии
в них атеросклеротических (холестериновых) бляшек.
Слайд 97
хирургическое лечение
желудочковых аритмий
зависит от расположения зоны,
вызывающей аритмия.
Существуют следующие операции: циркулярная эндокардиальная резекция, расширенная
эндокардиальная резекция в сочетании с криодеструкцией (воздействием холодом) или без нее.
Слайд 98
Особенности у беременных (1)
Проявления, причины, методы диагностики причин
внезапной сердечной смерти, экстренная помощь и лечение у беременных
такие же, как у остальных категорий населения.
Нарушения ритма сердца – та область, влияние на которую снижает риск возникновения внезапной сердечной смерти у беременных.
Слайд 99
Особенности у беременных (2)
Во время беременности частота нарушений
сердечного ритма возрастает не только у беременных с имеющимся
заболеванием сердца, но и с неповрежденными сердцем и сосудами.
Осложнения беременности у пациенток с аритмиями встречаются чаще. Это гестозы (нарушения нормального течения беременности вследствие сосудистых нарушений), невынашивание плода (самопроизвольное прерывание беременности), синдром гипотрофии плода (нарушение питания плода).
Слайд 100
Особенности у беременных (3)
Большинство антиаритмических препаратов запрещено к
использованию при беременности в связи с риском поражения плода,
особенно в первом и втором триместрах.
В третьем триместре возможно применение противоаритмических препаратов из групп бета-блокаторов (обеспечивают профилактику всех нарушений ритма сердца с высокой частотой сердцебиений) и антагонистов кальция (обеспечивают профилактику нарушения ритма сердца с высокой частотой сердцебиений и локализацией очага аритмии в предсердиях).
Лактация (кормление грудью) после родоразрешения у некоторых пациенток крайне нежелательна, так как ограничивает возможности лечения нарушений ритма сердца.
Слайд 101
Особенности у детей
Ребенок с действительно здоровым сердцем не
имеет риска наступления внезапной сердечной смерти.
У многих детей
до развития внезапной смерти определяются настораживающие клинические симптомы, отягощенный семейный анамнез по внезапной смерти в молодом возрасте, изменения на электрокардиограмме.
Важной задачей врачей является выявление детей внешне здоровых, однако имеющих риск внезапной сердечной смерти за счет наличия различных заболеваний сердечно-сосудистой системы.
Слайд 102
Классификация внезапной сердечной смерти у детей
синдром внезапной смерти
младенцев;
у детей с известными сердечными заболеваниями;
у детей, считающихся здоровыми,
когда жизнеугрожающее состояние является первым симптомом болезни.
Слайд 103
Профилактика внезапной сердечной смерти у детей:
Необходимы систематические профилактические
медицинские обследования детей.
Уменьшение воздействия стрессовых факторов на ребенка.
Индивидуально подобранные физические нагрузки.
Немедленное прекращение физической активности и обращение за медицинской помощью при появлении первых признаков патологии сердца (боли в грудной клетке, головокружение, повышенная утомляемость и др.).
Избегать интенсивных нагрузок во время острых простудных и инфекционных заболеваний.
Избегать перегревания организма (горячие ванны, душ, сауна) и физической активности при высокой температуре окружающей среды в связи с риском потери жидкости и микроэлементов (натрия, калия), увеличивающих частоту сердцебиения и риск развития нарушений ритма сердца.
Формирование здорового образа жизни: профилактика курения, приема алкоголя, употребления жирной пищи сразу после физических нагрузок.
Слайд 104
Литература (1)
Национальные клинические рекомендации Всероссийского научного общества кардиологов.
Москва, 2010. 592 с.
Неотложная скорая медицинская помощь: Руководство
для врача. Под общей ред. проф. В.В.Никонова. Электронная версия: Харьков, 2007. Подготовлена кафедрой медицины неотложных состояний, медицины катастроф и военной медицины ХМАПО
Тактика ведения беременных с нарушениями сердечного ритма и проводимости. Проект рекомендаций ВНОК по диагностике и лечению сердечно-сосудистых заболеваний при беременности. http://www.cardiosite.ru/articles/2009.
http://www.dovidnyk.org/dir/15/92/973.html
http://works.tarefer.ru/51/100375/index.html
http://www.cardioportal.ru/amosovakardio22/6.html
http://pmarchive.ru/narushenie-serdechnogo-ritma-u-beremennyx/
http://www.mif-ua.com/education/symposium/vnezapnaya-serdechnaya-smert-u-detej
Слайд 105
Литература (2)
Гроер К. Сердечно-легочная реанимация: пер. с англ.

/ К.Гроер, Д.Каваллар. — 1996.
Зильбер А.П. Медицина критических состояний.
Общие проблемы / А.П.Зильбер. — Петрозаводск, 1995. — 360 с.
Интенсивная терапия: пер. с англ. / Под ред. А.И.Мартынов. — М.: Медицина, 1998.
Кардиология. Национальное руководство. Издательство «ГЭОТАР – МЕДИА», Москва. 2007.
Клиническая анестезиология: справочник: пер с англ., доп. / Под ред. В.В.Яснецова. — М.: ГЭОТАРМЕД, 2001. — 816 с.
Методические рекомендации по проведению реанимационных мероприятий Европейского Совета по реанимации, Москва, 2008г.-317с.
Морган-мл. Дж. Э. Клиническая анестезиология: кн. 3: пер. с англ. / Дж.Э.Морган-мл., Мэгид С.Михаил. — М.: Издательство БИНОМ, 2003. — 504 с.
Сафар Петер. Сердечно-легочная и церебральная реанимация: пер. с англ. / П. Сафар, Н. Д. Бичер. — М.: Медицина, 1997. — 552 с.
Сафар Петер. Сердечно-легочная реанимация : пер. с англ. / П.Сафар. — М.: Медицина, 1984. — 265 с.
Intersive Care / M. Simon [и др.]. — Edinburgh, London, New York Oxford, Philadelphia ST Louis Sydney, Toronto, 2004. — 406 c.