- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Алгоритм диагностики и оказания скорой помощи при шоковых состояниях
Содержание
- 2. Шоковые состояния Основной функцией кровообращения является доставка
- 3. В патогенезе шоковых состояний большинство авторов признают
- 4. 1. Острая недостаточность кровообращения –
- 5. 3. Острая сосудистая недостаточность - синдром,
- 6. Важнейшие клинические критерии расстройств микроциркуляции1.Уменьшение диуреза до
- 7. Классификация шоковых состояний1. Гиповолемический: травматический (постгеморрагический) и
- 8. Этиология и патогенез шоковых состояний Ведущим
- 9. - низкий сердечный выброс (СВ) -
- 10. Клинические признаки шоковых состоянийХолодная, влажная, бледно-цианотичная
- 11. Шок первой степени - компенсированный
- 12. Общие принципы лечения шоковых состояний: Оказание
- 14. МЕХАНИЗМ РАЗВИТИЯ ТРАВМАТИЧЕСКОГО ШОКА
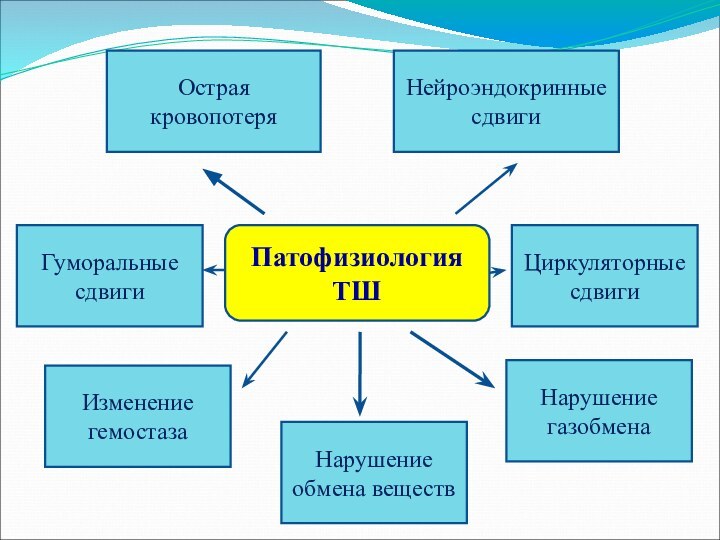
- 15. Патофизиология ТШНейроэндокринные сдвигиГуморальные сдвигиЦиркуляторные сдвигиНарушение газобменаНарушение обмена веществИзменение гемостазаОстраякровопотеря
- 16. 1. Острая кровопотеря – главный
- 17. 3. Гуморальные сдвиги при ТШ► Активация гистамина
- 18. 4. Циркуляторные сдвиги при ТШ ►
- 19. 6. Нарушения обмена веществ при ТШ►Нарушение углеводного
- 20. 7. Нарушение газобмена при ТШРазвитие артериальной гипоксемии
- 21. В развитии ТШ главное значение имеют
- 22. Признаки эректильной фазы шока Сознание сохраненоКожа и
- 23. Торпидная фаза ТШХарактеризуется выраженным угнетением всех функций и процессов организма. Отличается от эректильной фазы большим полиморфизмом.
- 24. Признаки торпидной фазы ТШБольной заторможенАД резко снижено
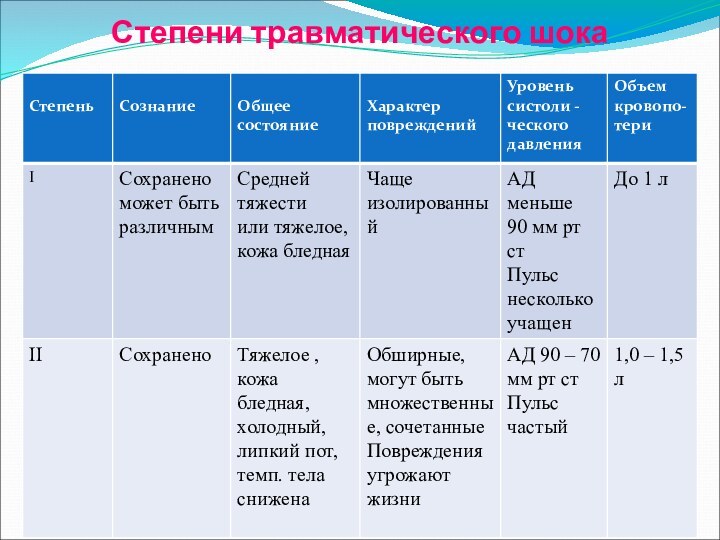
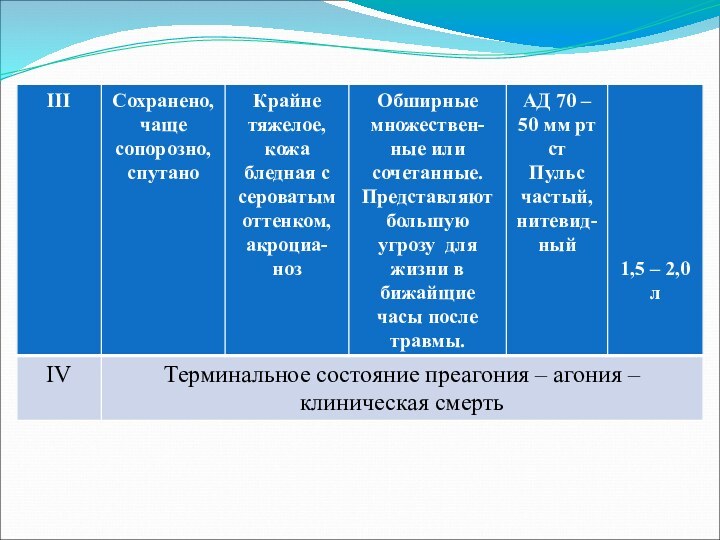
- 25. Степени травматического шока
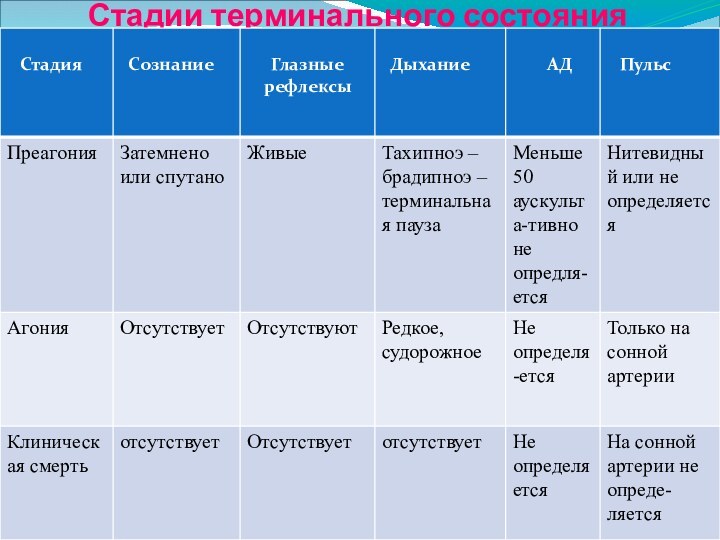
- 27. Стадии терминального состояния
- 28. В стадиях травматического шока различают: 1. Компенсированный
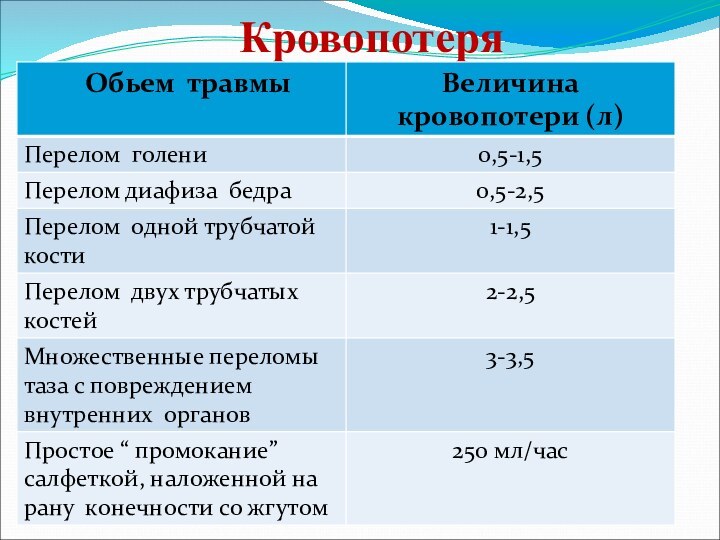
- 29. КровопотеряПусковым механизмом в развитии патологического процесса при
- 30. Кровопотеря
- 31. Кровопотеря
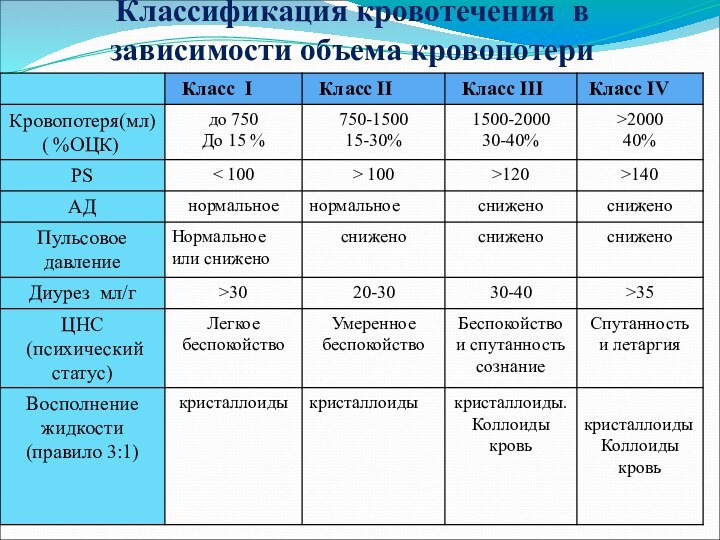
- 32. Классификация кровотечения в зависимости объема кровопотери
- 33. Клиника зависит от быстроты кровопотери и
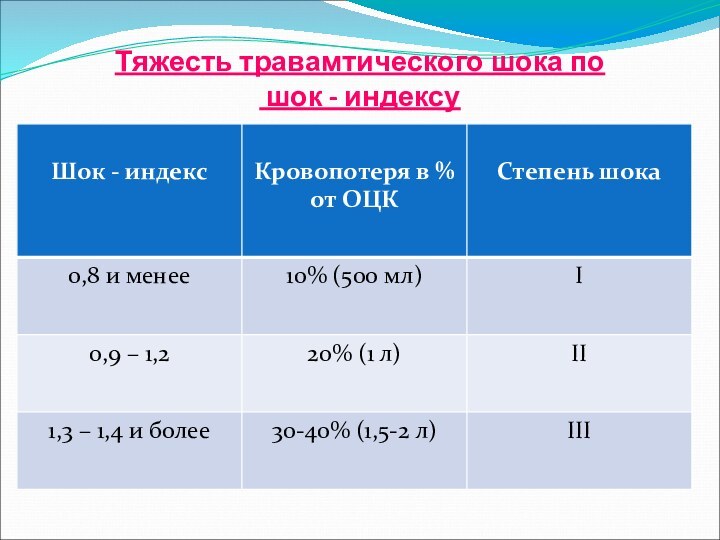
- 34. Шок – индекс Альговера (ШИ)
- 35. Нормальные величины шок – индекса в зависимости от возраста
- 36. Тяжесть травамтического шока по шок - индексу
- 37. Особенности интенсивной
- 38. Особенности интенсивной терапии травматического шока 4. Определяется
- 39. Таким образом, для ТШ характерны следующие нарушения
- 40. Интенсивная терапия и объем лечебных мероприятий при
- 44. Д) При
- 45. 2. Борьба с ОДН Зависит от причин,
- 46. 3. Восполнение ОЦКК инфузионной терапии следует прибегать,
- 47. При ТШ II – IV СТЕПЕНИ ОЦК
- 48. Б) Необходима катетеризация магистральных сосудов. В) Характер
- 49. В идеале для восполнения ОЦК необходимо перелить
- 50. Г) Нефармакологические методы повышения ОЦК: положение больного
- 51. Д) Фармакологическая коррекция гемодинамики. Вазопресоры: адреналин, норадреналин,
- 52. 4. Особенности обезболивания Обезболивание должно осуществляется после
- 53. В случаях ясного диагноза при длительной транспортировке
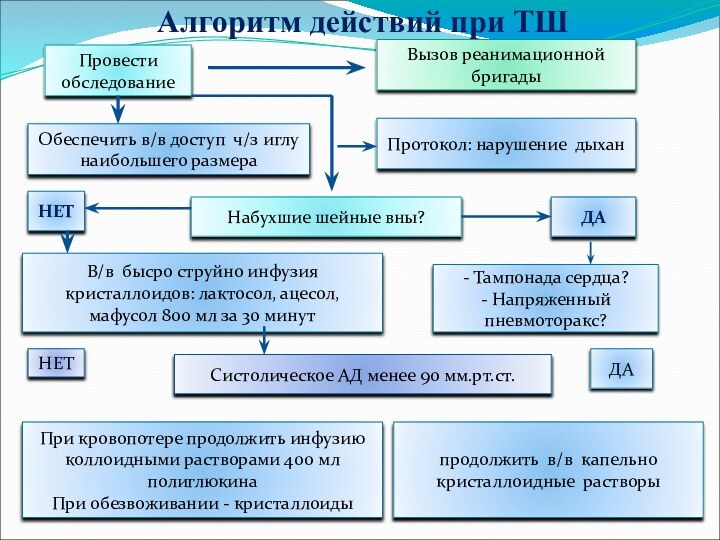
- 54. Алгоритм действий при ТШПровести обследованиеПротокол: нарушение дыханОбеспечить
- 55. продолжениеТранспортировка под контролем жизненно важных функций с
- 56. Черепно – мозговая травмаПострадавший с изолированной ЧМТ
- 57. Травма грудиМожно использовать анестезию закиси азота с
- 58. Травма тазаНет единой точки зрения, все зависит
- 59. Причины летальности при ТШТяжелые сочетанные поврежденияПовреждения жизненно
- 60. 5) Иммобилизация переломов.
- 61. 6. Вынос пострадавшего и транспортировка в стационар
- 62. Госпитализация пострадавших с ТШ показана в реанимационное отделение!!!
- 63. Ожоговый шок представляет собой патологический процесс,
- 64. Патогенез ош На термическую травму организм отвечает
- 65. Патогенез ош Кардинальный синдром- гипотонияПричины гипотонии:- гиповолемия- боль- гиповолемия+гипоксия+боль САС - интоксикация
- 66. Патогенез ош Раздражение болевых рецепторовОбласть ожога
- 67. Патогенез ош Гиповолемия+гипоксия+боль САС1.
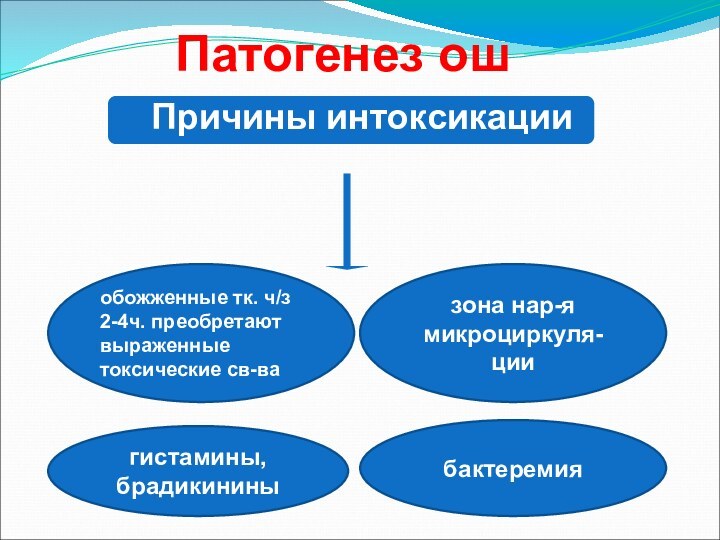
- 68. Патогенез ош Причины интоксикацииобожженные тк. ч/з 2-4ч. преобретают выраженные токсические св-вагистамины,брадикининыбактеремиязона нар-я микроциркуля-ции
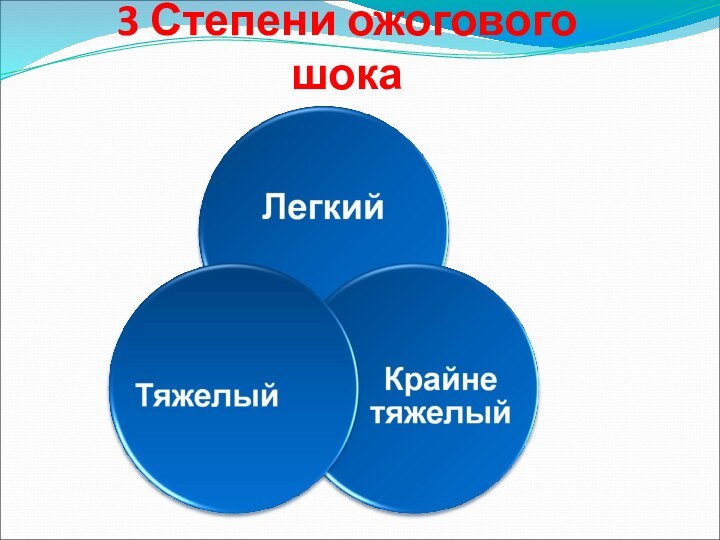
- 69. 3 Степени ожогового шока
- 70. Легкая степень ОШПлощадь глубоких ожогов не >20%
- 71. Тяжелая степень ОШПлощадь глубокого ожога 20-40% поверхности
- 72. Крайне тяжелый ОШ-Возбуждение сменяется заторможенностью,апатией-Больные в сознании,но
- 73. Выбор лечения и тактические решения на догоспитальном
- 74. 3. Немедленно начать обезболивание.
- 75. летальностьПри наличии 50% глубокого ожога у ранее
- 76. Скачать презентацию
- 77. Похожие презентации
























































Слайд 3 В патогенезе шоковых состояний большинство авторов признают первичными
нарушения в системе кровообращения на уровне макроциркуляции с последующим
нарушением микроциркуляции в виде неадекватной перфузии. При этом ЦНС выполняет роль пускового механизма реакции гиперкатехоламинемии с последующим развитием вазоконстрикции.Слайд 4 1. Острая недостаточность кровообращения – синдром, характеризующийся снижением
сердечного выброса независимо от венозного возврата. 2. Острая сердечная недостаточность
– синдром, характеризующийся снижением сердечного выброса при нормальном или даже повышенном венозном возврате. Вторичными признаются нарушения метаболизма , КЩС, эндокринные, ферментативные расстройства.
Всю систему макроциркуляции можно условно разделить на три части: сердце, сосуды, кровь.
Патологические синдромы на уровне макроциркуляции
Слайд 5 3. Острая сосудистая недостаточность - синдром, характеризующийся нарушением
венозного возврата из-за увеличения ёмкости сосудистого русла. 4. Обморок -
синдром, характеризующийся потерей сознания в результате кратковременного нарушения кровоснабжения мозга, вызванного острой сосудистой недостаточностью. 5. Коллапс - острая сосудистая недостаточность, характеризующаяся падением сосудистого тонуса
Слайд 6
Важнейшие клинические критерии расстройств микроциркуляции
1.Уменьшение диуреза до 0,5
мл /мин
2.Возрастание температурного градиента между кожей и прямой кишкой
более 20С3.Наличие метаболического ацидоза.
4.Симптом «белого пятна», мраморность кожи.
Всякое нарушение микроциркуляции проходит четыре этапа:
1. Нарушение реологических свойств крови(агрегация).
2. Секвестрация крови.
3. Гиповолемия.
4. Генерализованные поражения микроциркуляции и метоболизма.
Слайд 7
Классификация шоковых состояний
1. Гиповолемический: травматический (постгеморрагический) и ожоговый
шок
2.Кардиогенный шок.
3.Сосудистый: анафилактический и септический шок, связанный с пониженной
резистентностью сосудов.
Слайд 8
Этиология и патогенез шоковых состояний
Ведущим признакам
для всех видов шока является абсолютный или относительный гиповолемический
синдром, поэтому патогенез шоковых состояний целесообразнее всего начинать на примере гиповолемического шока.Слайд 9 - низкий сердечный выброс (СВ) - низкое давление заклиниванивания
в легочных капиллярах (ДЗЛК) - высокое общее периферическое сопротивление сердца
(ОПСС), что в конечном итоге вызывает неадекватную оксигенацию тканей.Ключевыми звеньями в патогенезе гиповолемического шока являются:
Слайд 10
Клинические признаки
шоковых состояний
Холодная, влажная, бледно-цианотичная или мраморная
кожа
Резко замедленный кровоток ногтевого ложа
Затемнённое сознание
Диспное
Олигурия
Такихардия
Уменьшение артериального
и пульсового давления.Слайд 11 Шок первой степени - компенсированный обратимый
шок (синдром малого выброса) Шок второй степени - декомпенсированный обратимый
шок. Шок третьей степени - необратимый шок.Три степени тяжести шоковых состояний
Слайд 12
Общие принципы лечения шоковых состояний:
Оказание помощи
по жизненным показаниям и целенаправленное воздействие на основные патогенетические
звенья:1. Абсолютный или относительный дефицит ОЦК
2. Низкий сердечный выброс
3. Низкое давление заклинивания в лёгочных капиллярах.
4. Симпатоадреналовая реакция
5. Высокое общее периферическое сопротивление сосудов
6. Расстройство насосной функции сердца
7. Гипоксия клеток в сочетании с ацидозом и накоплением лактата.
Слайд 13
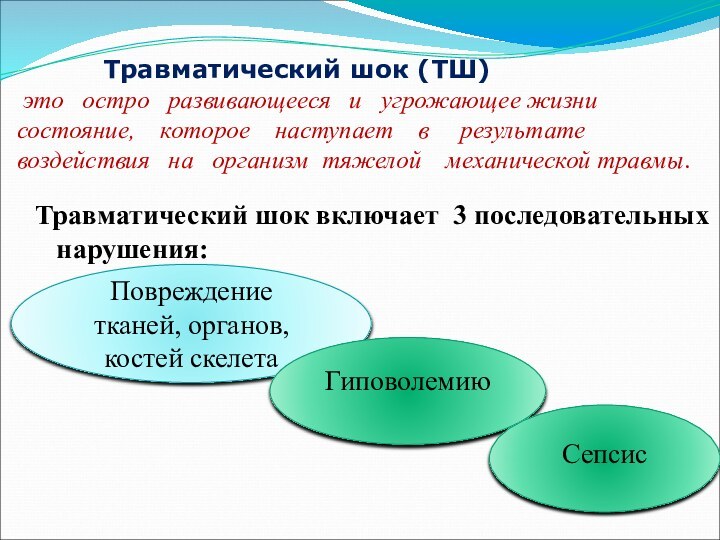
Травматический шок (ТШ) это остро развивающееся
и угрожающее жизни состояние, которое наступает в результате воздействия на организм тяжелой механической травмы.Травматический шок включает 3 последовательных нарушения:
Повреждение тканей, органов, костей скелета
Гиповолемию
Сепсис
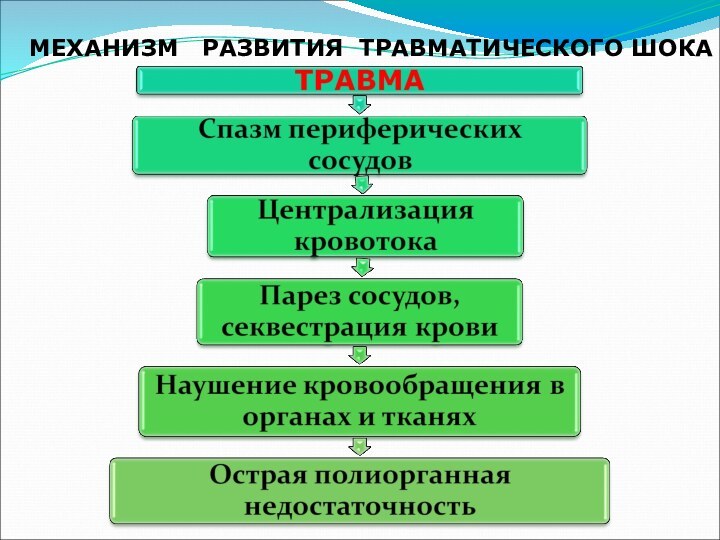
Слайд 15
Патофизиология
ТШ
Нейроэндокринные сдвиги
Гуморальные сдвиги
Циркуляторные сдвиги
Нарушение газобмена
Нарушение обмена веществ
Изменение
гемостаза
Острая
кровопотеря
Слайд 16 1. Острая кровопотеря – главный пусковой механизм
ТШ
► Потеря не эритроцитов, а жидкой части крови (плазмы
) определяет выживаемость организма после травмы2. Нейро- эндокринные сдвиги при ТШ
► Мобилизация симпатикоадреналовой систем
► Активация системы гипоталамус-гипофиз-кора надпочечников, приводящая к усиленному выбросу в кровоток гидрокортизона (кортизола)
►Усиление секреции альдостерона, клубочковой зоны надпочечников благодаря активации ренин – ангиотензиновой системы
►Усиление секреции антидиуретического гормона задней доли гипофиза
Слайд 17
3. Гуморальные сдвиги при ТШ
► Активация гистамина
►
Активация калликреин-кининовой системы-образование брадикинина
►Образование ферритина (вазодепрессорной субстанции) в гипоксической
печени►Образование «фактора, угнетающего миокард» (фактора
депрессии миокарда) в ишемизированной поджелудочной железе
► Повышение продукции в легких сосудорасширяющих простагландинов
►Поступление в циркуляцию крови эндогенных опиатов – энкефаллинов и эндорфинов
Слайд 18
4. Циркуляторные сдвиги при ТШ
► Изменения
макроциркуляции
I фаза (обратимая)I► Изменения микроциркуляции: II трудно обратимая
III необратимая
5 . Изменения гемостаза при ТШ
► Изменения, вызванные шокогенными факторами: травма, кровопотеря, эндогеннын интоксикации – развитие ДВС
► Изменения, вызванные повреждением органов – тяжелое повреждение печени, почек, желудочно-дуоденальное кровотечение
►Изменения, вызванные лечением: массивная гемотрансфузия провоцирует ДВС, большие дозы дестранов -кровотечения
►
Слайд 19
6. Нарушения обмена веществ при ТШ
►Нарушение углеводного обмена:
гликогенолиз сахар
гипоксия тканей молочная
кислота лактатацидоз ►Нарушение жирового обмена: усиленный липолиз липиемия агреция тромбоцитов жировая эмболия кето- и метоболический ацидоз
► Нарушение белкового обмена: гликонеогенез сахар
гипопротеинемия общий азот в моче
► Нарушение электролитного обмена
- в плазме уменьшается концентрация Na , увеличивается концентрация K
► Нарушение КОС – развитие метоболического ацидоза
В последующем метоболический алкалоз!!!
Слайд 20
7. Нарушение газобмена при ТШ
Развитие артериальной гипоксемии на
фоне нормо или
умеренной гипокапнии, т.е. по типу паренхиматозной
ДН– типично для ТШ. Возможно развитие респираторного дистресс синдрома.
!!! При шоковых состояниях компенсаторные защитные механизмы начинают действовать лишь через некоторое время. Они могут создать кратковременную защиту через расширение сосудов мозга и коронарных артерий и генерализованный спазм сосудов. Однако, несмотря на эти компенсаторные механизмы, возможно стойкое повреждение головного мозга , если АД остается ниже 30 – 40 мм.
Слайд 21 В развитии ТШ главное значение имеют два
основных
фактора: кровопотеря и боль
В клинической картине ТШ
различают две фазы:Эректильная Торпидная
ЭРЕКТИЛЬНАЯ ФАЗА ТШ наступает сразу после травмы. Она обусловлена усилением регуляторной деятельности ЦНС и активным выбросом в кровеносное русло гормонов коры надпочечников.
Слайд 22
Признаки эректильной фазы шока
Сознание сохранено
Кожа и слизистые
бледные
Потоотделение усилено
Зрачки расширены
АД в норме или повышено
Пульс частый
Фаза
возбуждения длится очень короткое время, до 10 – 20 мин, а затем сменяется торможением ЦНС и переходит в торпидную фазу шока.
Слайд 23
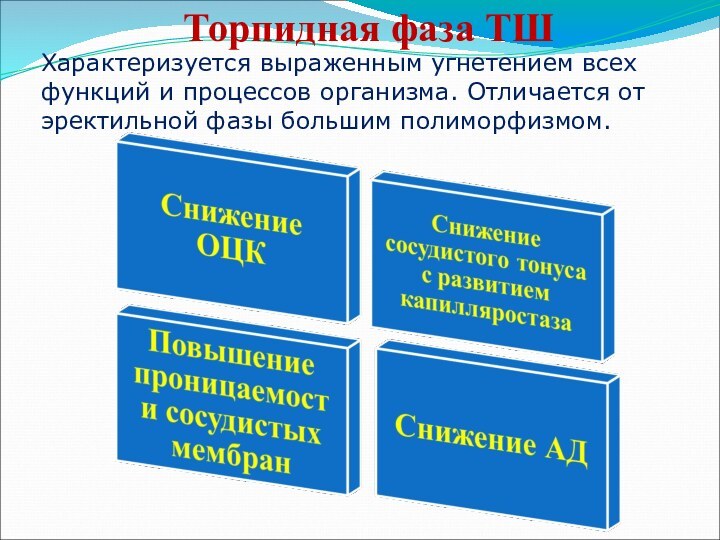
Торпидная фаза ТШ
Характеризуется выраженным угнетением всех функций и
процессов организма. Отличается от эректильной фазы большим полиморфизмом.
Слайд 24
Признаки торпидной фазы ТШ
Больной заторможен
АД резко снижено (до
50 мм рт ст)
Состояние ближе к терминальному, что связано
с критическим состоянием кровотока в сосудах мозга на уровне микроциркуляции.Метаболические нарушения при торпидной фазе ТШ, гипоксия и ацидоз рефлекторно возбуждают внешнее дыхание, делая его некомпенсируемым наступающим тахипноэ.
Слайд 28
В стадиях травматического шока различают:
1. Компенсированный шок,
когда имеется все признаки шока, при достаточном уровне АД,
т.е. организм способен бороться2. Декомпенсированный, когда имеются все признаки шока и резко выражена гипотензия
3. Рефрактерный шок. Вся проводимая терапия безуспешна
Слайд 29
Кровопотеря
Пусковым механизмом в развитии патологического процесса при массивной
кровопотере является уменьшение ОЦК, приводящее к развитию синдрома малого
выброса, гипотензии, анемии, снижению перфузии тканей и органов. В ответ на возникают компенсаторно – приспособительные реакции.
Слайд 33
Клиника зависит от быстроты кровопотери и возраста.
У больных отмечается:
- резкая
бледность кожных покровов, с сероватым оттенком- «холодный пот»
- акроцианоз
- похолодание конечностей
- сухость слизистых оболочек
Вследствие гемодинамических нарушений в малом круге кровообращения и повышения гидростатического давления в капиллярах развивается интерстициальный и внутриальвеолярный отек легких – синдром шокового легкого, клинически это проявляется выраженной одышкой. Пульс учащается, становится нитевидным. Тоны сердца глухие. АД снижается, гипотензия ниже 50 мм рт ст в сочетании с потерей сознания и арефлексией свидетельствует об угрожающем состоянии больного.
Слайд 37 Особенности интенсивной терапии травматического
шока
1. Интенсивная терапия должна начинаться в предельно ранние сроки, сразу на месте происшествия (критическим сроком оказания первой помощи, после которого резко увеличивается летальность – первые 1 -2 часа). Чем больше времени проходит после травмы, тем быстрее развиваются необратимые процессы.
2. На месте происшествия необходимо выделить синдромы, которые представляют угрозу для жизни пострадавших.
3. По ходу оказания помощи идет уточнение характера и масштабов повреждения.
Слайд 38
Особенности интенсивной терапии травматического шока
4. Определяется объем помощи
на месте, в машине до начала движения и во
время транспортировки пострадавшего.5. Любая помощь должна быть в пределах разумного, минимум мер высшей срочности.
6. Доставить пострадавшего в стационар с улучшением состояния.
Слайд 39 Таким образом, для ТШ характерны следующие нарушения и
симптомы:
1. Наличие болевого синдрома
2. Наличие синдрома гиповолемии в результате
кровопотери, плазмопотери3. Наличие всех признаков повышения функции симпатоадреналовой системы
4. Нарушения гемостаза в сторону гиперкоагуляции с последующим развитием ДВС – синдрома
5. Наличие признаков ОДН вследствие травмы грудной клетки, бессознательного состояния пострадавшего.
Слайд 40 Интенсивная терапия и объем лечебных мероприятий при ТШ
на догоспитальном этапе
1. Остановка наружнего и внутренного кровотечения.
2. Борьба
с ОДН.3. Восполнение ОЦК.
4. Адекватное обезболивание.
С 1 – 4 – это мероприятия высшей срочности!
5. Иммобилизация переломов.
6. Вынос пострадавшего и транспортировка в стационар.
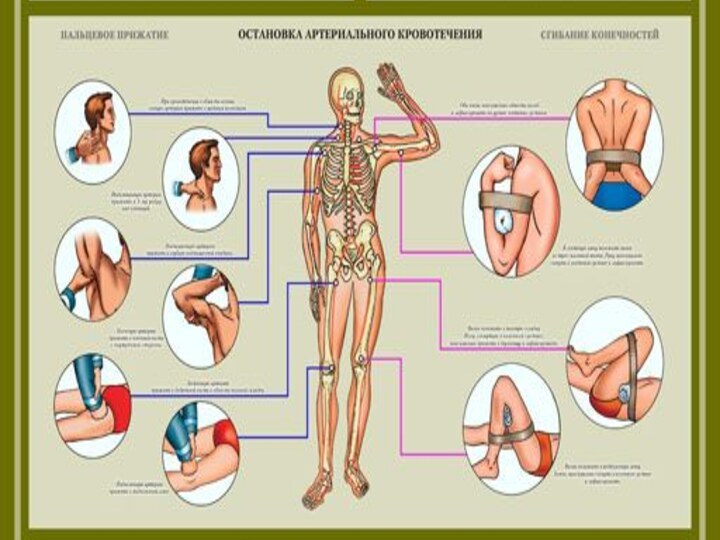
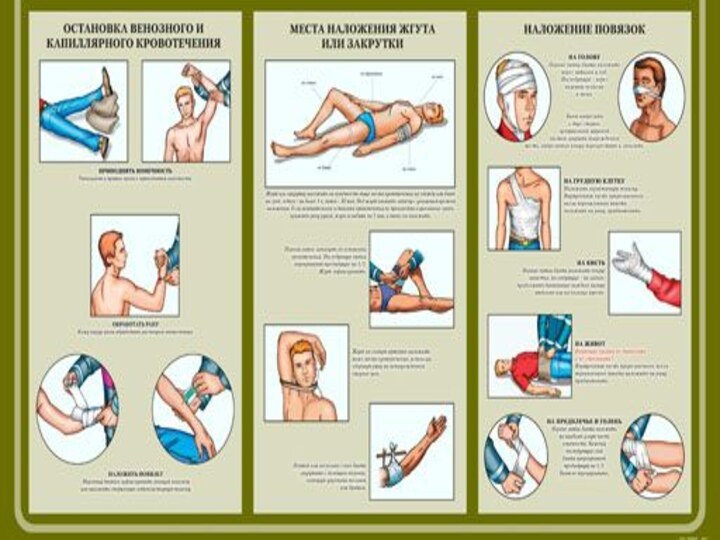
Слайд 41 1. Остановка наружнего кровотечения. При артериальном кровотечении накладывается жгут,
при венозном – тугая повязка. В ране кровотечение останавливают
тампонированием ее, в т.ч. гемостатическй губкой, наложением кровоостанавливающего зажима, сдавления кровеносных сосудов на протяжении в их проекции. Остановка внутренного кровотечения. Используются противошоковые пантолоны, компресионные бандажи, матрацы. Викасол 1% - 0,1 мл на год жизни в/м, дицинон.Слайд 44 Д) При переломе ребер необходима новокаиновая блокада мест
перелома (0,25% р-р новокаина). Е) Трахеостомия Ж) Оксигенотерапия З) Перевод
на ИВЛ Показания к ИВЛ: - острая остановка дыхания - агональное или патологическое дхание - множественные переломы ребер - тахипноэ более 50 в 1 мин.. Критерии адекватности ИВЛ следующие: - Аусультативно прслушивается одинаковое дыхание в обоих легких. - По мере проведения ИВЛ улучшается цвет кожи и слизыстых оболочек.
Слайд 45
2. Борьба с ОДН
Зависит от причин, вызвавших ее:
А)
Аспирация требует восстановления проходимосьти дыхательных путей, введение воздуховода. Положение
больного на животе с повернутой головой в сторону. Б) Рану при открытом пневмотораксе закрыть повязкой. В) При напряженном пневмотораксе проводится пункция во II межреберье по СКЛ. Г) При гемотораксе выполняется пункция в VI – VII межреберье по СКЛ. Накладываетя дренаж по Бюлау.
Слайд 46
3. Восполнение ОЦК
К инфузионной терапии следует прибегать, если
АД меньше 70 -80 мм. рт. ст.
Особенности введения
растворов:а) скорость инфузий при массивной кровопотере должна быть высокой, объемной, особенно при сниженном АД. Не допустить гиповолемической остановки пустого сердца. Иглы катетера должны иметь широкий просвет и хорошо фиксированны в сосуде.
Признаки адекватности проведения инфузионной терапии видны, когда через 5 – 10 мин появляются первые симптомы АД, которое в последующем повышают до критического уровня.
Слайд 47 При ТШ II – IV СТЕПЕНИ ОЦК стабилизируют
введением:
400-1200 мл полиглюкина 20 мл/кг
рефортана
Желатиноля
Эти препараты
увеличивают онкотическое давление плазмы, повышают АД и ЦВД. При необходимости дополнительно вводят раствор Рингера
500 мл или глюкозы 5% раствор в/в
При ТШ III – IV степени:
Одномоментно вводят преднизолон 60-90 мг или гидрокортизон 125-250 мг в/в
Слайд 48 Б) Необходима катетеризация магистральных сосудов. В) Характер инфузионной терапии
зависит от критического резерва органов: - Печень – 15% - Почки
– 25% - Эритроциты – 35% - Легкие – 45% - Объем плазмы – 70% (% - указывает на минимальную массу ткани, необходимую для выживания). Потеря 30% плазмы представляет угрозу для жизни пострадавшего, поэтому во всех случаях в первую очередь необходимо восполнение плазмы, ОЦК инфузионными р-ми.Слайд 49 В идеале для восполнения ОЦК необходимо перелить плазму,
поэтому инфузионная терапия должна состоять из коллоидных и критсталлоидных
растворов. Объем вводимых кровезаменителей у детей раннего возраста должен быть в 4 раза больше объема потери крови, у старших детей – в 3 раза больше, чем потеря крови. ОЦК восполняется за счет введения р-ов, повышающих онкотическое давление плазмы крови. К ним относятся: плазма (20 мл/кг), альбумин (10 – 15 мл/кг), полиглюкин (10 – 15 мл/кг), манитол(1 гр/кг массы). Они поддерживают осмолярность крови, проявляя волемический и реологический эффект, корригируют электролитный баланс, устраняют сладж – синдром и способствуют возвращению депонированных эритроцитов в циркуляторное русло.Слайд 50 Г) Нефармакологические методы повышения ОЦК: положение больного горизонтальное.
Если нет переломов конечностей, произвести подъем ног, но положение
Тренделенбурга не создавать т.к. в результате притока крови к сердцу и мозгу, в сосудах мозга повышается гидростатическое давление, что способствует в условиях гипоксии и ацидоза развитию отека мозга. При таком положении желудок расположен высоко, повышенное внутрижелудочное давление способствует регургитации и аспирации желудочного содержимого (симптом Мендельсона).Слайд 51 Д) Фармакологическая коррекция гемодинамики. Вазопресоры: адреналин, норадреналин, эфедрин, мезатон
– все симпатомиметики усиливают д/е эндогенного адреналина и норадреналина,
в результате чего еще больше увеличивается спазм сосудов, усиливается централизация кровообращения. Это ведет к усугублению гипоксии и метаболического ацидоза. Ухудшается микроциркуляция и в связи с этим ускоряется развитие дегенеративных процессов в органах и тканях. Поэтому при ТШ вазопрессоры применяются в крайних ситуациях как отчаянная мера, когда вся инфузионная терапия оказывается без эффекта. При их применении рекомендуется повышать АД до субнормальных величин; при подъеме АД до нормы или выше, увеличивается централизация кровообращения, усугубляется состояние шока. Глюкокортикоиды при ТШ показаны.
Слайд 52
4. Особенности обезболивания
Обезболивание должно осуществляется после
остановки наружного кровотечения, восстановления проходимости дыхательных путей, относительной стабилизации
ОЦК.Препараты необходимо вводить только в разведени и внутривенно, чтобы предупредить угнетение дыхательного центра и снижение АД.
Отдать предпочтение препаратам, обладающим свойствами:
►Мгновенностью действия
► Имели бы достаточный анальгетический эффект.
► Повышали бы работу симпатоадреналовой системы.
Слайд 53 В случаях ясного диагноза при длительной транспортировке пострадавшего
назначаются наркотические аналгетики. Противопоказания для проведения обезболивания при тяжелых повреждениях
на догоспитальном этапе 1. При подозрении на повреждение органов брюшной полости. 2. Нарушение сознания. 3. Коматозное состояние. 4. Тяжелая черепно – мозговая травма. Однако, эти точки зрения рассматриваются.
Слайд 54
Алгоритм действий при ТШ
Провести обследование
Протокол: нарушение дыхан
Обеспечить в/в
доступ ч/з иглу наибольшего размера
Вызов реанимационной бригады
Набухшие шейные вны?
НЕТ
ДА
-
Тампонада сердца?- Напряженный пневмоторакс?
В/в бысро струйно инфузия кристаллоидов: лактосол, ацесол, мафусол 800 мл за 30 минут
Систолическое АД менее 90 мм.рт.ст.
ДА
НЕТ
При кровопотере продолжить инфузию коллоидными растворами 400 мл полиглюкина
При обезвоживании - кристаллоиды
продолжить в/в капельно кристаллоидные растворы
Слайд 55
продолжение
Транспортировка под контролем жизненно важных функций с приподнятием
ножным концом носилок
Примечание: при неопределенном уровне АД струйная инфузия
в 2-вены: в одну – кристаллоидные растворы, в другую - полиглюкин
Слайд 56
Черепно – мозговая травма
Пострадавший с изолированной ЧМТ на
догоспитальном этапе в обезболивании не нуждается.
При сочетанной травме должен
быть иной подход: отсутствие сознания не является поводом для отказа в обезболивании, т.к. болевая импульсация из зоны повреждения в гипоталамус поступает, поэтому отдается предпочтение различным видам новокаиновых блокад. Если ее выполнить невозможно, то необходимо применить в/в анестезию кеталаром из расчета до 1 мг/кг - малые дозы в сочетании с микродозами 0,5% р-ра седуксена.
Слайд 57
Травма груди
Можно использовать анестезию закиси азота с О2,
т.к. эта смесь отличается быстрым вхождением больного в анестезию
(10 мин) и быстрым выходом. Закись азота обладает хорошим анальгезирующим действием, но слабым наркозным.N2O2: 2:1 = 6 л N2O + 3 л О2
3:1 = 9 л N2O + 3 л О2
4:1 – не применять, т.к. % О2 низкое и эта смесь приведет к гипоксии.
Трилен обладает хорошим анальгетическим свойством. Можно обезболивать самого себя.
Новокаиновая блокада: по Вишневскому, параветебральная, загрудинная.
Слайд 58
Травма таза
Нет единой точки зрения, все зависит от
характера повреждения. При изолированной тупой травме обезболивание не проводится.
При
сочетанной травме используется N2O + O2.Живот + ЧМТ – без обезболивания
Живот + грудь – показана паравертебральная блокада
Живот + перелом костей – кеталар, трилен, у пожилых людей – трамал в/в (1-2 ампулы – 50 -100 мг)
Также применяется введение закиси азота (300,0) п/к по передней поверхности бедра. Анестезия длится 72 часа. Применяется при множественных или сочетанных травм (особенно травмы груди).
Слайд 59
Причины летальности при ТШ
Тяжелые сочетанные повреждения
Повреждения жизненно важных
органов
Несвоевременная и неполная медицинская помощь на месте происшествия
Сложная и
травматичная транспортировкаНесвоевременная (заподалая) госпитализация при недостаточном лечении на предшествующих этапах. Своевременность госпитализации считается только в течении
1 – го часа.
Необоснованное прекращение интенсивной терапии, а также неполное или запоздалое лечение в стационаре.
Отсюда вытекает необходимость совершенствования работы скорой помощи и всех организационно – тактических звеньев травматической , в том числе реанимационной службы.
Слайд 63
Ожоговый шок
представляет собой патологический процесс, который
развивается при обширных термических повреждениях кожи и глубже лежащих
тканейпродолжается в зависимости от площади и глубины поражения, а также своевременности и адекватности лечения до 72 часов и более
гемодинамики
проявляется расстройствами микроциркуляции
функции почек,ЖКТ
нарушениями психо-эмоциональной сферы.
Слайд 64
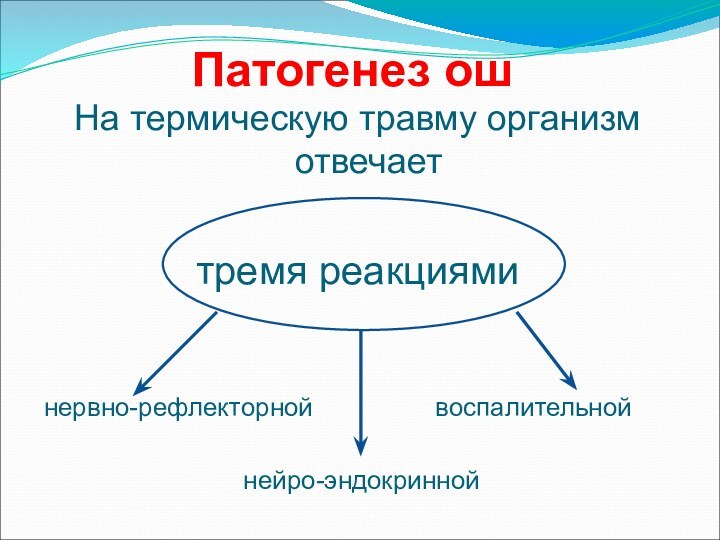
Патогенез ош
На термическую травму организм отвечает
тремя
реакциями
нервно-рефлекторной
воспалительнойнейро-эндокринной
Слайд 65
Патогенез ош
Кардинальный синдром- гипотония
Причины гипотонии:
- гиповолемия
- боль
-
гиповолемия+гипоксия+боль САС
- интоксикация
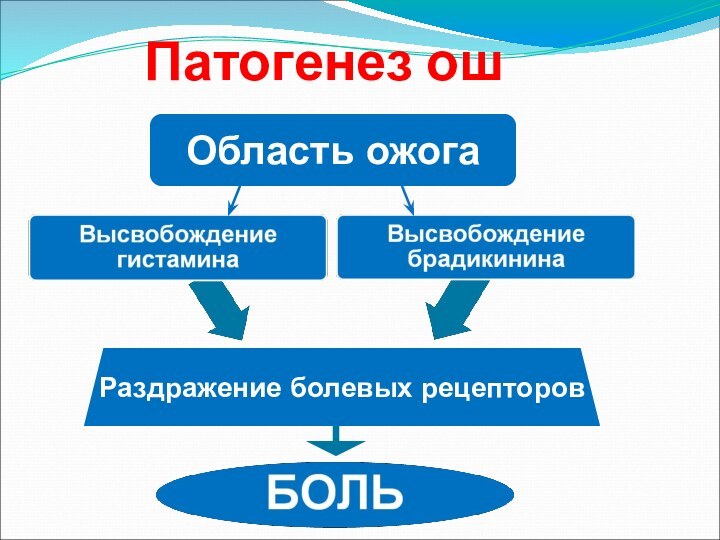
Слайд 67
Патогенез ош
Гиповолемия+гипоксия+боль САС
1. централизация
кровообращения
2. олигоанурия
3. преобладание анаэробного гликолиза
4. гипоксия,ацидоз,дыхательный ацидоз(при ожогах дыхательных
путей)
Слайд 68
Патогенез ош
Причины интоксикации
обожженные тк.
ч/з 2-4ч. преобретают выраженные токсические св-ва
гистамины,
брадикинины
бактеремия
зона нар-я микроциркуля-ции
Слайд 70
Легкая степень ОШ
Площадь глубоких ожогов не >20% поверхности
тела
АД-норма
Биохимия крови:
- гипопротеинемия на 2-3 д - гипергликемия
Слайд 71
Тяжелая степень ОШ
Площадь глубокого ожога 20-40% поверхности тела
Сознание
сохранено
Озноб
Боли в ожоговой поверхности
АД-N(но со склонностью к гипотонии,тахикардии-до 110
уд/мин)Диурез снижен
Картина крови: -лейкоцитоз
-гипопротеинемия
-гиперкалиемия
-выражена гемоконцентрация, гематокрит достигает 65%
Слайд 72
Крайне тяжелый ОШ
-Возбуждение сменяется заторможенностью,апатией
-Больные в сознании,но чаще
сознание спутаное
-Пульс нитевидный
-АД падает до 80 мм рт. ст.
и ниже -Кожа бледная,холдная,цианоз
-Жажда
-Часто – неукротимая рвота кофейной гущей
-ССС:гипотония,тахикардия
-Дыхание поверхностное
-Картина крови: - некомпенсированный ацидоз,
- гиперкалиемия
Продолжительность 2 суток
Площадь поражения >40% пов-ти тела
Слайд 73
Выбор лечения и тактические решения
на догоспитальном этапе:
1. Освободить
поврежденный участок тела от одежды и определить
ориентировочно глубину и площадь повреждения по правилу «девятки»2. Необходимо предотвратить инфицирование ожоговой поверхности. На догоспитальном этапе следует наложить на ожоговую рану влажную асептическую повязку с р-ом фурацилина или 0,25% р-ром новокаина. Предварительно нобходимо кожу вокруг ожога обработать спиртом. При большихожоговых повреждениях пострадавшегоможно завернуть в стерильную пеленку
Слайд 74 3. Немедленно начать обезболивание. 4. Восполнить
ОЦК с учетом характера потерь: Коллоидные растворы, так как
происходит потеря плазмы . При этом необходимо 1/3 коллоидных + 2/3 кристаллоидных растворов. 5. Профилактика и лечение дыхательной недостаточности вплоть до перевода на ИВЛ. 6. Во время транспортировки предупредить переохлаждение, так как у обоженных усиленна теплоотдача чрез ожоговую поверхность
Слайд 75
летальность
При наличии 50% глубокого ожога у ранее здорового
человека надежды на выздоровления сомнительны
При 30% глубокого ожога-прогноз серьезный
20%
глубокого ожога+ 20лет=40%20% глубокого ожога+ 40лет=60%
20% глубокого ожога+ 60 лет=80%