- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Атеросклероз и гиперлипидемии
Содержание
- 2. Введение Атеросклероз: широко распространенное хроническое сердечно-сосудистое
- 3. Определение Термины атерома и атеросклероз происходят
- 4. Определение Атеросклероз определяют как вариабельную совокупность
- 5. ЭтиологияАтеросклероз является полиэтиологическим заболеванием, в возникновении и прогрессировании которого
- 6. Факторы рискаНаиболее значимыми из них являются следующие.
- 7. Дислипидемии Нарушения липидного обмена (дислипидемии), в первую очередь
- 8. Что такое липиды и липопротеины?
- 9. Липиды кровиЛипопротеины различаются по содержанию липидов, плотностью
- 10. Классы ЛП хиломикроны (ХМ), содержащие преимущественно триглицериды
- 11. Классы ЛП липопротеины промежуточной плотности (ЛППП) –
- 12. Решающее значение для возникновения и
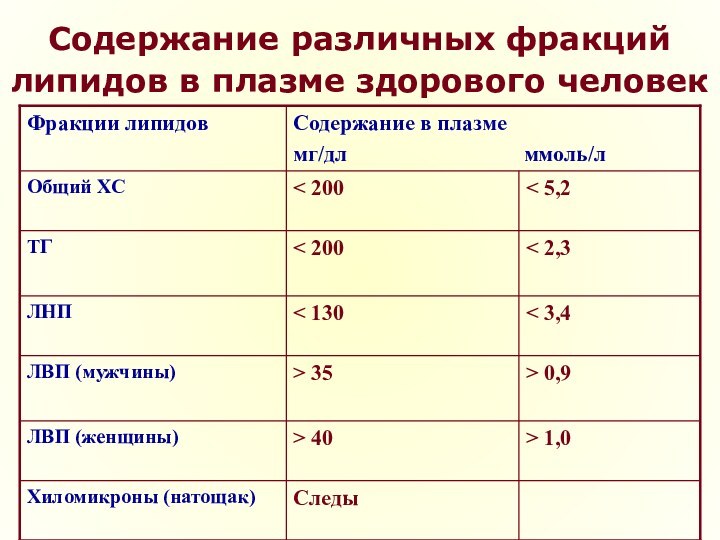
- 13. Содержание различных фракций липидов в плазме здорового человек
- 14. Фенотипическая классификация ГЛПI тип – Гиперхиломикронемие Высокое
- 15. II тип - Гипербета-липопротеидемия делится, в свою
- 16. III тип - Дис-в-липопротеидемия характеризуется высоким
- 17. IV тип- Гиперпребеталипопротеидемия отличается высоким уровнем ЛОНП
- 18. Vтип - Гиперхипомикронемия игиперпребеталипопротеидемия характеризуется повышенным содержанием
- 19. ПатогенезРазличают три основные стадии формирования атеросклеротической бляшки
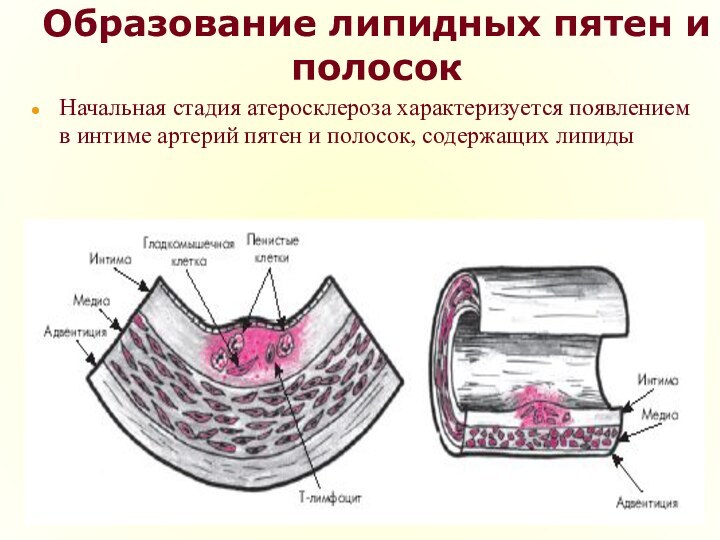
- 20. Образование липидных пятен и полосокЛипидные пятна представляют
- 21. Образование липидных пятен и полосокЛипидные пятна и полоски
- 22. Образование липидных пятен и полосокМоноциты, проникшие в интиму,
- 23. Образование липидных пятен и полосокНачальная стадия атеросклероза характеризуется появлением в интиме артерий пятен и полосок, содержащих липиды
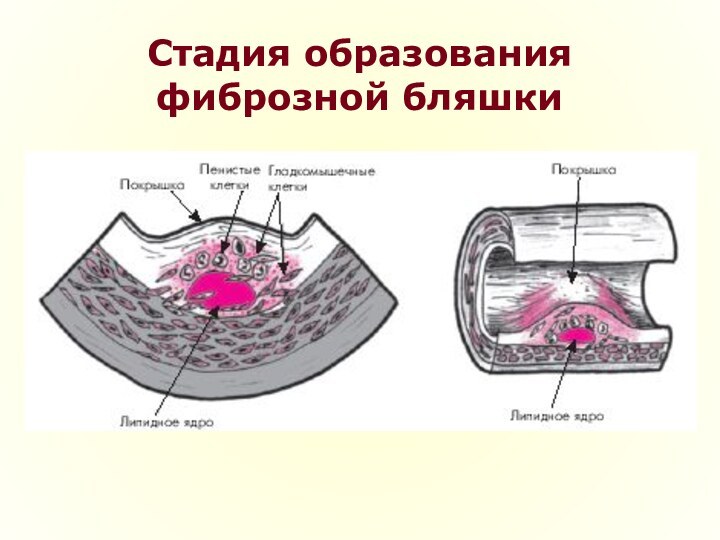
- 24. Стадия образования фиброзной бляшкиВ участках отложения липидов разрастается
- 25. Стадия образования фиброзной бляшкиПо мере созревания соединительной
- 26. Стадия образования фиброзной бляшки
- 27. ОсложненияК числу наиболее значимых осложнений атеросклеротического процесса
- 28. «Осложненная» атеросклеротическая бляшка
- 29. Клиническая картина Клиническая картина атеросклеротического поражения
- 30. Клиническая картина Наиболее часто встречаются следующие
- 31. Клиническая картинаХарактерными «внешними» проявлениями атеросклероза, выявляемыми при
- 32. Клиническая картинаСимптом Франка (в отечественной литературе его
- 33. Определение пульсации на артериях тыла стопы
- 34. Определение пульсации на бедренной артерии
- 35. Ксантомы и ксантелазмы
- 36. Лабораторная диагностика1. Общий анализ крови и мочи
- 37. Инструментальная диагностикарентгенологический с контрастированием сосудистого русла (ангиография);компьютерная
- 38. Лечение и профилактикаI принцип лечения и профилактики атеросклероза
- 39. Лечение и профилактикаОсновной целью консервативного лечения и вторичной
- 40. Немедикаментозное лечение Основой немедикаментозного вмешательства
- 41. Гиполипидемическая диета Основой лечебного питания при
- 42. Медикаментозное лечение1. Если у больного имеется установленный диагноз
- 43. Классы гиполипидемических препаратов1. Ингибиторы 3-гидрокси-3-метилглютарил-КоА-редуктазы (ГМГ-КоА-редуктазы) или
- 44. СтатиныПоложительные эффекты ингибиторов ГМГ-КоА-редуктазы (статинов) у больных атеросклерозом
- 45. Статиныловастатин (мевакор) - 10–80 мг/ссимвастатин (зокор) -
- 46. СтатиныНачальная доза приема статинов обычно не превышает
- 47. Побочные эффектыметеоризм, диарея, запор, тошнота, боли в животе;
- 48. ПротивопоказанияАктивные патологические процессы в печени или исходно повышенный
- 49. Фибраты Производные фибровой кислоты (фибраты) используются
- 50. Секвестранты желчных кислотВ настоящее время используются в основном в качестве
- 51. Никотиновая кислота и ее производныеНикотиновая кислота представляет собой
- 52. Никотиновая кислота и ее производныеАбсолютными показаниями к назначению никотиновой
- 53. Скачать презентацию
- 54. Похожие презентации
Введение Атеросклероз: широко распространенное хроническое сердечно-сосудистое заболевание преимущественно лиц пожилого возраста. Характеризуется уплотнением артериальной стенки за счет разрастания соединительной ткани, образованием сужения просвета сосуда и ухудшением кровоснабжения органов; нередко осложняется тромбозом сосуда.














































Слайд 3
Определение
Термины атерома и атеросклероз происходят от
греческих слов athere - кашица, oma - масса, и
skleros - твердый. Эти слова удачно описывают природу повреждений, характерных для этого дегенеративного заболевания сосудов, являющегося в настоящее время наиболее частой причиной смерти и потери трудоспособности в большинстве западных стран.
Слайд 4
Определение
Атеросклероз определяют как вариабельную совокупность изменений
в интиме (внутреннем слое) артерий, состоящую из локального накопления
липидов, других компонентов крови и развития фиброзной ткани, сопровождаемое изменениями в медии (среднем слое) сосудистой стенки.
Слайд 5
Этиология
Атеросклероз является полиэтиологическим заболеванием, в возникновении и прогрессировании которого имеют
значение многие внешние и внутренние факторы, называемые факторами риска (ФР).
В настоящее время известно более 30 факторов, действие которых увеличивает риск возникновения и развития атеросклероза и его осложнений.
Слайд 6
Факторы риска
Наиболее значимыми из них являются следующие.
1.
Немодифицируемые (неизменяемые) ФР:
возраст старше 50–60 лет;
пол (мужской);
отягощенная
наследственность. 2. Модифицируемые (изменяемые):
дислипидемии (повышенное содержание в крови холестерина, триглицеридов и атерогенных липопротеинов и/или снижение содержания антиатерогенных ЛВП);
артериальная гипертензия (АГ);
курение;
ожирение;
нарушения углеводного обмена (гипергликемия, сахарный диабет);
гиподинамия;
нерациональное питание;
Слайд 7
Дислипидемии
Нарушения липидного обмена (дислипидемии), в первую очередь повышенное содержание
в крови холестерина, триглицеридов и атерогенных липопротеинов (гиперлипидемии, ГЛП) являются важнейшим
фактором риска атеросклероза и патогенетически связанных с ним заболеваний сердечно-сосудистой системы
Слайд 8
Что такое липиды и липопротеины?
К
липидам (жироподобным веществам) крови относятся
холестерин (ХС) и его
эфирытриглицериды
фосфолипиды
Практически все они синтезируются в печени и дистальной части тонкой кишки. Они циркулируют в крови в виде макромолекулярных комплексов, называемых липопротеинами (ЛП), которые содержат белковую часть (апопротеины) и липидную часть.
Слайд 9
Липиды крови
Липопротеины различаются
по содержанию липидов,
плотностью при
ультрацентрифугировании,
подвижностью при электрофорезе
апопротеинами
Липопротеины делятся
на классы в зависимости от плотности.
Слайд 10
Классы ЛП
хиломикроны (ХМ), содержащие преимущественно триглицериды (ТГ)
и осуществляющие и транспорт из кишечника в кровь
липопротеиды очень
низкой плотности (пре-β-ЛП, ЛПОНП), которые содержат преимущественно триглицериды, в меньшей степени – холестерин и являются главной транспортной формой эндогенных триглицеридовлипопротеиды низкой плотности (β-ЛП, ЛПНП) – основной класс ЛП, переносящих холестерин; содержат преимущественно холестерин, в меньшем количестве – триглицериды, синтезируются в печени, а также образуются в плазме крови при распаде ЛПОНП
Слайд 11
Классы ЛП
липопротеины промежуточной плотности (ЛППП) – образуются
как промежуточный продукт на пути превращения ЛПОНП и ЛПНП,
богаты холестерином и триглицеридамилипопротеины высокой плотности (α-ЛП, ЛПВП) – образуются в печени, в тонкой кишке, богаты фосфолипидами, белком, играют основную роль в удалении холестерина из тканей организма, т. е. обладают антиатерогенным действием
липопротеин (а) – ЛП (а), образуется исключительно в печени, близок к ЛПНП, но содержит больше белка, в том числе и специфического.
Слайд 12 Решающее значение для возникновения и прогрессирования
атеросклероза имеет соотношение липопротеинов различных классов:
ЛНП, ЛОНП и
ЛП (a) обладают отчетливым атерогенным, а ЛВП — антиатерогенным действием. Наиболее высокий риск развития атеросклероза наблюдается у лиц с высоким содержанием ЛНП и ЛОНП и низким — ЛВП.
Слайд 14
Фенотипическая классификация ГЛП
I тип – Гиперхиломикронемие
Высокое содержание
ХМ в плазме крови натощак.
Содержание ТГ крови резко
повышено, Уровень ХС-либо в пределах нормы, либо слегка повышен).
Клинически проявляется абдоминальным болевым синдромом, ксантоматозными высыпаниями, липоидной дугой роговицы, гепатоспленомегалией.
Этот тип ГЛП встречается: 1) при первичной семейной гиперхиломикронемии, обусловленной наследственным дефицитом липопротеинлипазы, участвующей в расщеплении ХМ (см. выше); 2) при сахарном диабете; 3) при панкреатитах; 4) при заболеваниях, сопровождающихся избыточной продукцией кортикостероидов (опухоли надпочечников, гипофиза, гормонпродуцирующая опухоль легкого).
Слайд 15 II тип - Гипербета-липопротеидемия делится, в свою очередь,
на:
IIА - с повышением содержания ЛПНП и ХС
при нормальном содержании ЛПОНП IIБ - повышены уровни ЛПНП и ЛПОНП
Клинически проявляется ранним развитием атеросклероза различной локализации, ИБС, острого ИМ, мозгового инсульта и т.п. Ассоциируется с повышенным риском внезапной сердечной смерти.
Тип II ГЛП встречается: 1) при первичной семейной гиперхолестеринемии (IIа) и семейной комбинированной гиперлипидемии (IIб); 2) при нефротическом синдроме (IIа и IIб); 3) при заболеваниях, сопровождающихся гиперкортицизмом (IIа); 4) при сахарном диабете (IIб); 5) при гипотиреозе (IIа).
Слайд 16 III тип - Дис-в-липопротеидемия характеризуется высоким содержанием
в сыворотке крови триглицеридов, холестерина и патологически измененных (аномальных) ЛОНП и ЛНП,
отличающихся значительным содержанием ТГ, ХС и одновременно высокой электрофоретической подвижностью. Клинически этот тип ГЛП также проявляется ксантоматозом и ранним развитием атеросклероза различной локализации. Основными причинами ГЛП типа III являются: 1) семейная ГЛП типа III; 2) сахарный диабет; 3) гипотиреоз; 4) ожирение.Слайд 17 IV тип- Гиперпребеталипопротеидемия отличается высоким уровнем ЛОНП и ТГ
при нормальной концентрации ЛНП. Содержание ХС в сыворотке крови нормально
или слегка повышено.Клинически этот тип ГЛП часто сопровождается развитием атеросклероза, в том числе ИБС и периферического атеросклероза.
Тип IV ГЛП встречается: 1) при первичной семейной гипертриглицеридемии; 2) ожирении;
3) сахарном диабете; 4) гипотиреозе; 5) НС и уремии; 6) заболеваниях, сопровождающихся гиперкортицизмом; 7) гипопитуитаризме;
8) алкоголизме; 9) лечении эстрогенами.
Слайд 18
Vтип - Гиперхипомикронемия и
гиперпребеталипопротеидемия характеризуется повышенным содержанием хиломикронов
и ЛОНП, а также ТГ и ХС.
Клинически проявляется гепатоспленомегалией, приступами абдоминальной
колики, развитием панкреатита, ксантоматозом. Наиболее частыми причинами ГЛП типа V являются: 1) первичная семейная гипертриглицеридемия; 2) сахарный диабет; 3) гипотиреоз; 4) нефротический синдром и уремия; 5) заболевания, сопровождающиеся гиперкортицизмом; 6) алкоголизм; 7) лечение эстрогенами.
Слайд 19
Патогенез
Различают три основные стадии формирования атеросклеротической бляшки (атерогенез):
образование липидных пятен и полосок (стадия липоидоза);
образование фиброзной бляшки
(стадия липосклероза); формирование осложненной атеросклеротической бляшки.
Слайд 20
Образование липидных пятен и полосок
Липидные пятна представляют собой
небольших размеров (до 1,0–1,5 мм) участки на поверхности аорты
или крупных артерий, которые имеют желтоватый цвет.Они состоят из пенистых клеток, содержащих большое количество липидов, и Т-лимфоцитов.
Со временем липидные пятна увеличиваются в размерах, сливаются друг с другом и образуют липидные полоски, слегка возвышающиеся над поверхностью эндотелия.
На этой стадии развития атеросклероза ХС расположен преимущественно внутриклеточно и лишь небольшое его количество находится вне клеток.
Слайд 21
Образование липидных пятен и полосок
Липидные пятна и полоски образуются
в результате отложения липидов в интиме артерий.
Первым звеном этого процесса
является повреждение эндотелия и возникновение эндотелиальной дисфункции, сопровождающейся повышением проницаемости этого барьера. В результате повреждения эндотелия формируется эндотелиальная дисфункция, проявляющаяся снижением продукции вазодилатирующих факторов (простациклин, окись азота и др.) и увеличением образования вазоконстрикторных веществ (эндотелинов, тромбоксана А2 и др.), еще больше повреждающих эндотелий и повышающих его проницаемость.
Слайд 22
Образование липидных пятен и полосок
Моноциты, проникшие в интиму, трансформируются
в макрофаги, которые поглощают модифицированные ЛНП и накапливают свободный и эстерифицированный ХС.
Перегруженные липидами макрофаги превращаются в пенистые клетки.
Под действием факторов роста и митогенов гладкомышечные клетки мигрируют в интиму и начинают пролиферировать.
Гладкомышечные клетки приобретают способность сами продуцировать элементы соединительной ткани, которые в дальнейшем используются для построения фиброзного каркаса атеросклеротической бляшки.
Слайд 23
Образование липидных пятен и полосок
Начальная стадия атеросклероза характеризуется
появлением в интиме артерий пятен и полосок, содержащих липиды
Слайд 24
Стадия образования фиброзной бляшки
В участках отложения липидов разрастается молодая
соединительная ткань, что ведет к образованию фиброзных бляшек, в центре которых
формируется так называемое липидное ядро.Вокруг липидного ядра возникает зона соединительной ткани, богатой макрофагами, пенистыми и гладкомышечными клетками, Т-лимфоцитами, коллагеном и эластическими волокнами.
Одновременно происходит васкуляризация очага атеросклеротического поражения. Вновь образующиеся сосуды отличаются повышенной проницаемостью и склонностью к образованию микротромбов и разрывам сосудистой стенки.
Слайд 25
Стадия образования фиброзной бляшки
По мере созревания соединительной ткани
количество клеточных элементов уменьшается, а коллагеновые волокна утолщаются, формируя соединительнотканный
каркас атеросклеротической бляшки, который отделяет липидное ядро от просвета сосуда (“покрышка”).Формируется типичная фиброзная бляшка, выступающая в просвет сосуда и нарушающая кровоток в нем
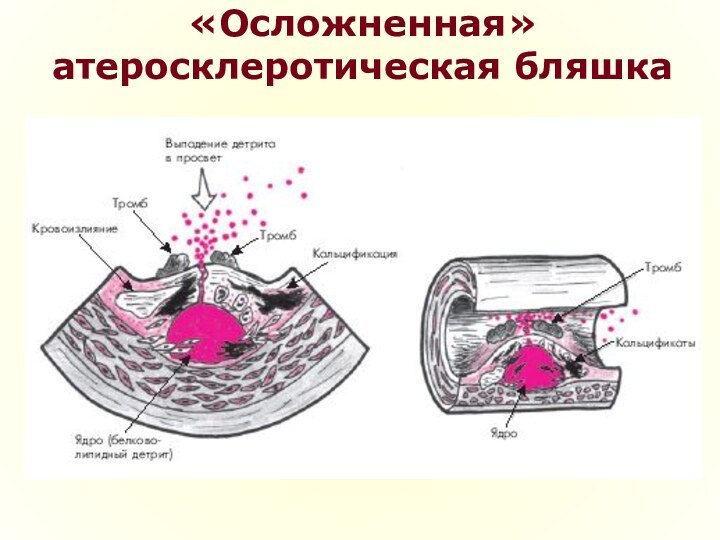
Слайд 27
Осложнения
К числу наиболее значимых осложнений атеросклеротического процесса относятся:
1. Гемодинамически значимое сужение просвета артерии
за счет выступающей в просвет артерии атеросклеротической бляшки.
2. Разрушение фиброзной капсулы, ее изъязвление, что способствует агрегации тромбоцитов и возникновению пристеночного тромба.
3. Разрыв фиброзной капсулы атеросклеротической бляшки и выпадение в просвет сосуда содержимого липидного ядра — детрита, который может стать источником эмболии или формирования пристеночного тромба.
4. Кровоизлияние в бляшку из вновь образованных микрососудов, что также способствует разрыву покрышки и формированию тромба на поверхности атеросклеротической бляшки и т.д.
5. Отложение солей кальция в атероматозные массы, межуточное вещество и фиброзную ткань, что существенно увеличивает плотность атеросклеротической бляшки.
Слайд 29
Клиническая картина
Клиническая картина атеросклеротического поражения артерий
зависит от:
преимущественной локализации процесса
степени и характера возникающих при этом
гемодинамических нарушений.
Слайд 30
Клиническая картина
Наиболее часто встречаются следующие локализации
атеросклероза:
атеросклероз грудной аорты и ее ветвей;
атеросклероз брюшной аорты
и ее ветвей; атеросклероз коронарных артерий (ИБС);
атеросклероз церебральных сосудов;
атеросклероз периферических артерий;
атеросклероз почечных артерий и др.
Слайд 31
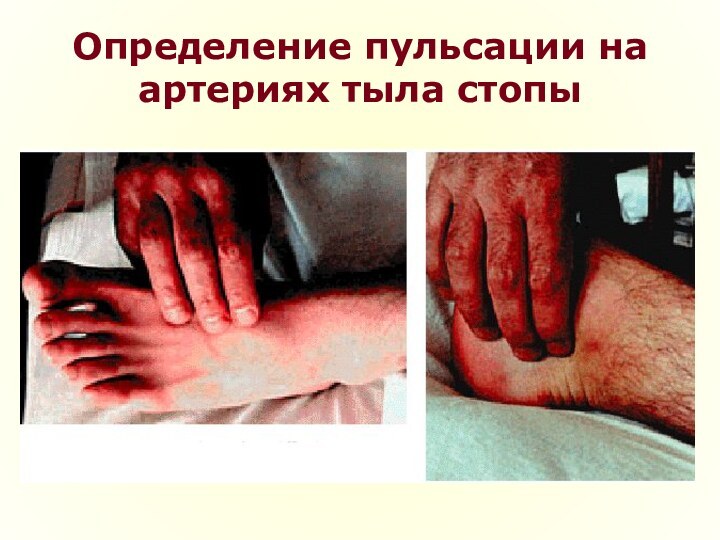
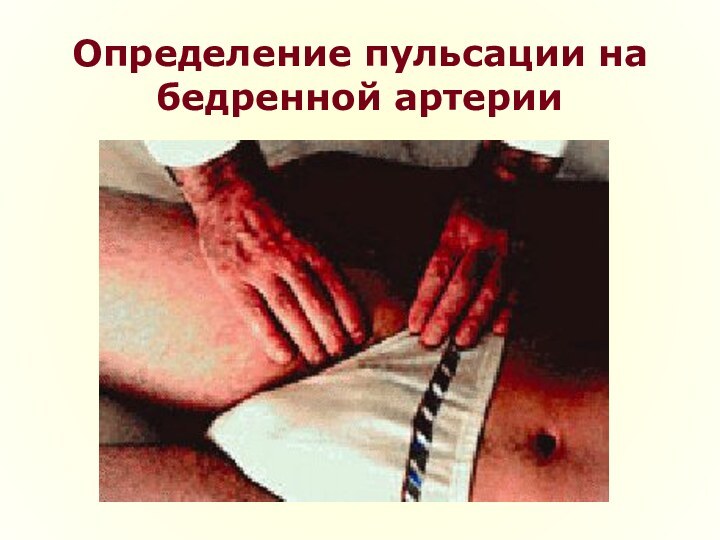
Клиническая картина
Характерными «внешними» проявлениями атеросклероза, выявляемыми при осмотре,
являются:
признаки выраженного и нередко преждевременного старения, несоответствие внешнего вида
и возраста человека (пациент выглядит старше своих лет);раннее поседение волос на голове и передней поверхности грудной клетки (у мужчин);
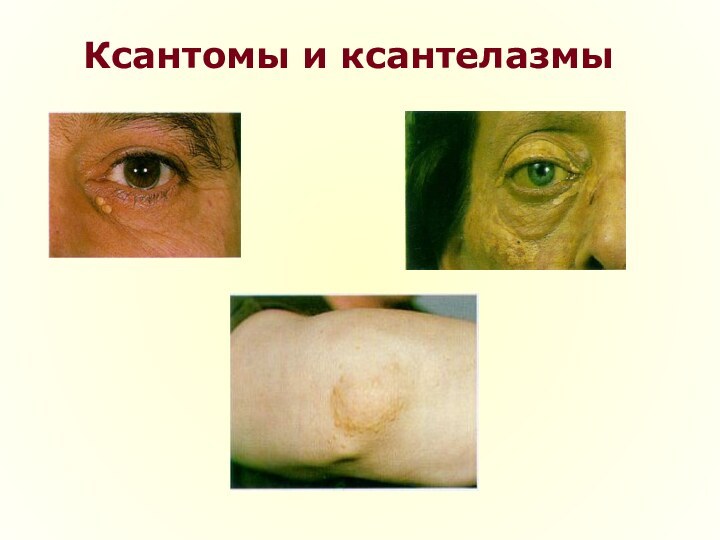
множественные ксантомы (папулы желтого цвета, перегруженные липидами, располагающиеся в области туловища, живота, ягодиц, нередко в области разгибательной поверхности суставов, на коже лба) и ксантелазмы (желтые липидные пятна в области век). Ксантомы и ксантелазмы являются отражением дислипидемии, часто сочетаются с образованием холестериновых желчных камней;
Слайд 32
Клиническая картина
Симптом Франка (в отечественной литературе его иногда
называют признаком Халфена): вертикальная или диагональная складка на мочке
уха. Значение с.Франка относительное и ему можно придавать значение при уже верифицированном диагнозе атеросклероза;Симптом Габриели — обильный рост волос на ушных раковинах, значение этого признака так же относительно, как и симптома Франка;
Наличие arcus senilis (старческая дуга) — матовое или серовато-дымчатое колечко по краю радужной оболочки глаза, обусловленное отложением липидов.
«Симптом червячка» — движение склерозированной лучевой артерии под кожей во время измерения артериального давления.
Слайд 36
Лабораторная диагностика
1. Общий анализ крови и мочи без
изменений.
2. Биохимический анализ крови выявляет увеличение количества общего холестерина
сыворотки крови, триглицеридов, холестерина ЛПНП и ЛПОНП.3. Исследование коагулограммы — часто обнаруживается наклонность к гиперкоагуляции.
Слайд 37
Инструментальная диагностика
рентгенологический с контрастированием сосудистого русла (ангиография);
компьютерная ангиография
— современный метод исследования коронарных артерий, основанный на спиральной
компьютерной томографии;ультразвуковой (наиболее широко применяется для исследования сонных и вертебральных артерий), в норме толщина слоя интима-медиа в сонных артериях составляет от 0.6 до 0.8 мм, величина более 1 мм рассматривается как утолщение этого слоя, для изучения состояния коронарных артерий сейчас применяется внутрикоронарное ультразвуковое исследование;
магнито-резонансная ангиография с использованием трехмерной реконструкции изображения (наиболее перспективный метод);
электронно-лучевая томография.
Указанные методы исследования позволяют выявить нарушения кровотока в артериях, утолщение, неровность стенок артерий при атеросклерозе.
Слайд 38
Лечение и профилактика
I принцип лечения и профилактики атеросклероза и его
осложнений является устранение или ослабление действия основных модифицируемых ФР:
ГЛП, АГ, курения, ожирения, гиподинамии, нарушений углеводного обмена у больных, страдающих атеросклерозом, так и для профилактики заболевания у лиц, имеющих те или иные ФР.II принцип — это предупреждение возможной дестабилизации атеросклеротической бляшки, т.е. основной причины ИМ, мозгового ишемического инсульта, внезапной смерти
III принцип — это своевременное использование хирургических методов лечения, направленных на устранение окклюзии или стенозирования артерий (ангиопластика, шунтирование
Слайд 39
Лечение и профилактика
Основной целью консервативного лечения и вторичной профилактики
атеросклероза является предупреждение дестабилизации атеросклеротической бляшки, ее разрыва и начала
пристеночного тромбообразования. С этой целью следует предусмотреть:устранение или ослабление действия основных ФР атеросклероза (ГЛП, АГ, курения, ожирения, нарушений углеводного обмена, гиподинамии и т.п.);
антиагрегантную терапию;
применение ингибиторов АПФ, β-адреноблокаторов с целью снижения активности некоторых нейрогуморальных систем (САС, РАС);
применение ферментов антиоксидантной защиты;
своевременное использование хирургических методов, устраняющих стеноз или окклюзию сосуда.
Слайд 40
Немедикаментозное лечение
Основой немедикаментозного вмешательства у больных атеросклерозом
являются:
рациональное диетическое питание, направленное на коррекцию нарушений липидного
обмена и снижение избыточной массы тела; отказ от курения;
отказ от злоупотребления алкоголем;
достаточная физическая активность;
по возможности, устранение отрицательных психоэмоциональных воздействий.
Слайд 41
Гиполипидемическая диета
Основой лечебного питания при атеросклерозе
должно служить:
умеренное ограничение энергетической ценности пищи (гипокалорийная диета),
ограничение жиров, преимущественно животного происхождения (“низкожировая” диета),
относительное увеличение доли растительных жиров,
резкое ограничение простых углеводов и достаточные количества растительной клетчатки.
Важным фактором, определяющим эффективность такой коррекции питания, является длительное (часто в течение всей жизни) применение подобных диет.
Слайд 42
Медикаментозное лечение
1. Если у больного имеется установленный диагноз атеросклероза
любой локализации или/и сахарного диабета, то целью медикаментозной гиполипидемической
терапии является, прежде всего, снижение уровня ХС ЛНП ниже 100 мг/дл.2. Обязательное условие медикаментозной коррекции ГЛП — это строгое соблюдение диетических рекомендаций, описанных выше.
3. Дополнительными целями гиполипидемической медикаментозной терапии является поддержание уровня ТГ в плазме крови ниже 1,7 ммоль/л (150 мг/дл) и ХС ЛВП больше 1,15 ммоль/л (40 мг/дл).
Слайд 43
Классы гиполипидемических препаратов
1. Ингибиторы 3-гидрокси-3-метилглютарил-КоА-редуктазы (ГМГ-КоА-редуктазы) или статины.
2. Секвестранты желчных кислот.
3. Фибраты.
4. Никотиновая кислота
и ее производные.
Слайд 44
Статины
Положительные эффекты ингибиторов ГМГ-КоА-редуктазы (статинов) у больных атеросклерозом обусловлены:
1. Значительным
снижением уровня ХС ЛНП в результате угнетения синтеза ХС, увеличения активности
ЛНП-рецепторов, захвата и утилизации ЛНП из кровотока.2. Стабилизацией атеросклеротической бляшки вследствие:
уменьшения объема липидного ядра;
укрепления оболочки атеросклеротической бляшки;
уменьшения пролиферации гладкомышечных клеток, количества образующихся пенистых клеток и коллагена, а также противовоспалительного эффекта статинов;
уменьшения агрегации тромбоцитов и возможности тромбообразования (как внутри бляшки, так и пристеночно, в просвете сосуда);
положительного влияния на функцию эндотелия с уменьшением вероятности спастических реакций в области атеросклеротической бляшки и улучшением эндотелийзависимой дилатации сосудов.
Слайд 45
Статины
ловастатин (мевакор) - 10–80 мг/с
симвастатин (зокор) - 5–40
мг/с
правастатин (липостат) - 10–40 мг/с
флювастатин (лескол) - 20–80
мг/сСтатины назначают в суточной дозе от 10–20 мг до 80 мг однократно вечером во время приема пищи или двукратно (утром и вечером). Вечерний прием препаратов предпочтителен, поскольку, как известно, скорость биосинтеза ХС оказывается наибольшей во время сна.
Слайд 46
Статины
Начальная доза приема статинов обычно не превышает 10–20 мг
в сутки; она увеличивается каждые 4 недели, если не достигнут
желаемый уровень ХС.При снижении ХС ЛНП меньше 2,6 ммоль/л (100 мг/дл) доза снижается.
Поддерживающая терапия проводится длительно, годами, под контролем показателей липидного обмена.
Слайд 47
Побочные эффекты
метеоризм, диарея, запор, тошнота, боли в животе;
головные
боли, головокружение;
мышечные судороги, миалгия, миозит;
изменения функциональных проб
печени; усталость, нарушения сна, расстройства вкуса, зуд кожи;
тератогенный эффект.
Слайд 48
Противопоказания
Активные патологические процессы в печени или исходно повышенный уровень
печеночных ферментов.
Беременность и кормление грудью.
Повышенная чувствительность к компонентам препаратов.
Слайд 49
Фибраты
Производные фибровой кислоты (фибраты) используются в основном для
лечения ГЛП, сопровождающихся высоким уровнем ТГ, т.е. при ГЛП
IIб, III, IV и V типов.К производным фибровой кислоты (фибратам) относятся:
Гемфиброзил - 600 ґ 2 раза в сутки или 900 1 раз (вечером)
Фенофибрат -100 ґ 2–3 раза в сутки
Безафибрат- 200 ґ 3 раза в сутки
Ципрофибрат 100–200 1 раз в сутки
Слайд 50
Секвестранты желчных кислот
В настоящее время используются в основном в качестве дополнительных
ЛС, усиливающих гиполипидемическое действие статинов или фибратов. Возможно также
самостоятельное назначение секвестрантов желчных кислот в случае непереносимости статинов.Они связывают желчные кислоты в кишечнике, замедляя их реабсорбцию и увеличивая экскрецию с калом. Вследствие этого компенсаторно возрастает синтез желчных кислот в печени из ХС, содержание которого в гепатоцитах снижается. Это приводит к увеличению активности ЛНП-рецепторов печеночной клетки. В результате ускоряется процесс утилизации ХС ЛНП, уровень которого в плазме начинает снижаться.
Холестирамин 4-24 г/сут, колестипол 5-30 г/сут
Слайд 51
Никотиновая кислота и ее производные
Никотиновая кислота представляет собой водорастворимый
витамин группы В (витамин РР). В дозах 1,5–3,0 г в сутки она оказывает
выраженное гиполипидемическое действие, причем под влиянием никотиновой кислоты происходит снижение не только уровня ТГ и ЛОНП (на 20–40% в зависимости от типа ГЛП и дозы препарата), но и общего ХС и ХС ЛНП (на 10–70%). На 25–30% возрастает также уровень ХС ЛВП.В отличие от всех других гиполипидемических препаратов, никотиновая кислота обладает уникальной способностью на 30% снижать уровень ЛП (a), обладающих выраженной атерогенной активностью.
Слайд 52
Никотиновая кислота и ее производные
Абсолютными показаниями к назначению никотиновой кислоты
является ГЛП V типа, осложнившаяся острым панкреатитом, который в случае рецидивирования
может представлять непосредственную угрозу для жизни больного.Длительное лечение никотиновой кислотой показано при всех остальных атерогенных типах ГЛП (IIа, IIб, III и IV).