- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Эпидемиологическая характеристика инфекций с трансмиссивным и контактным механизмами передачи. Эпидемиологический надзор
Содержание
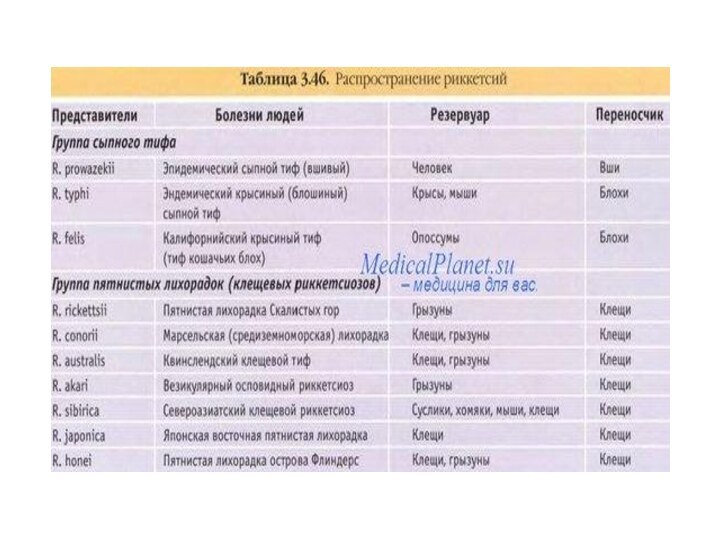
- 2. Термин «трансмиссивные инфекции» применительно к нозоформам, в
- 3. В циркуляции возбудителей трансмиссивных инфекций принимают участие
- 4. ИНФЕКЦИИ С ТРАНСМИССИВНЫМ МЕХАНИЗМОМ ПЕРЕДАЧИСыпной тифМалярияВозвратный тифКлещевой энцефалит Чума Желтая лихорадкаБолезнь Лайма
- 5. ТРАНСМИССИВНЫЙ МЕХАНИЗМ ПЕРЕДАЧИ 1 – возбудитель находится
- 6. ТРАНСМИССИВНЫЙ МЕХАНИЗМ ПЕРЕДАЧИІ антропонозы – передача от
- 7. Трансмиссивные заболеванияПереносчик – кровососущее членистоногое (насекомое или
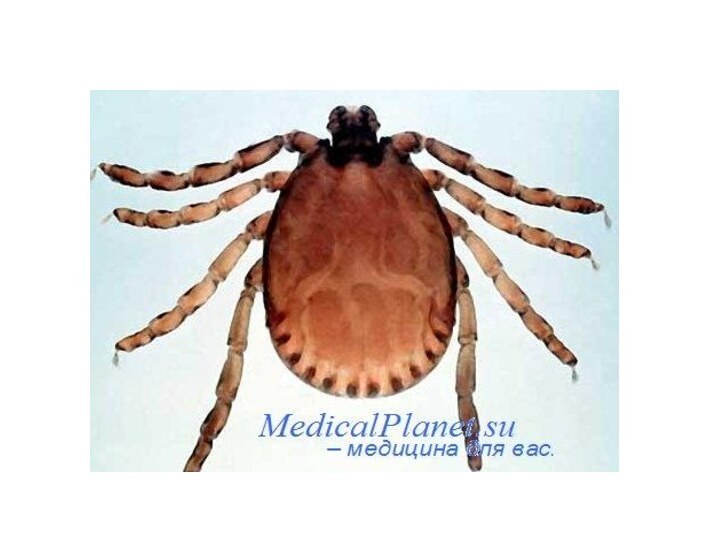
- 8. ПЕРЕНОСЧИКИ ТРАНСМИССИВНЫХ ИНФЕКЦИЙКРОВОСОСУЩИЕ НАСЕКОМЫЕВши – платяная, головная,
- 9. ОСОБЕННОСТИ ЭПИДЕМИЧЕСКОГО ПРОЦЕССА ЭНДЕМИЧНОСТЬ (природная очаговость) –
- 10. ПРОФИЛАКТИКА ТРАНСМИССИВНЫХ ИНФЕКЦИЙПри антропонозах – ранняя и
- 11. Сыпной тифСыпной тиф — острое заболевание, при
- 12. Большой вклад в изучение и борьбу с
- 13. СЫПНОЙ ТИФИсточник возбудителя – больной человек (последние
- 14. Возбудителем сыпного тифа является Риккетсия Провачека (Rickettsia
- 17. Сыпной тиф — это антропонозный риккетсиоз, т.
- 18. сезонность заболеваемости сыпным тифом
- 19. КЛИНИКА СЫПНОГО ТИФАИнкубационный период – 5-25 дней
- 20. СЫПНОЙ ТИФЛабораторное подтверждение диагноза – серологическое –
- 21. Особенности болезни Брилля-ЦинссераРецидив ранее перенесенного сыпного тифа
- 22. ПРОФИЛАКТИКА Ранняя диагностика и госпитализация больного
- 23. МАЛЯРИЯ
- 24. В настоящее время около 2,3 млрд человек
- 26. Маляриогенность территорииНаличие и плотность популяции комаров Anopheles,
- 27. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА МАЛЯРИИМалярия – инфекционное заболевание, вызываемое
- 28. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА МАЛЯРИИИсточник возбудителя – больной, паразитоносительМеханизм
- 29. КЛИНИКА МАЛЯРИИИнкубационный период: 3-дневная малярия – 10-14
- 30. ЛАБОРАТОРНАЯ ДИАГНОСТИКА МАЛЯРИИВыявление возбудителя в крови
- 31. МАЛЯРИЯГоспитализация – для проведения радикального курса терапии.
- 32. ПРОФИЛАКТИКА МАЛЯРИИСанитарная охрана территории государства от завоза
- 33. Восприимчивость к малярии жители Западной Африки, которые
- 34. ВИДЫ ОЧАГОВ МАЛЯРИИ • Остаточный
- 35. Слепень – специфический переносчик лоа-лоаЛоа лоа в глазу
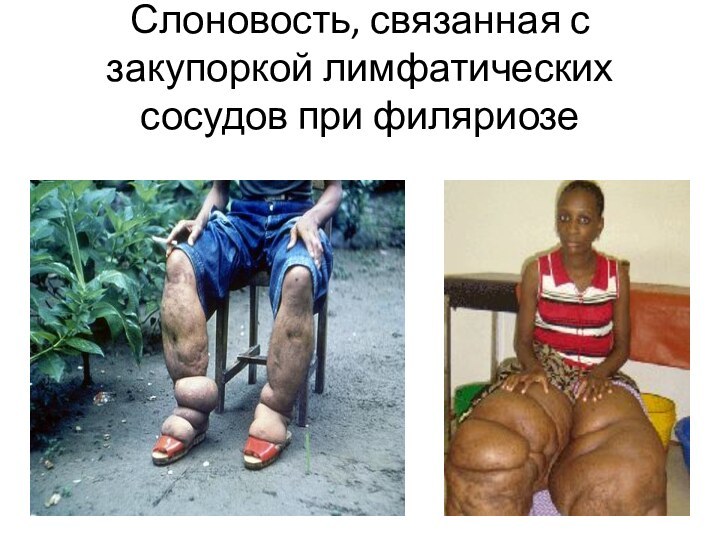
- 36. Слоновость, связанная с закупоркой лимфатических сосудов при филяриозе
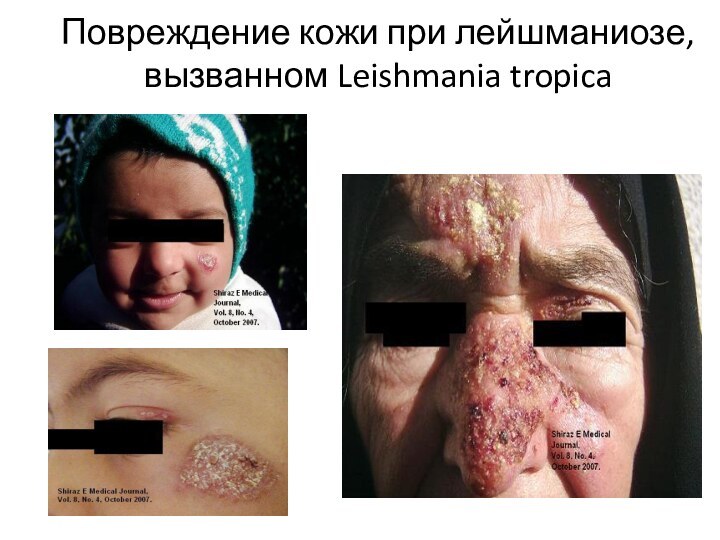
- 37. Повреждение кожи при лейшманиозе, вызванном Leishmania tropica
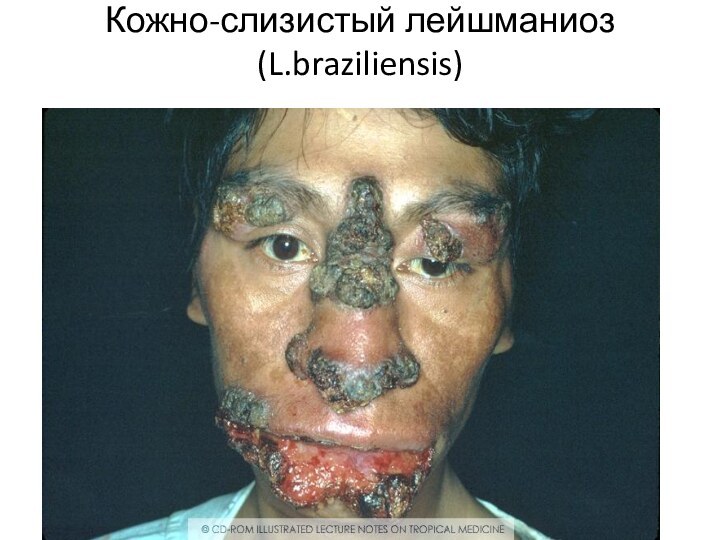
- 38. Кожно-слизистый лейшманиоз (L.braziliensis)
- 39. Изменение иммунитета играет важную роль в развитии африканской сонной болезни
- 40. ЧУМА
- 41. Чума — это острое инфекционное заболевание ,
- 42. Возбудителем является чумная палочка, чувствительная к основным
- 43. Основными источниками инфекции являются крысы и другие дикие грызуны (суслики, тарбаганы, мыши-песчанки).
- 44. Блохи являются специфическим переносчиком возбудителя чумы. Это
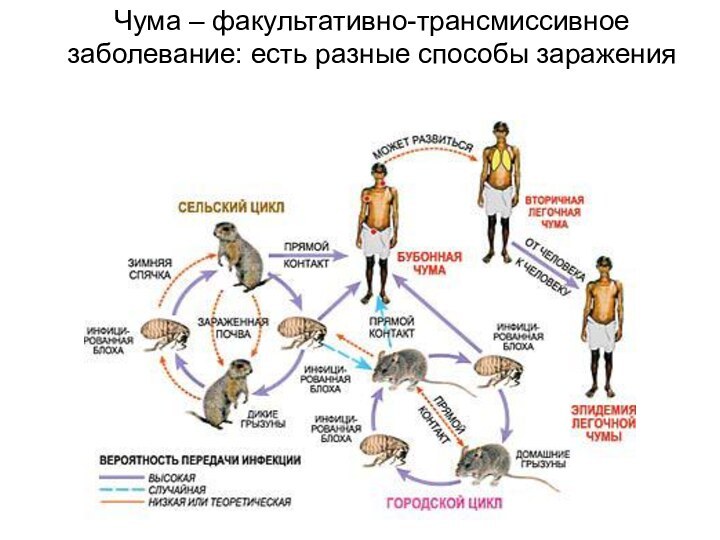
- 45. Чума – факультативно-трансмиссивное заболевание: есть разные способы заражения
- 46. Опасность больного чумой человека для окружающих различна.
- 47. Больные чумой и лица с подозрением на
- 48. Различают следующие клинико-морфологические формы чумы:бубонную; легочную; септическую.
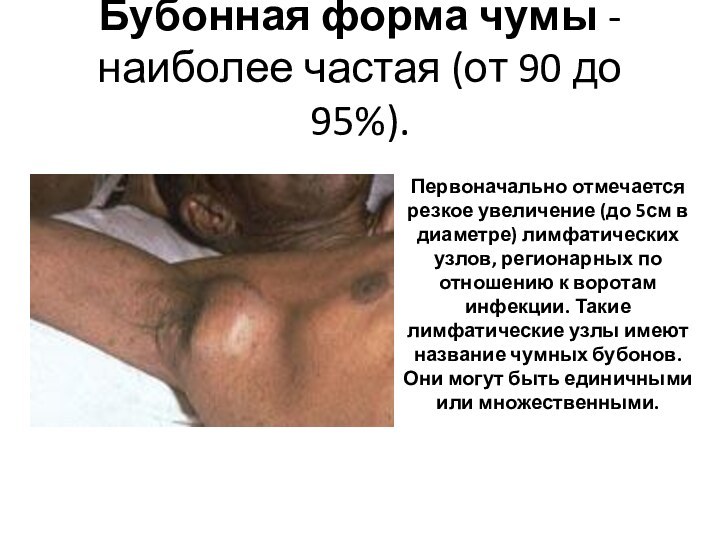
- 49. Бубонная форма чумы - наиболее частая (от
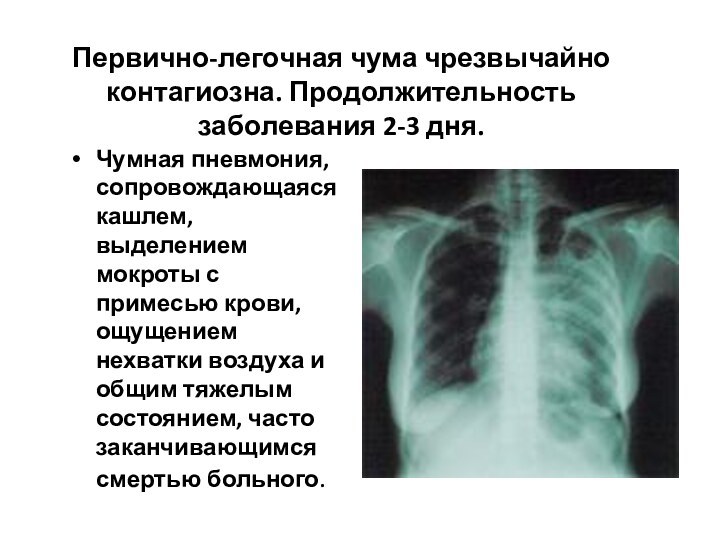
- 50. Первично-легочная чума чрезвычайно контагиозна. Продолжительность заболевания 2-3
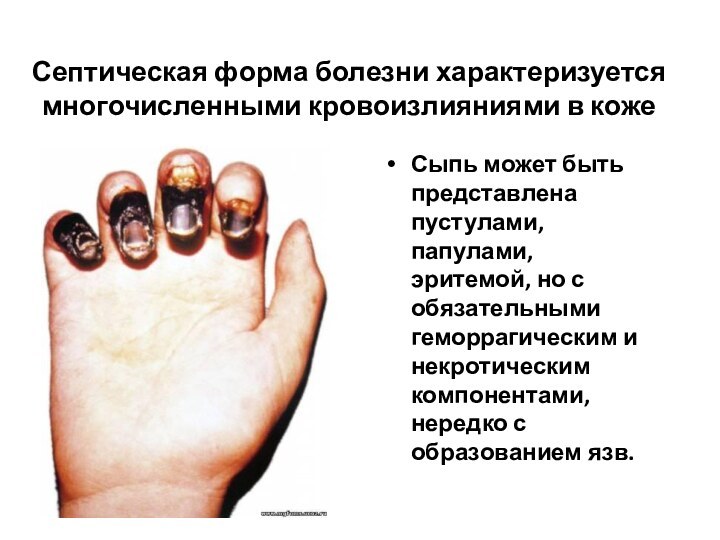
- 51. Септическая форма болезни характеризуется многочисленными кровоизлияниями в
- 52. Весь медицинский персонал обслуживает больных чумой в специальных защитных противочумных костюмах.
- 53. В отделении для больных чумой Весь медицинский
- 54. Больные нуждаются в постельном режиме в течение
- 55. Для подтверждения диагноза используется главным образом бактериологический
- 56. При чуме осложнения обычно смертельныПри бубонной, кожно-бубонной
- 57. Мероприятия в очаге чумы. 1.При подозрении на
- 58. Мероприятия в очаге чумы. 6. После принятия
- 59. Мероприятия в очаге чумы. 9.При выявлении больного
- 60. Болезнь Лайма
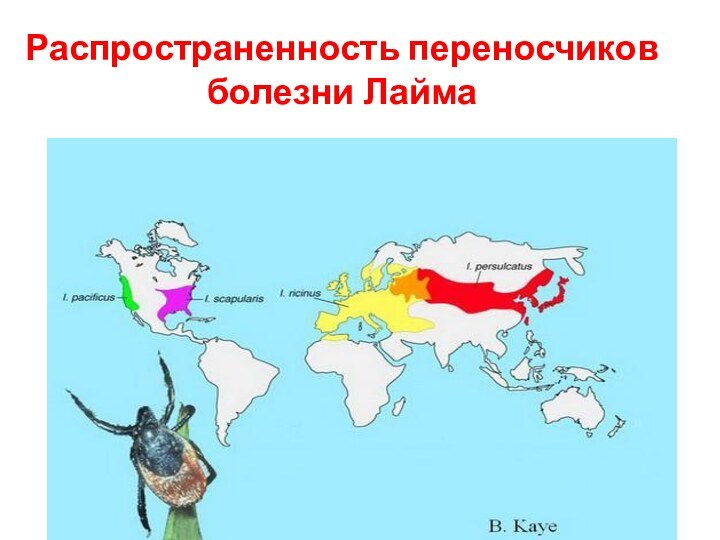
- 61. Распространенность переносчиков болезни Лайма
- 62. продолжениеПередача боррелий человекуосуществляется через укусы ИК: ricinus,
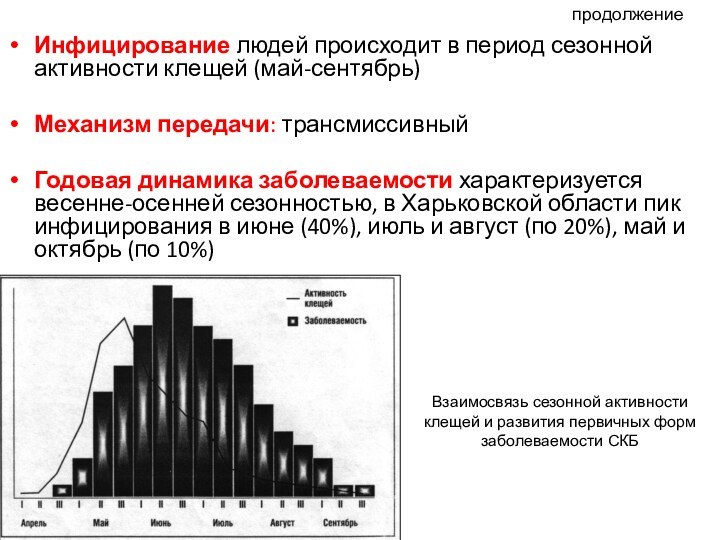
- 63. Инфицирование людей происходит в период сезонной активности
- 64. Основное эпидемиологическое значение
- 65. Инкубационный период клещевого боррелиоза составляет от 2 до 35 дней
- 66. Заболевания КИБ
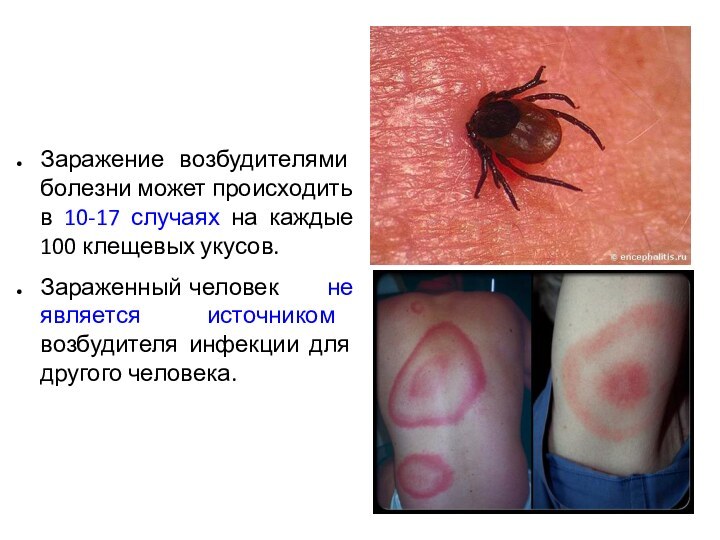
- 67. Заражение возбудителями болезни может происходить в 10-17
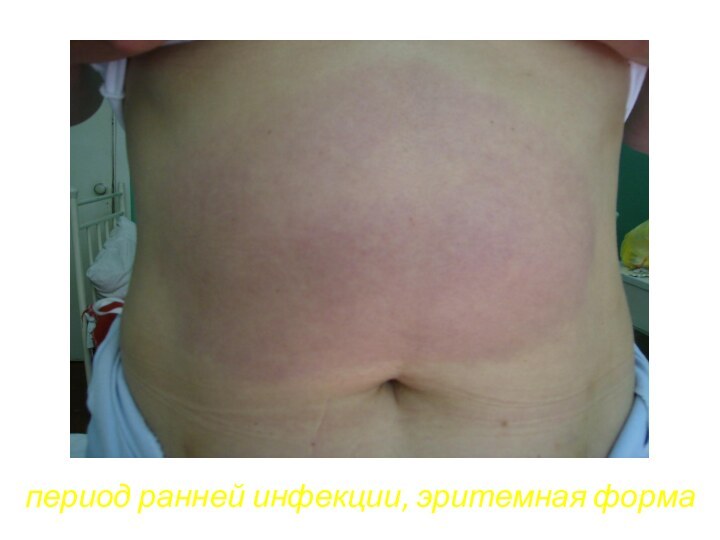
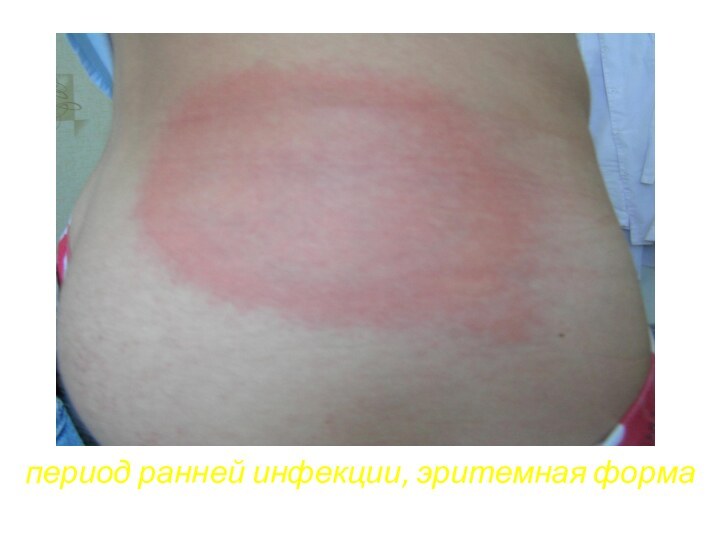
- 68. период ранней инфекции, эритемная форма
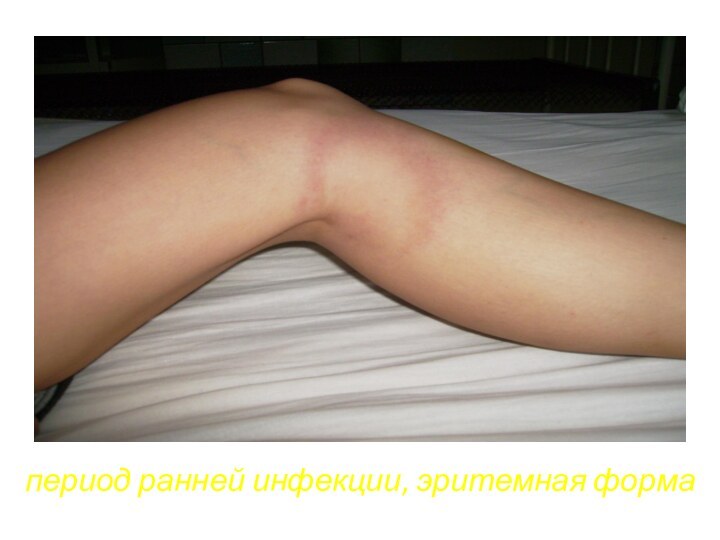
- 69. период ранней инфекции, эритемная форма
- 70. период ранней инфекции, эритемная форма
- 71. Врач должен объяснить пациентуПри укусах клеща лучше
- 72. Диспансеризация В течение 2-х лет в КИЗеПериодичность
- 73. Профилактика болезни Лайма Неспецифическая профилактика
- 74. Показания для экстренной профилактики болезни Лайма Экстренная
- 75. ИНФЕКЦИИ С КОНТАКТНЫМ МЕХАНИЗМОМ ПЕРЕДАЧИ (ИНФЕКЦИИ ВНЕШНИХ
- 76. КОНТАКТНЫЙ МЕХАНИЗМ ПЕРЕДАЧИІ антропонозы – передача от
- 77. ПРОФИЛАКТИКА ИНФЕКЦИЙ ВНЕШНИХ ПОКРОВОВСанитарно-ветеринарные мероприятияУничтожение больных животных
- 78. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ГЕПАТИТОВ В,С, D Инфекции внешних
- 79. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ГЕПАТИТОВ В,С, DПРОФИЛАКТИКАИспользование одноразового медицинского
- 80. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА СТОЛБНЯКАСапроноз (возбудитель – сапрофит кишок
- 81. КЛИНИКА И ДИАГНОСТИКА СТОЛБНЯКАИнкубационный период – 5-14
- 82. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА СТОЛБНЯКАПРОФИЛАКТИКАПлановая – вакцинация по Календарю
- 83. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА БЕШЕНСТВАИсточник возбудителя – дикие и
- 84. КЛИНИКА И ДИАГНОСТИКА БЕШЕНСТВАКлиникаСтадии – начальная (депрессии),
- 85. Скачать презентацию
- 86. Похожие презентации
Термин «трансмиссивные инфекции» применительно к нозоформам, в циркуляции возбудителей которых участвуют членистоногие, был предложен Е. Н. Павловским.































































Слайд 3
В циркуляции возбудителей трансмиссивных инфекций принимают участие только
те виды членистоногих, в организме представителей которых возможно накопление
(размножение) паразита или имеет место определенный цикл его развития
Слайд 4
ИНФЕКЦИИ С ТРАНСМИССИВНЫМ МЕХАНИЗМОМ ПЕРЕДАЧИ
Сыпной тиф
Малярия
Возвратный тиф
Клещевой энцефалит
Чума
Желтая лихорадка
Болезнь Лайма
Слайд 5
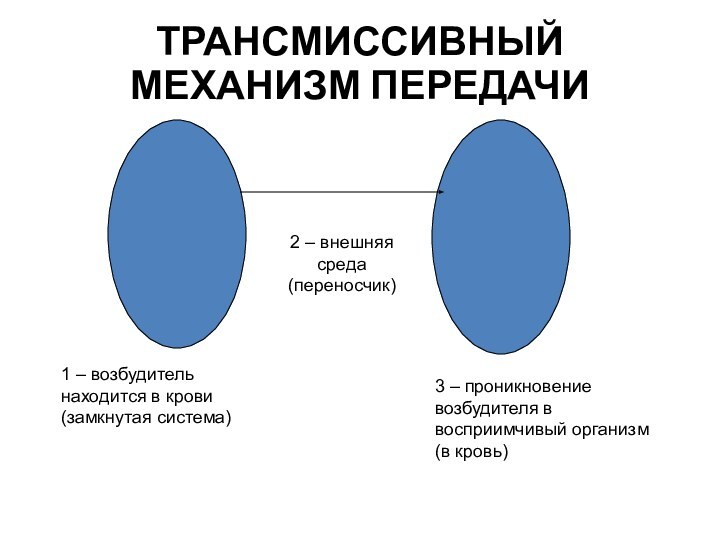
ТРАНСМИССИВНЫЙ МЕХАНИЗМ ПЕРЕДАЧИ
1 – возбудитель находится в
крови (замкнутая система)
2 – внешняя среда (переносчик)
3 – проникновение
возбудителя в восприимчивый организм (в кровь)
Слайд 6
ТРАНСМИССИВНЫЙ МЕХАНИЗМ ПЕРЕДАЧИ
І антропонозы – передача от человека
к человеку (сыпной тиф, возвратный тиф, малярия)
ІІ зоонозы (туляремия,
клещевой энцефалит, боррелиоз, геморрагические лихорадки)ІІІ источником возбудителя может быть и человек, и животное, чаще грызуны (чума, геморрагические лихорадки, сибирская язва)
Инфекции с разными механизмами передачи (чума, туляремия, геморрагические лихорадки, сибирская язва)
Слайд 7
Трансмиссивные заболевания
Переносчик – кровососущее членистоногое (насекомое или клещ)
- механический (только переносит паразита). Например, муха на лапках
переносит яйца гельминтов- специфический (биологический). В нем паразит проходит определенные стадии развития. Например, трипаносома в поцелуйном клопе
облигатно-трансмиссивные
факультативно-трансмиссивные
Слайд 8
ПЕРЕНОСЧИКИ ТРАНСМИССИВНЫХ ИНФЕКЦИЙ
КРОВОСОСУЩИЕ НАСЕКОМЫЕ
Вши – платяная, головная, лобковая
– сыпной тиф, возвратный тиф, волынская лихорадка
Комары – Anopheles
(самки) - малярия, Aedes – желтая лихорадкаБлохи – чума
КЛЕЩИ (личинка, нимфа, половозрелый клещ – каждая стадия питается на своем хозяине). Трансовариальная передача возбудителя (не только переносчик, но и природный резервуар, т.е. І звено эпидпроцесса)
Иксодовые – клещевой энцефалит, омская и крымская геморрагические лихорадки, марсельская лихорадка, Ку-лихорадка, туляремия
Аргасовые – клещевой возвратный тиф, Ку-лихорадка
Гамазовые – крысиный сыпной тиф
Краснотелковые - цуцугамуши
Слайд 9
ОСОБЕННОСТИ ЭПИДЕМИЧЕСКОГО ПРОЦЕССА
ЭНДЕМИЧНОСТЬ (природная очаговость) – распространение
в определенных географических районах, где постоянно обитают специфические переносчики
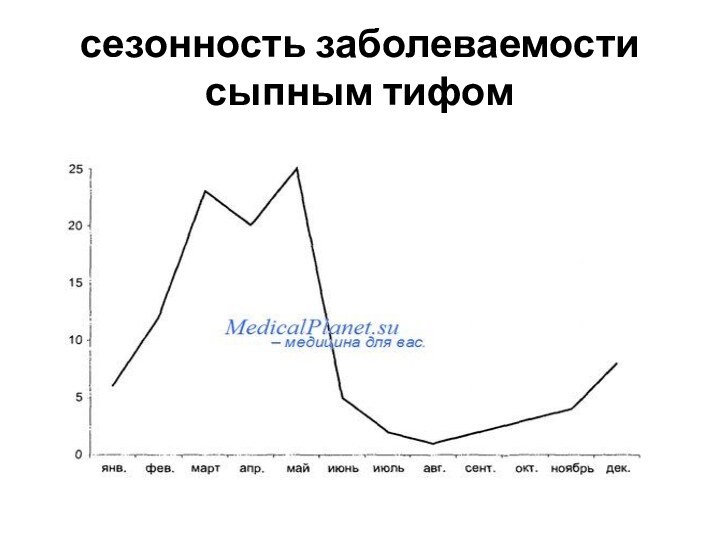
и хранители (резервуары) возбудителей в природе (теплокровные животные, грызуны)СЕЗОННОСТЬ – преимущественно летне-осенняя – время максимальной биологической активности переносчиков
Для заболеваний, передаваемых вшами, сезонность связана с социальными факторами.
Слайд 10
ПРОФИЛАКТИКА ТРАНСМИССИВНЫХ ИНФЕКЦИЙ
При антропонозах – ранняя и полная
госпитализация больных
Специфические химиопрепараты
При зоонозах
Дератизация
Борьба с переносчиками (дезинсекция)
Оздоровление местности –
благоустройство площадей, мелиорацияИндивидуальная и коллективная защита от кровососущих насекомых и клещей (репелленты)
Активная иммунизация
Слайд 11
Сыпной тиф
Сыпной тиф — острое заболевание, при ярко
выраженной манифестации инфекционного процесса характеризуется тифозным состоянием (высокая температура,
сильная головная боль, помрачение сознания), сопровождается везикулезной, иногда везикулезно-петехиальной сыпью, поражением сосудистой (васкулит, тромбоваскулит) и центральной нервной системы. Возможны отдаленные рецидивы, которые характеризуются более доброкачественным течением.Слайд 12 Большой вклад в изучение и борьбу с сыпным
тифом наряду с зарубежными исследователями (Риккетс, Провачек, Роха-Лима, Николь,
Вейгль и др.) внесли отечественные ученые и практики — Минх и Мочутковский (оба провели опыты самозаражения кровью больных), Л. В. Громашевский, К. Н. Токаревич, П. Ф. Здродовский, А. В. Пшеничников и многие другие.
Слайд 13
СЫПНОЙ ТИФ
Источник возбудителя – больной человек (последние 2
дня инкубации, весь период горячки, 2 дня после ее
окончания)Механизм передачи – трансмиссивный (переносчик – платяная, иногда головная вошь), в лабораторных условиях – через конъюнктиву глаза
Восприимчивость – всеобщая
Сезонность – холодное время года
Факторы, способствующие распространению – социальные потрясения, завшивленность населения (“военный”, “голодный”, “тюремный”)
Слайд 14 Возбудителем сыпного тифа является Риккетсия Провачека (Rickettsia prowazeki),
названная так в честь двух ученых, погибших от сыпного
тифа в процессе исследовательских работ.Rickettsia prowazeki — это возбудитель, который не имеет разновидностей по антигенной структуре, во внешней среде обладает выраженной устойчивостью. Он хорошо и долго сохраняется в фекальных массах вшей, выдерживает высушивание.
Слайд 17 Сыпной тиф — это антропонозный риккетсиоз, т. е.
источником возбудителя — Rickettsia prowazeki является только человек. У
зараженного человека после инкубации, равной в среднем 10—12 дням (иногда скрытый период может затянуться до 15-17 дней), клинические явления развиваются достаточно быстро.
Слайд 19
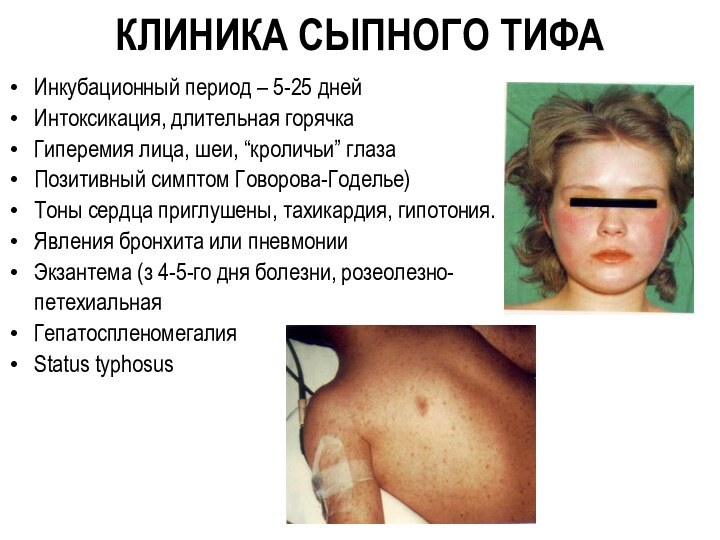
КЛИНИКА СЫПНОГО ТИФА
Инкубационный период – 5-25 дней
Интоксикация,
длительная горячка
Гиперемия лица, шеи, “кроличьи” глаза
Позитивный симптом Говорова-Годелье)
Тоны сердца приглушены, тахикардия, гипотония.
Явления бронхита или пневмонии
Экзантема (з 4-5-го дня болезни, розеолезно-
петехиальная
Гепатоспленомегалия
Status typhosus
Слайд 20
СЫПНОЙ ТИФ
Лабораторное подтверждение диагноза – серологическое – РНГА
(1:1000), РСК (1:160), РА (1:40-1:160) с риккетсиями Провачека .
Нарастание титра антител в динамикеГоспитализация – обязательна
Лечение – этиотропное
Выписка – не раньше 12 дней нормальной температуры (опасность осложнений), без дополнительного серологического обследования
Диспансеризация – по клиническим показаниями
Слайд 21
Особенности болезни Брилля-Цинссера
Рецидив ранее перенесенного сыпного тифа
Отсутствие
вшивости и источника возбудителя
Болеют в основном люди старшего
и пожилого возраста, чаще городские жители Заболеваемость спорадическая
Сезонности не отмечается
Слайд 22
ПРОФИЛАКТИКА
Ранняя диагностика и госпитализация больного (обследование длительно
лихорадящих )
Медицинское наблюдение за контактными в очаге – 51
день при сыпном тифе: 21 день (максимальный инкубационный период) + 30 дней (срок жизни зараженной вши), при болезни Брилля-Цинссера – 25 дней ;ежедневная термометрия, осмотр на педикулез, санитарная обработка, камерная дезинсекция вещей, серологическое обследование лиц, у которых была горячка в последние 3 мес. При вспышке - ежедневные подворные обходы всех жителей населенного пункта
Борьба с педикулезом
Специфическая профилактика - вакцинация по эпидпоказаниям (химическая сыпнотифозная вакцина), экстренная профилактика – антибиотики + бутадион
Слайд 24
В настоящее время около 2,3 млрд человек (38%
населения мира) проживает на территории, где существует риск заражения
малярией. Ежегодно преветентность малярии в мире составляет 300—500 млн, включая случаи с клиническими симптомами, лабораторно неподтвержденными. В год число смертельных исходов — 1,5—2,7 млн, в основном в Экваториальной Африке и в Юго-Восточной Азии.
Слайд 26
Маляриогенность территории
Наличие и плотность популяции комаров Anopheles, восприимчивых
к заражению возбудителем малярии человека. Температура воздуха, обеспечивающая завершение
процесса спорогонии в теле комара Вероятность и частота контакта населения с комарами
Слайд 27
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА МАЛЯРИИ
Малярия – инфекционное заболевание, вызываемое простейшими
(малярийным плазмодием), характеризуется типичными приступами лихорадки с правильной периодичностью,
гемолитической анемией, гепатоспленомегалиейВозбудители - Plasmodium vivax – трехдневной малярии (P. vivax vivax - “южный” штамм, P. vivax hibernans – “северный”)
P. malariae – четырехдневной
P. ovale - овале-малярии
P. falciparum – тропической
Цикл развития
половой (спорогония) – в организме комара
бесполый (шизогония) – в организме человека или животного:
тканевая шизогония (инкубационный период)
эритроцитарная шизогония (для P. malariae - 72 час, для всех остальных – 48 час)
Слайд 28
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА МАЛЯРИИ
Источник возбудителя – больной, паразитоноситель
Механизм передачи
– трансмиссивный; возможно – при переливании крови, при использовании
нестерильного инструментария, трансплацентарноПереносчик – самка малярийного комара рода Anopheles
Сезонность – лето-осень, в тропиках - круглогодично
Восприимчивость - высокая
Иммунитет – нестерильный, нестойкий, строго гомологичный
Слайд 29
КЛИНИКА МАЛЯРИИ
Инкубационный период: 3-дневная малярия – 10-14 дней
(южный вариант) или 8-14 мес. (северный),
4-дневная
– 20-25 дней, тропическая – 8-10 днейПриступы лихорадки (озноб – жар - пот) с правильной периодичностью (для P. malariae - 72 час, для всех остальных – 48 час)
Гепатоспленомегалия
Гемолитическая анемия, возможна желтуха
Тахикардия, гипотония, цианоз, бледность, herpes, понос, рвота, боль в животе, пояснице
Слайд 30
ЛАБОРАТОРНАЯ ДИАГНОСТИКА МАЛЯРИИ
Выявление возбудителя в крови
(паразитоскопия)
– “толстая” капля (наличие разных стадий развития плазмодия –
кольцо, шизонт, морула, гаметы), мазок (уточнение вида плазмодия)Порог обнаружения – 5 в 1 мл, при коме – до 500 тыс. (поражено 20-25-50 % эритроцитов)
Определение антител в реакции непрямой иммунофлюоресценции – титр 1:20-1:40 (ретроспективно)
Слайд 31
МАЛЯРИЯ
Госпитализация – для проведения радикального курса терапии.
Лечение
– этиотропное (гемо- и гистошизотропными препаратами)
Выписка – не раньше
чем через 1-2 дня после освобождения крови от плазмодиев (лабораторный контроль!)Диспансеризация – не менее 2 лет после перенесенного заболевания
Слайд 32
ПРОФИЛАКТИКА МАЛЯРИИ
Санитарная охрана территории государства от завоза (карантинная
инфекция)
Обязательная регистрация
Полное выявление источников возбудителя и их лечение –
наблюдение за лицами, прибывшими из неблагополучной местности, не менее 2 летРегулярное паразитологическое исследование крови (1 раз в квартал)
Профилактический (примахин) курс лечения при взятии на учет (2 недели)
Противорецидивный курс (ежегодно перед сезоном возможной передачи возбудителя) – если в анамнезе были приступы
Стерилизация инструментария
Противокомариные меры (мелиорация, использование инсектицидов, репеллентов)
Химиопрофилактика – делагил (лариам) за неделю до выезда в неблагополучную территорию, все время пребывания там + 4-6 недель после возвращения
Слайд 33
Восприимчивость к малярии
жители Западной Африки, которые имеют
генетическую невосприимчивость к P. vivax вследствие отсутствия изоантигена крови
в системе Даффи, являющегося рецептором для P. vivax на эритроцитах; • лица с аномальным S-гемоглобином к Р falciparum, очевидно, эритроциты, содержащие патологически измененный гемоглобин, малопригодны для развития в них этого вида малярийных паразитов; • лица с врожденной недостаточностью глюкозо-6-фосфатдегидрогеназы в эритроцитах
Слайд 34
ВИДЫ ОЧАГОВ МАЛЯРИИ
• Остаточный активный
очаг малярии — имеется передача малярии и свежие местные
случаи; • Остаточный неактивный очаг малярии — передача прекращена, в течение двух лет после выявления последнего местного случая новых больных не было; • Новый активный очаг малярии — имеется передача, появились местные случаи от завозных; • Потенциальный очаг малярии — передача возможна, но свежих местных случаев нет, есть только завозные; • Псевдоочаг малярии — передача невозможна по климатическим условиям в сезоне передачи или из-за отсутствия переносчика, имеются завозные случаи.Слайд 41 Чума — это острое инфекционное заболевание , особо
опасная инфекция, вызываемая yersiniа pestis, протекающее у человека в
бубонной, септической и легочной формах.Слайд 42 Возбудителем является чумная палочка, чувствительная к основным дезинфицирующим
средствам, высокой температуре и солнечному свету. Возбудитель чумы устойчив
к низким температурам, хорошо сохраняется в мокроте, но при температуре 55°C погибает в течение 10—15 мин, а при кипячении — практически немедленно.Слайд 43 Основными источниками инфекции являются крысы и другие дикие
грызуны (суслики, тарбаганы, мыши-песчанки).
Слайд 44
Блохи являются специфическим переносчиком возбудителя чумы.
Это связано
с особенностями устройства пищеварительной системы блох: перед самым желудком
пищевод блохи образует утолщение — зоб.
Слайд 46
Опасность больного чумой человека для окружающих различна.
Больной
бубонной формой чумы при отсутствии блох является относительно безопасным
для окружающих, так как его выделения незаразны.В случае перехода бубонной чумы в бубонно-септическую больные начинают выделять возбудителей с мочой и испражнениями.
Очень опасен для окружающих больной легочной формой, так как распространение болезни происходит воздушно-капельным путем.
Слайд 47 Больные чумой и лица с подозрением на заболевание
чумой немедленно госпитализируются
в специально выделенное боксовое отделение инфекционного стационара,
работа которого переводится на строгий противоэпидемический режим. Слайд 49 Бубонная форма чумы - наиболее частая (от 90
до 95%).
Первоначально отмечается резкое увеличение (до 5см в
диаметре) лимфатических узлов, регионарных по отношению к воротам инфекции. Такие лимфатические узлы имеют название чумных бубонов. Они могут быть единичными или множественными.
Слайд 50
Первично-легочная чума чрезвычайно контагиозна. Продолжительность заболевания 2-3 дня.
Чумная
пневмония, сопровождающаяся кашлем, выделением мокроты с примесью крови, ощущением
нехватки воздуха и общим тяжелым состоянием, часто заканчивающимся смертью больного.
Слайд 51
Септическая форма болезни характеризуется многочисленными кровоизлияниями в коже
Сыпь
может быть представлена пустулами, папулами, эритемой, но с обязательными
геморрагическим и некротическим компонентами, нередко с образованием язв.Слайд 52 Весь медицинский персонал обслуживает больных чумой в специальных
защитных противочумных костюмах.
Слайд 53
В отделении для больных чумой
Весь медицинский персонал
обслуживает больных чумой в специальных защитных противочумных костюмах.
Перевязочный
материал подлежит сжиганию. В отделении для больных чумой необходимо также проводить дезинсекцию, дератизацию и тщательную дезинфекцию.
Постоянное наблюдение за очагом инфекции и противоэпидемические мероприятия осуществляют противочумные станции.
Проводится изоляция всех контактировавших с больным лиц на срок 9—12 дней и профилактическое лечение их стрептомицином.
Тщательное наблюдение ведется за медперсоналом с двукратной термометрией в течение суток.
Слайд 54 Больные нуждаются в постельном режиме в течение всего
лихорадочного периода и до исчезновения явлений токсической дистрофии миокарда
Расширение
режима производится постепенно с учетом данных электрокардиограммы и других показателей сердечнососудистой деятельности (пульс, артериальное давление). Во время болезни назначается диета № 2, в период выздоровления переходят на общую диету № 15.
Лечение чумы является комплексным и включает применение этиотропных, патогенетических и симптоматических средств
наиболее эффективны антибиотики стрептомицинового ряда: стрептомицин, дигидрострептомицин, пасомицин. При этом, наиболее широко применяется стрептомицин.
При бубонной форме чумы больному вводят в/м стрептомицинПри бубонной форме чумы больному вводят в/м стрептомицин 3—4 раза в сутки (суточная доза по 3 г), тетрациклиновые антибиотики (вибромицин, морфоциклин) в/в по 4 г/сут..
Слайд 55
Для подтверждения диагноза используется главным образом бактериологический метод
Материалом
для исследования служат: пунктат бубона, мокрота, кровь, содержимое кожной
язвы. При транспортировке материала банку с содержимым плотно закупоривают, обрабатывают снаружи дезинфицирующим раствором, после чего каждую посуду заворачивают в отдельности в марлю или вощаную бумагу и помещают в бак, ведро, кастрюлю и т. п. Тару с посылаемым материалом опечатывают и направляют в лабораторию.
Слайд 56
При чуме осложнения обычно смертельны
При бубонной, кожно-бубонной и
первично-септической формах чумы больные умирают от септицемии или кахексии
- чумного маразма.При первично-легочной чуме - от интоксикации или легочных осложнений.
До эры антибиотиков смертность от бубонной формы колебалась от 50 до 90%, а легочная и септические формы в 100% были смертельными.
В настоящее время благодаря соответствующей антибиотикотерапии смертность не превышает 5-10%.
Слайд 57
Мероприятия в очаге чумы.
1.При подозрении на чуму об
этом немедленно извещают санитарно-эпидемиологическую станцию района.
2.Больной должен быть
немедленно госпитализирован в бокс инфекционного стационара. 3.Врач или средний медицинский работник лечебного учреждения при обнаружении больного или подозрительного на заболевание чумой обязан прекратить дальнейший приём больных и запретить вход и выход из лечебного учреждения, палаты, квартиры и т.д.
4.Оставаясь в кабинете, палате, квартире и т.д.медицинский работник должен сообщить доступным ему способом главному врачу о выявлении больного и потребовать противочумные костюмы и дезсредства.
5.В случаях приёма больного с поражением лёгких перед надеванием полного противочумного костюма медицинский работник обязан обработать себе раствором стрептомицина слизистые глаз, рта и носа. При отсутствии кашля можно ограничиться обработкой рук дезраствором.
Слайд 58
Мероприятия в очаге чумы.
6. После принятия мер по
разобщению заболевшего со здоровыми в медицинском учреждении или на
дому составляют список лиц, имевших контакт с больным, с указанием фамилии, имени, отчества, возраста, места работы, профессии, домашнего адреса.7. До приезда консультанта из противочумного учреждения медработник остаётся в очаге. Вопрос о его изоляции решается в каждом конкретном случае индивидуально.
8.Консультант забирает материал для бактериологического исследования, после чего можно начать специфическое лечение больного антибиотиками. При транспортировке материала банку с содержимым плотно закупоривают, обрабатывают снаружи дезинфицирующим раствором, после чего каждую посуду заворачивают в отдельности в марлю или вощаную бумагу и помещают в бак, ведро, кастрюлю и т. п. Тару с посылаемым материалом опечатывают и направляют в лабораторию.
Слайд 59
Мероприятия в очаге чумы.
9.При выявлении больного в поезде,
самолёте, на судне, в аэропорту, на железнодорожном вокзале действия
медицинских работников остаются те же, хотя организационные меры при этом будут различными. Важно подчеркнуть, что разобщение подозрительного больного с окружающими следует начинать сразу после его выявления.10.Главный врач учреждения, получив сообщение о выявлении подозрительного на чуму больного, принимает меры к прекращению общения между отделениями больницы, этажами поликлиники, запрещает выход из здания, где обнаружен больной.
11. Одновременно организует передачу экстренного сообщения вышестоящей организации и противочумному учреждению. Одновременно с информацией руководитель запрашивает консультантов и необходимую помощь.
Слайд 60
Болезнь Лайма
широко распространенное полиэтиологическое зоонозное инфекционное природно-очаговое бактериальное заболевание из
группы спирохетозов с трансмиссивным путем передачи, характеризуется значительным полиморфизмом клинических проявлений, нередко принимающее затяжное, хроническое, рецидивирующее течение и поражающее ряд систем организма.
Слайд 62
продолжение
Передача боррелий человеку
осуществляется через укусы ИК:
ricinus, I.
perluscatus – в Европе и Азии,
I. scapularis, I. pacificus – в С. Америке
установлена возможность трансовариальной и трансфазовой передачи возбудителя у клещей
Нападают клещи на человека
на всех стадиях жизненного цикла:
личинка → нимфа → имаго
Слайд 63 Инфицирование людей происходит в период сезонной активности клещей
(май-сентябрь)
Механизм передачи: трансмиссивный
Годовая динамика заболеваемости характеризуется весенне-осенней сезонностью, в
Харьковской области пик инфицирования в июне (40%), июль и август (по 20%), май и октябрь (по 10%)Взаимосвязь сезонной активности клещей и развития первичных форм заболеваемости СКБ
продолжение
Слайд 64 Основное эпидемиологическое значение в
качестве переносчика боррелий в Евразии имеют клещи рода Ixodoidea,
реже клещи других родовСлайд 66 Заболевания КИБ отмечаются
у лиц всех возрастных групп. Чаще болеет трудоспособное население
(30-59 лет) на долю которого приходится 45% случаев, более 10% от общего числа заболевших составляют дети.Значительная часть заражения населения происходит в лесной зоне или на садово-огородных участках.
Из числа заболевших КИБ горожане составляют 60-67%,
мужчины до 30-32%,
Слайд 67
Заражение возбудителями болезни может происходить в 10-17 случаях
на каждые 100 клещевых укусов.
Зараженный человек
не является источником возбудителя инфекции для другого человека.
Слайд 71
Врач должен объяснить пациенту
При укусах клеща лучше обратится
в круглосуточный травматологический пункт по месту пребывания
Попытка извлечь клеща
самостоятельно может привести к осложнениямПри раннем назначении антибактериальной терапии прогноз благоприятный
Слайд 72
Диспансеризация
В течение 2-х лет в КИЗе
Периодичность осмотра
без органных поражений с проведением клинико-лабораторного исследования – через
1 мес после окончания лечения, далее через 3, 6, 9, 12, 18 и 24 месБЛ+КЭ-микст диспансеризация в течение 3 лет
При проведении экстренной а/б профилактики наблюдают 1 мес с последующим серологическим обследованием через 3 мес
Слайд 73
Профилактика болезни Лайма
Неспецифическая профилактика
Индивидуальная
защита людей от нападения клещей (одежда, само- и взаимоосмотры)
Санитарно-просветительская работаХимиопрофилактика – применение а/б в первые 5 дней после укуса позволяет снизить риск заражения с 20% до 1-2%.
Показание – выявление в гемолимфе и кишечной трубке клеща боррелий, эпидемиологические данные (факт присасывания клеща). Через 1-3 мес после химиопрофилактики контрольное обследование с целью своевременного выявления заболевания и возможного перехода в хронический процесс
Применение акарицидов (веществ, убивающих клещей) ограничено, отрицательно влияет на человека
Изучаются генетические маркеры предрасположенности к ИКБ (некоторые члены семейства генов HLA)
Слайд 74
Показания для экстренной профилактики болезни Лайма
Экстренная профилактика
проводится при условии:
Наличие четких анамнестических данных про укус клеща;
От
момента присасывания клеща прошло не более 72 часов;Спонтанная инфицированность клещей данной местности > 20 %;
У пациента нет противопоказаний к назначению антибиотика;
Превентивное лечение: доксициклин 0,2 г однократно в последующим диспансерным наблюдением (эффективность 87%)
Wormser G.P., Dattwyler R.J., Shapiro E.D. et al The Clinical Assessment, Treatment, and Prevention of Lyme Disease, Human Granulocytic Anaplasmosis, and Babesiosis: Clinical Practice Guidelines by the IDSA // Clin. Infect. Dis. – 2006. – V. 43. – P. 1089–1134
Слайд 75 ИНФЕКЦИИ С КОНТАКТНЫМ МЕХАНИЗМОМ ПЕРЕДАЧИ (ИНФЕКЦИИ ВНЕШНИХ ПОКРОВОВ по
классификации Л.В. Громашевского)
Гепатиты В,С, D, G
Столбняк
Бешенство
Слайд 76
КОНТАКТНЫЙ МЕХАНИЗМ ПЕРЕДАЧИ
І антропонозы – передача от человека
к человеку (сифилис, гонорея, ВИЧ/СПИД, ВГ и др.)
ІІ зоонозы
(сап, ящур, бешенство, содоку)ІІІ сапронозы (столбняк)
Инфекции с разными механизмами передачи (чума, туляремия, сибирская язва)
ПУТИ ПЕРЕДАЧИ
Прямой контакт – бешенство, содоку, венерические болезни
Непрямой контакт (участие факторов внешней среды) – почва, (столбняк, газовая гангрена), предметы обихода (загрязненный перевязочный материал, одежда, головные уборы, посуда), руки
Слайд 77
ПРОФИЛАКТИКА ИНФЕКЦИЙ ВНЕШНИХ ПОКРОВОВ
Санитарно-ветеринарные мероприятия
Уничтожение больных животных (бешенство,
содоку, сап, сибирская язва)
Оздоровление быта
Профилактика травматизма
Воспитание у населения
гигиенических навыковАктивная иммунизация
Слайд 78
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ГЕПАТИТОВ В,С, D
Инфекции внешних покровов
Источник
– больной, вирусоноситель
Механизм передачи – контактный (раневой)
Пути передачи –
парентеральные манипуляции, при половых контактах, вертикальный (мать-плод)Сезонность не характерна
Клинические формы – инаппарантная, субклиническая, безжелтушная, желтушная
Разные варианты преджелтушного периода, гепато(сплено)мегалия, нарушение функции печени
Лабораторная диагностика
Выявление маркеров ВГ (ИФА, ПЦР), биохимическое исследование (билирубин и его фракции, активность АлАТ, АсАТ,), УЗД,
компьютерная томография
Слайд 79
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА ГЕПАТИТОВ В,С, D
ПРОФИЛАКТИКА
Использование одноразового медицинского инструментария,
тщательная стерилизация многоразового
Клинико-лабораторное и эпидемиологическое обследование доноров крови и
органовВакцинация против гепатита В – плановая (предусмотрена Календарем прививок для новорожденных детей) и по эпидпоказаниям)
Моновакцины и комбинированные
EngerixТМ B (ГВ), HBVax II (ГВ), InfanrixTMHepB (дифтерия, столбняк, коклюш, ГВ), TwinrixTM (ГА+ГВ, для детей и взрослых)
Схемы введения вакцин
0-1-6 мес.; 0-1-2-6 мес.; 0-1-2-12 мес.; 0-7-21 день и 12 мес.
Слайд 80
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА СТОЛБНЯКА
Сапроноз (возбудитель – сапрофит кишок многих
видов животных и людей – в виде спор долго
сохраняется в почве). Больной человек для окружающих не заразенИнфекция внешних покровов с раневым механизмом заражения
Факторы передачи – любые загрязненные предметы, повлекшие травму
Чаще болеют сельские жители, имеется определенная зональность
Сезонность – чаще теплое время года
Восприимчивость высокая, иммунитет вакцинальный
Слайд 81
КЛИНИКА И ДИАГНОСТИКА СТОЛБНЯКА
Инкубационный период – 5-14 дней,
иногда до 1 мес.
Тризм
Затруднение при открывании рта
Сардоническая улыбка
Дисфагия
Ригидность мышц затылка
Гипертонус скелетных мышц , судороги
Гипертермия, потливость, тахикардия, нарушения дыхания, сильные боли
Затруднения мочеиспускания и дефекации
Сознание сохранено
Критерии диагноза столбняка
Анамнез (травма)
Клиника
Выделение C. tetani из ран и очагов воспаления
Слайд 82
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА СТОЛБНЯКА
ПРОФИЛАКТИКА
Плановая – вакцинация по Календарю прививок
Экстренная
Показания для проведения профилактики – травмы с нарушением целостности
кожи и слизистых оболочек; обморожения и ожоги II, III, IV степеней; внебольничные аборты; внебольничные роды; гангрена или некроз тканей любого типа, абсцессы; укусы животных; проникающие повреждения пищеварительного канала Препараты – анатоксин + ПСС по показаниям (не привитым и при отсутствии полного курса прививок)
Слайд 83
ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА БЕШЕНСТВА
Источник возбудителя – дикие и домашние
животные
Заражение от человека не доказано
Механизм передачи –
раневой (прямой контакт) – при укусе или ослюненииВосприимчивость высокая
Очаги бешенства – природные (естественные, первичные) и антропургические (искусственные, вторичные, городские)
Слайд 84
КЛИНИКА И ДИАГНОСТИКА БЕШЕНСТВА
Клиника
Стадии – начальная (депрессии), возбуждения
(приступы судорог, гидрофобия, саливация); паралитическая.(восходящие параличи Ландри)
Диагностика
выделение вируса из
слюны или слезной жидкости, ткани мозга – методом внутримозгового заражения новорожденных белых мышей.выявление антигенов вируса в отпечатках роговицы, в головном мозге, слюнных железах (МФА).
обнаружение в продолговатом мозге и аммоновом роге умерших телец Бабеша-Негри.