Слайд 2
Анестезия
1. Полная утрата чувствительности (в узком смысле слова).
2. Комплекс мероприятий, направленных на защиту организма пациента от
болевых воздействий и неблагоприятных реакций, возникающих во время хирургического вмешательства.
Общая анестезия - это искусственно вызванная гипорефлексия с полным выключением сознания, болевой чувствительности и торможением широкого спектра соматических и вегетативных рефлексов, достигаемая с помощью фармакологических средств.
Слайд 3
Классификация методов обезболивания
Местная анестезия
Регионарная анестезия
Общая анестезия
Слайд 6
Основные компоненты общей анестезии:
1. Выключение сознания.
Используются ингаляционные
анестетики (галотан, изофлюран, севофлюран, закись азота), а также неингаляционные
анестетики (пропофол, мидазолам, диазепам, тиопентал натрия, кетамин).
2. Обезболивание. Применяются наркотические анальгетики (фентанил, суфентанил, ремифентанил), а также регионарные методы анестезии.
3. Миорелаксация. Используются миорелаксанты (дитилин, ардуан, тракриум).
Также выделяют специальные компоненты анестезии, к примеру, использование аппарата искусственного кровообращения при операциях на сердце, гипотермия и другое.
Слайд 9
Периоды (этапы) общей анестезии.
1. Период введения (вводная анестезия,
индукция).
2. Период поддержания анестезии (базисная анестезия).
3. Период выведения (пробуждения).
Слайд 10
Вводная анестезия.
Анестетики вводятся ингаляционно через лицевую маску (чаще
у детей или при обструкции дыхательных путей) при помощи
наркозного аппарата или внутривенно через периферический венозный катетер. Наркозный (наркозно-дыхательный) аппарат предназначен для проведения вентиляции легких, а также введения ингаляционных анестетиков. Доза анестетика определяется массой тела, возрастом и состоянием сердечно-сосудистой системы. Внутривенно препараты вводятся медленно, исключение составляют пациенты с риском регургитации (экстренная операция, беременность, ожирением и др.), когда анестетики вводят быстро.
Слайд 11
В период поддержания анестезии продолжается внутривенное, ингаляцинное или комбинированное введение
анестетиков. Для поддержания проходимости дыхательных путей используются интубационная (эндотрахеальная)
трубка или ларингеальная маска. Процедура вставления эндотрахеальной трубки в дыхательные пути называется интубацией трахеи. Для её проведения необходимо наличие интубационных трубок различных размеров и ларингоскопа (оптический прибор, предназначенный для осуществления визуализации гортани; состоит из рукоятки и клинка).
Слайд 12
В период выведения из наркоза подача анестетиков больному прекращается, после
чего происходит постепенное восстановление сознания. После пробуждения пациента (определяется
по способности выполнять простые команды, к примеру, открывание рта), восстановления мышечного тонуса (определяется по способности приподнимать голову) и возвращения респираторных рефлексов (определяются по наличию реакции на интубационую трубку, кашлю) проводится экстубация трахеи (удаление интубационной трубки). Перед экстубацией газовая смесь заменяется 100% кислородом; при необходимости при помощи санационного катетера выполняется отсасывание слизи из глотки и трахеального дерева (через интубационную трубку). После экстубации нужно обязательно убедиться в способности пациента поддерживать адекватное дыхание и при необходимости применить тройной приём, ротоглоточный воздуховод, вспомогательная вентиляция легких. Также после экстубации пациенту дают кислород через лицевую маску.
Слайд 15
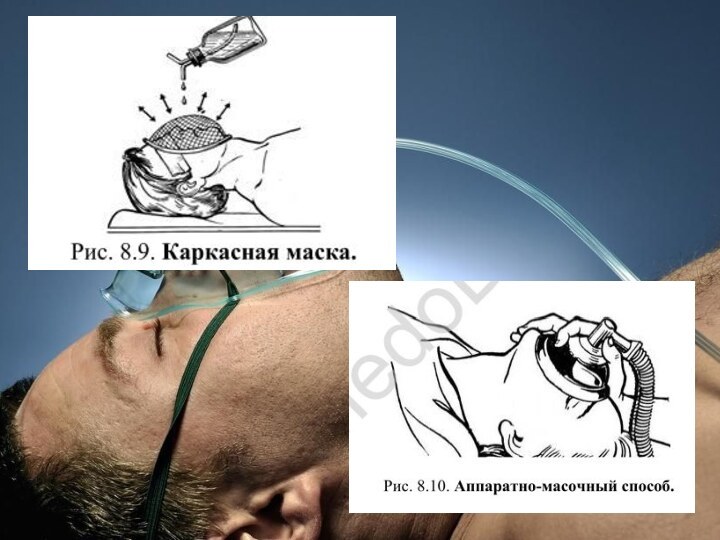
Масочный способ
Капельный и аппаратный способ введения
Слайд 18
Используются препараты:
Кетамин
Барьитураты
Пропофол
Оксибутират натрия
Бензодиазепины
Слайд 19
Комбинированные методы общей анестезии
Слайд 21
Местная анестезия
- может вызываться химическими и физическими
факторами. К химическим факторам относится использование местноанестезирующих препаратов. В зависимости от
способа введения местноанестезирующего препарата различают:
1. Поверхностную (терминальную, аппликационную),
2. Инфильтрационную
3. Регионарную анестезию.
стволовая,
плексусная,
внутрикостная,
внутривенная,
внутриартериальная,
ганглионарная (зпидуральная и субарахноидальная анестезия).
К физическим факторам относится охлаждение области предполагаемой операции или повреждения льдом или хлорэтилом.
Слайд 22
Преимущества местной анестезии:
а) безопасность;
б) простота методики (не требуется
участия других лиц, наличия сложной аппаратуры);
в) дешевизна.
Недостатки:
а) невозможно управлять
функциями организма при обширных травматических операциях, особенно на органах грудной полости;
б) трудно произвести ревизию при операциях на органах брюшной полости, так как нет расслабления мускулатуры;
в) не всегда можно добиться полного обезболивания (операции в области рубцово измененных тканей и др.);
г) у больных с неустойчивой психикой нежелательно сохранение сознания во время операции.
Слайд 23
В клиническом течении всех видов местной анестезии выделяются
следующие стадии:
1) введение анестезирующего вещества;
2) выжидание (действие анестезирующего вещества
на нервные элементы тканей);
3) полное обезболивание;
4) восстановление чувствительности.
Слайд 24
ПОВЕРХНОСТНАЯ АНЕСТЕЗИЯ
Поверхностная, или терминальная, анестезия возможна только при
операциях и манипуляциях на слизистых оболочках, которые смазывают или
орошают раствором анестетика. Поэтому этот метод в основном применяется в офтальмологии, отоларингологии и урологии.
Для анестезии используют 0,25—3% растворы дикаина, 5% раствор ксикаина, 10% раствор новокаина. Для поверхностной анестезии кожи применяют метод замораживания хлорэтилом.
В хирургической клинике поверхностная анестезия наиболее часто применяется при бронхологических исследованиях (бронхоскопия, бронхография, бронхоспирометрия) и лечебных процедурах (эндотрахеальные вливания лекарственных веществ), а также эзофагоскопии, гастроскопии и дуоденоскопии.
Слайд 25
ИНФИЛЬТРАЦИОННАЯ АНЕСТЕЗИЯ
Всеобщее распространение получил метод инфильтрационной анестезии по
А. В. Вишневскому. В основе его лежит послойная тугая
инфильтрация тканей с учетом распространения раствора новокаина по фасциальным футлярам — «тугой ползучий инфильтрат».
Используются слабые растворы новокаина — 0,25 и 0,5% растворы до 1 и более литра на операцию, причем большая часть раствора вытекает при разрезе, что предупреждает интоксикацию.
Инфильтрационная анестезия по методу А. В. Вишневского включает следующие этапы:
внутрикожная анестезия по линии разреза с помощью тонкой иглы с образованием «лимонной корочки»;
тугая инфильтрация подкожной клетчатки;
после разреза кожи и подкожной клетчатки введение новокаина под апоневроз;
после рассечения апоневроза инфильтрация мышц;
после вскрытия брюшной полости инфильтрация париетальной брюшины.
При анестезии по А. В. Вишневскому «операция идет при постоянной смене ножа и шприца. Наряду с полным обезболиванием, тугой ползучий инфильтрат обеспечивает и гидравлическую препаровку тканей.
Слайд 26
Регионарная анестезия
Достоинства регионарноых методов анестезии
1. Надёжная интраоперационная анестезия

за счёт фармакологического контроля боли на спинальном или периферическом
уровне.
2. Эффективная вегетативная блокада с минимальным влиянием на гомеостаз, эндокринно-метаболическая стабильность, предотвращение патологических рефлексов из операционного поля.
3. Возможность использования управляемой седации различной степени, а не выключение сознания, что обязательно при проведении общей анестезии.
4. Сокращение восстановительного периода после анестезии, повышение комфортности послеоперационного периода (отсутствие тошноты, рвоты, снижение потребности в наркотиках, раннее восстановление ментальной функции и двигательной активности).
5. Снижение частоты послеоперационных лёгочных осложнений, более быстрое восстановление функции желудочно-кишечного тракта по сравнению с тем, что происходит после комбинированной общей анестезии.
6. Уменьшение риска возникновения тромбоза глубоких вен голени (ТГВГ) и тромбоэмболии лёгочной артерии (ТЭЛА).
7. Сохранение контакта с пациентом во время операции.
8. После ортопедических и травматологических вмешательств, выполняемых в условиях регионарной анестезии, оптимизированы условия для иммобилизации повреждённой конечности.
9. Ещё более значимым представляется преимущество регионарной анестезии в акушерстве: роженица психологически присутствует при родах в условиях полной аналгезии, отсутствует депрессия плода, возможен ранний контакт матери и новорожденного.
10. Регионарная анестезия исключает риск развития злокачественной гипертермии, триггером которой являются релаксанты и ингаляционные анестетики.
11. Регионарная анестезия обладает меньшим потенциалом индукции системной воспалительной реакции и иммунодепрессивным эффектом по сравнению общей анестезией.
12. Экологическая целесообразность применения регионарной анестезии – снижение «загрязнения» операционных.
13. При использовании регионарной анестезии отмечено статистически достоверное укорочение сроков пребывания больных в ОИТ и длительности госпитального лечения.
В целом следует отметить, что широкое применение регионарной анестезии позволяет на рациональной основе ограничить «всепоказанность» комбинированного эндотрахеального наркоза и избежать тем самым нежелательных последствий этого метода.
Слайд 27
Основные методы регионарной анестезии
Периферические блокады:
П р о в
о д н и к о в а я
а н е с т е з и я
Стволовая анестезия
Анестезия сплетений
В н у т р и к о с т н а я*
Р е г и о н а р н а я в н у т р и в е н н а я*
Центральные сегментарные блокады:
С у б а р а х н о и д а л ь н а я (спинальная, субдуральная)
Э п и д у р а л ь н а я (перидуральная)
каудальная;
люмбальная;
торакальная
*внутрикостная и внутривенная регионарные анестезии практически не применяются и представляют в настоящее время лишь исторический интерес.
Слайд 28
Для регионарной анестезии действует принцип: чем проксимальнее, тем
эффективнее, чем дистальнее, тем безопаснее (Гилева В.М., 1995).
Слайд 29
Местные анестетики, используемые для регионарной анестезии .
Лидокаин

(лигнокаин, ксилокаин) - является своего рода стандартом, с которым сравнивают
остальные анестетики. Лидокаин обладает относительно непродолжительным обезболивающим эффектом, средней силой действия и токсичностью. Он широко применяется для периферических блоков и ЭА.
Бупивакаин (маркаин, анекаин, карбостезин) является мощным анестетиком длительного действия. Бупивакаин используют для всех видов регионарной анестезии - периферических и центральных сегментарных блоков. При выполнении СА маркаин, используемый в виде изо– и гипербарического растворов обладает минимальной локальной токсичностью и на сегодняшний день является препаратом выбора.
Ультракаин (артикаин) - является препаратом с коротким, как у лидокаина, латентным периодом, достаточно продолжительным действием, сравнимым с бупивокаином. Так же как и бупивокаин, ультракаин может быть применён для всех видов регионарной анестезии.
Ропивакаин (наропин) - применяют для проводниковой (блокада стволов и сплетений) и эпидуральной анестезии. Сочетание большой анестезирующей активности, низкой системной токсичности и способности вызывать дифференцированную блокаду делают ропивакаин препаратом выбора в акушерской практике и для продленной эпидуральной анестезии в хирургии.
Слайд 30
Эпидуральная анестезия.
Преимущества:
1.Большая длительность анестезии.
Например: одномоментное введение 2% р

– ра лидокаина в эпидуральное пространство обеспечивает длительность анестезии
в среднем 90 мин.
2.Возможность проведения послеоперационной аналгезии.
По эпидуральному катетеру можно вводить для послеоперационной аналгезии опиоиды и местные анестетики.
3.Меньшая выраженность гипотензивной реакции.
Это преимущество более отчетливо проявляется, если была выполнена катетеризация эпидурального пространства.
Недостатки.
1.Опасность внутрисосудистого введения.
2.Опасность субарахноидального введения.
3.Удлинение времени между индукцией и началом операции.
4.Технические трудности. Просвет эпидурального пространства составляет приблизительно 5 мм, и требуются хорошие мануальные навыки для его идентификации. Пункция твердой мозговой оболочки (встречается в 1 – 3% случаев) приводит к сильным постпункционным головным болям. Частота неадекватной анестезии, по данным разных авторов, составляет 3 – 17 %.
5.Токсическое влияние анестетика на плод. Используются сравнительно высокие дозы местного анестетика. Поэтому тонкие физиологические исследования всегда выявляют определенную степень угнетения плода, что ухудшает его адаптацию. Справедливости ради, следует заметить, что при правильно проведенной анестезии клинические признаки угнетения плода выявляются редко.
Слайд 31
Спинальная анестезия.
Достоинства.
1.При спинальной анестезии проявления системной токсичности препарата

встречаются чрезвычайно редко.
2.Более простое выполнение. Появление спинномозговой жидкости
– идеальный ориентир для идентификации положения иглы.
3.Хорошее качество анестезии. Спинальная анестезия, по сравнению с эпидуральной, дает более глубокую моторную и сенсорную блокаду, что облегчает работу хирурга.
4.Быстрое начало. После введения анестетика, вмешательство может быть начато через 3 – 4 минуты.
5.При использовании стандартных дозировок анестетика, спинальная анестезия, по сравнению с эпидуральной, имеет меньшую индивидуальную вариабельность распространенности зоны анестезии.
6.Спинальная анестезия значительно дешевле эпидуральной и общей анестезии.
Недостатки.
1.Гипотензия. Несмотря на профилактические мероприятия регистрируется в 20 – 60% случаев. Ликвидируется введением раствора эфедрина. Продленная спинальная анестезия устраняет указанный недостаток, но высокая стоимость набора, и сложность установки катетера, делают эти методику малодоступной. Из-за большей частоты неврологических осложнений (по сравнению с одномоментной), широкое применение продленной спинальной анестезии в последние годы было приостановлено в ряде развитых стран.
2.Ограниченная длительность. Как уже говорилось, длительность анестезии после однократного введения лидокаина составляет 60 – 70 минут, что иногда действительно недостаточно и требует дополнительных методов обезболивания. Бупивакаин действует более 2 часов. Этого времени вполне достаточно для вмешательства.
3.Постпункционная головная боль. При использовании игл малого диаметра (от 22 калибра и выше - 0,6 – 0,3 мм), частота возникновения постпункционной головной боли сопоставима с частотой аналогичного осложнения при эпидуральной анестезии, и составляет приблизительно 1 – 2%.