- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Организационные основы службы скорой медицинской помощи. Оснащение машины СМП
Содержание
- 2. план1 Определение 2 Формулировка диагноза по мкб-103 Этиология4 Классификация5 Клиническая картина6 Диагностика7 Лечение8 ЭВН, реабилитация9 Резюме
- 3. Хроническая почечная недостаточность (ХПН) – патологический симптомокомплекс,
- 4. Формулировка диагноза по мкб-10N18 Хроническая почечная недостаточностьN18.0
- 5. Этиология Основные причины:Диабетическая нефропатия ГломерулонефритИнтерстициальный нефрит (включая
- 6. Более редкие причиныНарушения метаболизма: цистиноз, оксалоз, нефрокальциноз,
- 8. Классификация ХПН При заболевании хроническая
- 9. Латентная стадия характеризуется скудными клиническими проявлениями. Скорость
- 10. Следующая стадия ХПН (интермиттриующая) наступает при дальнейшем
- 11. Клиническая картина Латентный период ХПН при
- 12. Сердечно-сосудистая системаартериальная гипертензия;гипертрофия
- 14. Диагностика Диагноз ХПН
- 15. Лечение В первых трех стадиях
- 16. Щадящий режим заключается
- 17. Количество жидкости рассчитывается исходя из
- 18. Лечение АГ: диета с ограничением соли до
- 19. Лечение анемии Препараты железа: ферроплекс, ферроцерон,
- 20. Лечение уремической остеодистрофии Поддержание нормального уровня
- 21. Лечение инфекционных осложнений !!!!! Наиболее нефротоксичны:
- 22. Не являются нефротоксичными: Левомицетин, макролиды (эритомицин,
- 23. Лечение ХПН в терминальной стадии В конечной
- 24. ЭВН Трудоспособными признаются больные с доазотемической и
- 25. Реабилитация Больные с начальной ХПН наблюдаются
- 26. РезюмеХроническая почечная недостаточность (ХПН) является неизбежным исходом многих
- 27. Скачать презентацию
- 28. Похожие презентации
план1 Определение 2 Формулировка диагноза по мкб-103 Этиология4 Классификация5 Клиническая картина6 Диагностика7 Лечение8 ЭВН, реабилитация9 Резюме





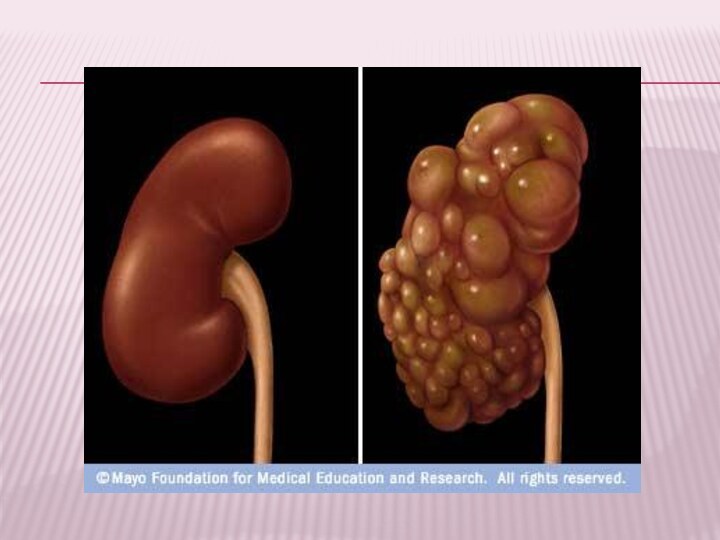



















Слайд 3 Хроническая почечная недостаточность (ХПН) – патологический симптомокомплекс, обусловленный
резким уменьшением числа функционирующих нефронов, что приводит к нарушению
экскреторной и инкреторной функции почек, гомеостаза, расстройству всех видов обмена веществ, кислотно-щелочного равновесия, деятельности всех органов и систем.
Слайд 4
Формулировка диагноза по мкб-10
N18 Хроническая почечная недостаточность
N18.0 Терминальная
стадия поражения почек
Пример диагноза:
Хронический гломерулонефрит,
смешанная (нефротическо-гипертоническая ) форма, фаза обострения, хроническая почечная недостаточность, интермиттирующая стадия ,умеренно выраженная гипохромная анемия
Слайд 5
Этиология
Основные причины:
Диабетическая нефропатия
Гломерулонефрит
Интерстициальный нефрит (включая обструктивную
нефропатию и пиелонефрит)
АГ и другие сосудистые заболевания
Наследственные (врожденные) заболевания
Неоплазмы
Слайд 6
Более редкие причины
Нарушения метаболизма: цистиноз, оксалоз, нефрокальциноз, цистинурия,
гиперурикемия.
Сосудистая патология ( кроме диабетического, гипертонического и атеросклеротического поражения
почек) : склеродермия, ГУС.Диспротеинемии: амилоидоз. Миеломная болезнь, криоглобулинемия, болезнь отложения лёгких цепей.
Наследственные нефропатии : синдром Альпорта, болезнь Фабри, туберкулезный склероз, серповидноклеточная болезнь.
Васкулиты
Злокачественные новообразования: карцинома, лимфома.
Структурные нарушения: кистозная болезнь почек
Слайд 8
Классификация ХПН
При заболевании хроническая почечная недостаточность
классификация нужна не только для того, чтобы поставить правильный
диагноз. От стадии ХПН зависит лечение и прогноз. В настоящее время выделяют 4 стадии ХПН:латентная,
компенсированная,
интермиттирующая,
терминальная.
Слайд 9
Латентная стадия характеризуется скудными клиническими проявлениями. Скорость клубочковой
фильтрации (СКФ) снижается до 50-60 мл/мин. Периодически наблюдается протеинурия.
Компенсированная
стадия наступает при более значительных изменениях функции почек. В это время еще не наблюдается повышения креатинина и мочевины в крови. Количество выделяемой в сутки мочи увеличивается до 2-2,5 л, что обусловлено снижением канальцевой реабсорбции. СКФ составляет 30 мл/мин, моча становится менее концентрированной. За счет повышенной потери натрия могут возникать электролитные сдвиги.Слайд 10 Следующая стадия ХПН (интермиттриующая) наступает при дальнейшем снижении
СКФ и реабсорбции. В крови увеличивается содержание азота, мочевины
и креатинина. СКФ составляет менее 25 мл/мин. Развивается метаболический ацидоз. При обострениях основного заболевания состояние больных ухудшается, затем вновь наступает улучшение. При дальнейшем прогрессировании процесса ХПН переходит в следующую последнюю стадию.Терминальная стадия ХПН характеризуется проявлениями уремии. СКФ снижена до 15 и менее мл/мин. В крови стремительно нарастает уровень креатинина и мочевины. Выражены нарушения электролитного баланса, всех видов обмена веществ, метаболический ацидоз.
Слайд 11
Клиническая картина
Латентный период ХПН при отсутствии
артериальной гипертензии может протекать бессимптомно, или проявления носят стертый
характер. После перехода в компенсированную стадию больных могут беспокоить:снижение аппетита,
утомляемость,
тошнота, рвота,
головная боль,
отеки лица и конечностей.
При осмотре заметны ограниченность движений, вялость, апатия.
Интермиттирующая стадия клинически характеризуется яркой выраженностью всех перечисленных выше симптомов. При прогрессировании ХПН наступает терминальная стадия, при которой выраженность симптомов нарастает, присоединяются признаки недостаточности сердечнососудистой системы и уремии. При объективном исследовании в эту стадию можно определить:
снижение массы тела, атрофию подкожной клетчатки и мышц;
желтоватый цвет кожи;
сухость и шелушение кожных покровов, расчесы, кровоизлияния;
запах аммиака изо рта.
Изменения наблюдаются со стороны всех органов и систем.
Слайд 12
Сердечно-сосудистая система
артериальная гипертензия;
гипертрофия
сердца;
тахикардия, акцент второго тона над аортой;
шум трения перикарда (уремический
перикардит);кровоизлияния и внутренние кровотечения.
Дыхательная система
одышка, кашель;
скопление жидкости в плевральной полости;
отек легких.
Пищеварительная система
ЖКТ поражается в результате выделения слизистыми оболочками большого количества продуктов азотистого обмена, которые обладают раздражающим действием.
Основные проявления:
тошнота, рвота, потеря аппетита;
ощущение неприятного привкуса во рту;
вздутие кишечника;
дискомфорт и боли в животе;
язвенные дефекты в желудке и кишечнике;
кровотечения.
Дискомфорт и боли в животе — одно из проявлений ХПН
Слайд 13
Костно-суставной аппарат
Изменения в опорно-двигательной системе связаны
с нарушением обмена фосфора, кальция, мочевой кислоты. Развивается вторичная подагра в результате накопления в костях мочевой кислоты. Рентгенологически можно определить остеофиброз и остеопороз. Больных беспокоят боли в костях.Нервная система
При хронической уремии нарушается работа нервной системы, что проявляется икотой, снижением температуры тела, мышечными подергиваниями и спазмами. Возможно развитие уремической энцефалопатии, признаками которой являются головная боль, ухудшение памяти, психозы. Поражение периферических нервов проявляется в виде полинейропатии (зуд, чувство жжения на коже рук и ног, слабость конечностей, снижение сухожильных рефлексов). В терминальной стадии ХПН при выраженном метаболическом ацидозе и уремии может наступить кома.
Мочевыделительная система:
низкая плотность мочи,
цилиндрурия,
микрогематурия,
протеинурия.
Кроветворная система
При заболевании хроническая почечная недостаточность симптомы со стороны кроветворной системы представлены признаками анемии и коагулопатии. Это связано с дефицитом эритропоэтина – гормона, стимулирующего образование эритроцитов. Эритропоэтин вырабатывается почками, а в результате их поражения наступает дефицит гормона. Ухудшается свертываемость крови в результате влияния мочевины. Больные с ХПН склонны к различным инфекциям, в частности, к пневмонии.
Слайд 14
Диагностика
Диагноз ХПН выставляется на
основе анализа жалоб, анамнеза заболевания и жизни, данных объективного
обследования. Для подтверждения и уточнения диагноза проводятся лабораторно-инструментальные исследования:общий анализ крови ( гипорегенераторная анемия, лейкоцитоз иногда с токсической зернистостью нейтрофилов, тромбоцитопения)
общий анализ мочи (альбуминурия, цилиндрурия, микрогематурия, лейкоцитурия, изогипостенурия )
определение отношения суточного диуреза к количеству выпитой жидкости;
мочевые пробы (по Зимницкому, Нечипоренко);
биохимический анализ крови (общий белок, мочевина, креатинин, билирубин, АЛТ, АСТ, кальций, калий, натрий, хлориды, КЩР крови);
радиоизотопная ренография;
УЗИ почек ( значительное уменьшение почек в размерах)
КТ («большие» почки из-за амилоидоза)
ЭКГ;
УЗИ сердца;
рентгенография органов грудной полости;
осмотр глазного дна.
Кроме этого перечня могут выполняться другие исследования в зависимости от основного заболевания. Стадия ХПН выставляется на основе СКФ, уровня креатинина и мочевины крови.
Слайд 15
Лечение
В первых трех стадиях ХПН
выполняют консервативную терапию. Она заключается в следующем:
лечение основного заболевания;
щадящий
режим;специальная диета;
контроль употребления жидкости;
коррекция электролитных нарушений;
борьба с азотемией;
лечение анемии;
коррекция артериального давления;
лечение остеодистрофии, связанной с уремией;
лечение сопутствующей патологии и инфекционных осложнений.
Слайд 16
Щадящий режим заключается
в избегании переохлаждения, больших физических и эмоциональных нагрузок. Во
время работы необходимо предоставление дополнительного отдыха и более продолжительного отпуска.Диета при хронической почечной недостаточности предусматривает ограничение белка до 20-50 г/сутки в зависимости от стадии. Из белковой пищи предпочтение отдается мясу, яйцам, но рыбу и молочные продукты следует ограничивать из-за большого содержания фосфатов. Пища должна быть высококалорийной за счет жиров и углеводов. Углеводы должны поступать в виде крупяных блюд, картофеля, мучных изделий. Жиры в основном за счет растительного масла.
Совет: диету при ХПН нельзя строго соблюдать в течение длительного времени. Малое количество белка в пище приводит к истощению и постоянному чувству голода. Также нельзя придумывать диету самостоятельно. Врач при составлении диеты учитывает стадию ХПН и данные лабораторных исследований.
Слайд 17 Количество жидкости рассчитывается исходя из суточного
объема мочи, к которому прибавляется 300-500 мл. Если нет
признаков сердечной недостаточности и гипертонии, то ограничения количества жидкости не требуется.Коррекция электролитных нарушений подразумевает контроль за потреблением соли. Если отеков и гипертонии нет, то соль не следует слишком ограничивать (7-12 г/сут). При выраженной артериальной гипертензии и отечном синдроме потребление соли снижают до 5 г/сут. В полиурической фазе может потребоваться дополнительное введение раствора калия хлорида, чтобы избежать гипокалиемии. При гиперкалиемии необходимо ограничить поступление пищи, богатой калием.
Для борьбы с азотемией используют энтеросорбенты, промывание желудка и кишечника, слабительные, анаболические средства. Анаболики (ретаболил) способствуют синтезу аминокислот из азотистых шлаков.
Слайд 18 Лечение АГ: диета с ограничением соли до 3-5г
в день, гипотензивные препараты центрального действия – допегит, клофелин
часто в сочетании с фуросемидом, гипотиазидом. Возможно применение БАБ; иАПФ повышают почечный кровоток и клубочковую фильтрацию. При рефрактерной к лечению АГ назначают иАПФ+БАБ+ салуретики.
Слайд 19
Лечение анемии
Препараты железа: ферроплекс, ферроцерон, конферон
(по 2 табл. 3 раза в день после еды),
ферро-градумент, тардиферон(по 1-2 табл. 1-2 раза в день).Андрогены: активация эритропоэза – тестостерон в/м по 400-600 мг 5% р-ра 1 раз в неделю, сустанон, тестэнат в/м по 100-150 мг 10% р-ра 3 раза в неделю.
Рекормон- рекомбинантный эритропоэтин- вводится ТОЛЬКО подкожно в дозе 20 МЕ/кг 3 раза в неделю. МАХ доза-720 МЕ/кг в неделю. Затем назначают поддерживающую дозу, которая равна ½ от той, на которой произошло увеличение гематокрита на 30-35 %.
Переливание Эr-массы
Слайд 20
Лечение уремической остеодистрофии
Поддержание нормального уровня кальция:
карбонат кальция 3-5г в сутки; алмагель по 10 мл
4 раза в день (связывает и выводит фосфор).Подавление гиперреактивности паращитовидных желез: кальций + вит D. Более эффективен вит D3 (оксидевит) по 0,5-1 мкг в сутки.
Остеохин (иприфлавон) по 0,2 г 3 раза в день 8-9 месяцев. Препарат тормозит костную резорбцию путем усиления действия эндогенного кальцитонина и улучшение минерализации за счет ретенции кальция.
Слайд 21
Лечение инфекционных осложнений
!!!!! Наиболее нефротоксичны: аминогликозиды:
гентамицин, канамицин, стрептомицин, тобрамицин, бруламицин. Сочетание этих АБ с
диуретиками усиливают токсическое действие.Назначение тетрациклинов при ХПН не рекомендуется в связи с их способностью увеличивать азотемию и ацидоз.
Слайд 22
Не являются нефротоксичными:
Левомицетин, макролиды (эритомицин, олеандомицин),
оксациллин, метициооин, пенициллин и другие препараты группы пенициллина. Эти
АБ могут назначаться в обычных дозах. При инфекции мочевыводящих путей предпочтение отдается также цефалоспоринам и пенициллинам, секретирующимся канальцами, что обеспечивает их достаточную концентрацию даже при снижении клубочковой фильтрации.Нитрофурановые соединения и препараты налидиксовой кислоты можно назначать при ХПН только в латентной и компенсированной стадиях
Слайд 23
Лечение ХПН в терминальной стадии
В конечной стадии консервативная
терапия малоэффективна без проведения гемодиализа, перитонеального диализа. Гемодиализ производится
при СКФ от 10 и ниже мл/мин через каждые 2-3 дня по 5 часов. В этом случае диета должна быть менее строгой, количество белка можно увеличить. Перитонеальный диализ проводится 3 раза в неделю по 9 часов.При наличии благоприятных условий лучшее лечение — трансплантация почки.В целом, при диагнозе хроническая
почечная недостаточность лечение
заметно улучшает прогноз и состояние
больных, поддерживает их работоспособность.
Применение гемодиализа значительно
продлевает продолжительность жизни, а
успешная трансплантация почки может привести к
выздоровлению.
Слайд 24
ЭВН
Трудоспособными признаются больные с доазотемической и начальной
ХПН при отсутствии осложнений основного заболевания и значимых клинических
признаков уремии, работающие в непротивопоказанных видах и условиях труда.При обострении ХПН средние сроки нетрудоспособности 28-45 дней Показания для направления в бюро МСЭ. Направляются все больные с терминальной ХПН (креатинин сыворотки выше 0,45 ммоль/л клубочковая фильтрация ниже 20% от должной сохраняются более 3 мес.), получающие диализ, или с пересаженной почкой; больные с доазотемической и начальной ХПН при наличии противопоказанных видов и условий труда.
Слайд 25
Реабилитация
Больные с начальной ХПН наблюдаются у
нефролога, с терминальной — в отделении гемодиализа или трансплантации
почки. Программа реабилитации включает мероприятия по повышению физической активности и адаптации к новым условиям существования, организации досуга и возможности общения, обеспечение специальными продуктами питания, предметами первой необходимости, медикаментами, креслом-каталкой (при уремической остеопатии), транспортом (доставки из дома в отделение диализа и обратно). При начальной ХПН в необходимых случаях переобучение и рациональное трудоустройство в доступной профессии. В терминальной ХПН — организация ухода на дому. Программа составляется совместно с врачом отделения диализа (трансплантации) и обновляется с учетом динамики ограничений жизнедеятельности.
Слайд 26
Резюме
Хроническая почечная недостаточность (ХПН) является неизбежным исходом многих хронических
заболеваний почек, до которого доживают не все. Количество больных
с хронической почечной недостаточностью постоянно растет.Количество больных с начальными стадией ХПН превышает число больных с последней стадией ХПН более чем в 50 раз.
Степень нарушения функций почек оценивается по степени нарушения скорости клубочковой фильтрации (СКФ), которая в норме составляет 80-120 мл/мин.
При лечении больного в консервативной стадии ХПН должны быть достигнуты нефропротективный (замедляющий прогрессирование ХПН) и кардиопротективный эффекты, корригированы уремические водно-электролитные, гормональные и метаболические нарушения.
Лечение ТПН заключается в постоянном перитонеальном диализе, программном гемодиализе, пересадки почки.
Применение гемодиализа значительно продлевает продолжительность жизни, а успешная трансплантация почки может привести к выздоровлению.