- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Острый холецистит
Содержание
- 2. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
- 3. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 4. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 5. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 6. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 7. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 8. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ
- 9. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Требуется ряд условий способствующий
- 10. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Инфекционная теория: считается, что
- 11. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ В отличие от приведенных
- 12. Виды конкрементовБольшая часть камней (70%) состоит из холестерина, билирубина и солей кальция. Выделяют камни:холестериновые;пигментные;смешанные.
- 13. Виды конкрементовХолестериновые камни желчного пузыря: большинство камней
- 14. Виды конкрементовПигментные камни желчного пузыря, состоящие из
- 15. Виды конкрементовСолевые смешанные камни (состоящие из билирубината
- 16. КлассификацияВарианты течения ЖКБ: 1. Бессимптомный холелитиаз. 2. Хронический
- 17. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИКлинический анализ
- 18. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИУЗИ. Является
- 19. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИКомпьютерная томография.
- 20. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИЧрескожная чреспеченочная
- 21. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИПероральная холецистография.
- 22. ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИИнтраоперационная диагностика.
- 23. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯРазличают два основных направления в лечении ЖКБ:Неоперативные методыОперативные методы
- 24. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯКак показывает многолетний опыт, консервативная
- 25. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯЛитолитическая терапия. В медицинской практике
- 26. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯПрямое растворение камней. Под контролем
- 27. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯЧрескожная холецистолитотомия. Метод был разработан
- 28. Методы оперативного удаления желчного пузыря В настоящее время
- 29. Лапароскопическая холецистэктомия
- 30. Лапароскопическая холецистэктомия
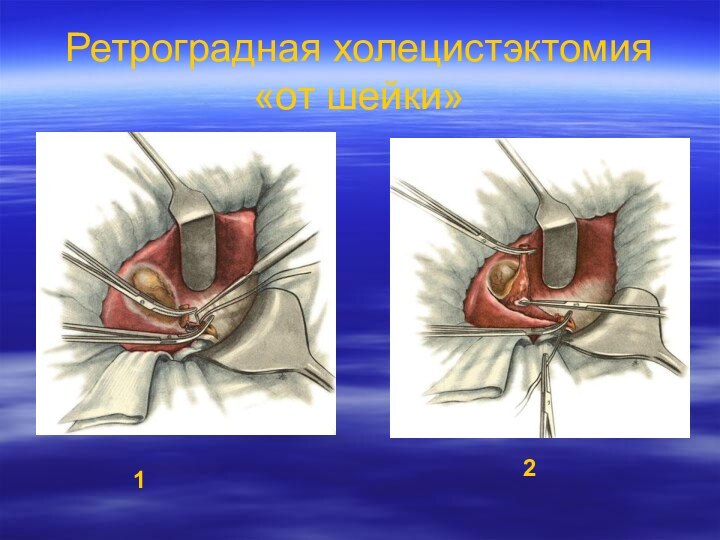
- 31. Ретроградная холецистэктомия «от шейки»12
- 32. Антеградная холецистэктомия «от дна»123
- 33. ОСТРЫЙ КАЛЬКУЛЕЗНЫЙ ХОЛЕЦИСТИТ В 95% случаев острый
- 34. ОСТРЫЙ КАЛЬКУЛЕЗНЫЙ ХОЛЕЦИСТИТ Острый холецистит, возникший в
- 35. Классификация1. Острый простой холецистит. Воспаление ограничено слизистой
- 36. Клиническая картина острого калькулезного холецистита Клиническая картина
- 37. Клиническая картина острого калькулезного холециститаБоль, т.н. –
- 38. Клиническая картина острого калькулезного холециститаДля этой категории
- 39. Клиническая картина острого калькулезного холециститаВсегда имеется тошнота,
- 40. Клиническая картина острого калькулезного холециститаПри осмотре можно
- 41. Симптомысимптом Мерфи ⎯ глубокая пальпация в проекции
- 42. Данные лабораторного исследования В крови - лейкоцитоз
- 43. Данные инструментального исследования Рентгенография малоинформативна; на обзорном
- 44. ОсложненияВодянка желчного пузыря. При облитерации пузырного протока
- 45. ОсложненияПерфорация желчного пузыря. При перфорации стенки пузыря
- 46. ОсложненияОстрый билиарный панкреатит. При остром калькулезном холецистите
- 47. ОсложненияОстрый холангит. Холангит, или острое воспаление желчных
- 48. ОсложненияАбсцессы печени. Отсутствие адекватного лечения инфекции и
- 49. ОсложненияБилиодигестивные фистулы.
- 50. ОсложненияАргентинский хирург П. Мириззи описал синдром, который
- 51. Дифференциальная диагностика Дифференциальный диагноз проводят с заболеваниями, относящимися
- 52. ЛЕЧЕНИЕ ОСТРОГО КАЛЬКУЛЕЗНОГО ХОЛЕЦИСТИТА Лечение острых калькулезных
- 53. Принципы консервативной терапииКонсервативное лечение острого холецистита предполагает
- 54. Сроки выполнения операцийЭкстренную операцию проводят в первые
- 55. Виды операцийХолецистэктомия (традиционная и лапароскопическая) ⎯ основной
- 56. Этапы холецистостомии123
- 57. Этапы холецистостомии456
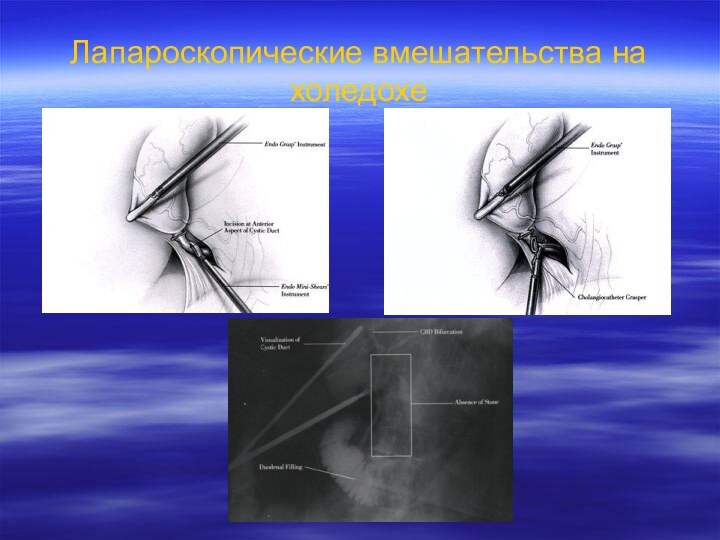
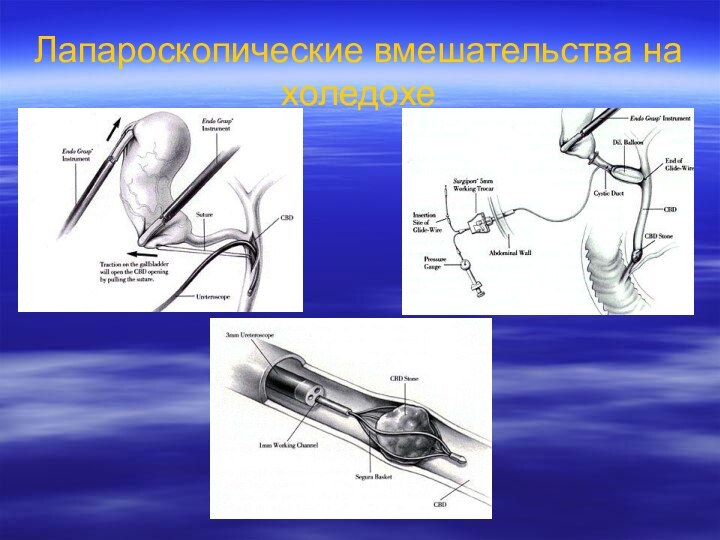
- 58. Наружное дренирование холедохаНаружное дренирование холедоха осуществляется с
- 59. Лапароскопические вмешательства на холедохе
- 60. Лапароскопические вмешательства на холедохе
- 61. Скачать презентацию
- 62. Похожие презентации
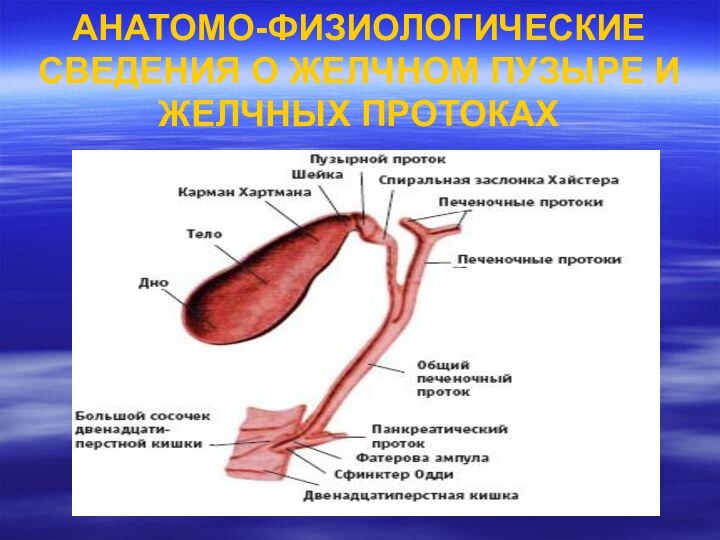
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ



















































Слайд 4
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
Он
лежит впереди правого края воротной вены. Нередко спереди его
перекрещивает пузырная артерия. С места, где в общий печеночный проток впадает проток желчного пузыря начинается общий желчный проток ⎯ холедох. Для хирурга очень важно помнить о взаимоотношениях между пузырной артерией, пузырным протоком и печеночным протоком треугольник Калло (Callot).
Слайд 5
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
Желчный
пузырь имеет грушевидную форму, лежит в переднем отделе правой
сагиттальной борозды печени и делится на дно, тело и шейку, которая переходит в пузырный проток. Верхний полюс пузыря называют дном.Тело пузыря, связанное печенью рыхлой соединительнотканной клетчаткой, мелкими сосудистыми веточками и лимфатическими сосудами лежит в неглубокой ямке (fossa vesicae felleae). Размеры пузыря, его форма, его топографическое отношения к печени очень вариабельны. Емкость от 30 до 70 мл, длина 7-10, наибольшая ширина 3-4 см. Только в месте, где пузырь лежит в ямке нет брюшинного листка. Боковые, нижние поверхности его покрыты брюшиной, которая является продолжением брюшинного покрова печени. Формы брюшинного покрова вариабельны вплоть до образования брыжейки желчного пузыря.
Слайд 6
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
Холедох
⎯ в среднем длина его равна 5-7 см, но
может быть до 12 см. В нем различают 4 части: супрадуоденальная лежит в правом крае печеночно -дуоденальной связки на воротной вене. Вдоль холедоха идут тесно связанные с ним плотные нервные стволики. Всегда его перекрещивает панкреатико-дуоденальная артерия и в 50% случаев ⎯ желудочно-дуоденальная артерия. Ретродуоденальная часть холедоха лежит позади верхней горизонтальной части двенадцатиперстной кишки и левым краем соприкасается с воротной веной. Позади проходит нижняя полая вена. Панкреатическая часть длиной до 3 см, у 90% проходит сквозь нее. Внутристеночная часть длиной 1-2см и наискось прободает стенку двенадцатиперстной кишки ⎯ папилла Фатера.
Слайд 7
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
Терминальный
отдел общего желчного протока охвачен тремя слоями мышц, образующих
сфинктер Одди, названный так по имени R.Oddi, описавшего данное мышечное образование в 1887 году. Сфинктер регулирует поступление желчи в кишечник и препятствует забрасыванию дуоденального содержимого в желчные протоки.Сосуды ⎯ печеночная артерия единственный сосуд питающий печень. Перевязка ведет к некрозу печени. У 25% есть добавочные печеночные артерии. У 90% от правой печеночной артерий отходит пузырная артерия. Пузырная вена впадает в воротную.
Лимфатическая система представлена лимфатическими узлами, идущими вблизи печеночной артерии в печеночно-двенадцатиперстной связке. Отдаленный коллектор лимфы от желчного пузыря и печени находится под мечевидными отростком.
Слайд 8
АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ СВЕДЕНИЯ О ЖЕЛЧНОМ ПУЗЫРЕ И ЖЕЛЧНЫХ ПРОТОКАХ
Иннервация
желчного пузыря и больших желчных протоков осуществляется, главным образом
из блуждающих и симпатических нервов. Диафрагмальный нерв также посылает веточки к внепеченочным желчным ходам. Элементами парасимпатической системы желчные пути снабжаются исключительно из правого блуждающего нерва, а симпатической ⎯ через правый Shlanchnicus. Большое количество ветвей выходит из солнечного сплетения, охватывая и сопровождая печеночную артерию и образуя ⎯ печеночное сплетение. Чрезвычайно обильно иннервируются области шейки пузыря, пузырный проток и нижняя часть холедоха со сфинктером Одди.
Слайд 9
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Требуется ряд условий способствующий образованию
камней в желчном пузыре и ведущими из них являются:
1) наличие инфекции;
2) застой желчи;
3) перенасыщение билирубином и холестерином желчи в пузыре.
Слайд 10
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Инфекционная теория: считается, что о
проникновение инфекции в желчный пузырь, особенно слабовирулентной, приводит к
тому, что слущивается эпителий слизистой желчного пузыря. Комочки этого эпителия на фоне застоя желчи служат ядром вокруг которого и оседают из желчи известь и холестерин. Инфекция в желчный пузырь может попадать из 12-п. кишки по протокам, лимфогенным и гематогенным путями. Чаще всего – это кишечная палочка, стафилококки, стрептококк и др.Теория застоя желчи, как причины камнеобразования выдвинута Ашофом.
Слайд 11
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В отличие от приведенных теорий,
согласно которым причинами камнеобразования являются условия местного характера –
застой желчи, местный воспалительный процесс и др. по теории, разработанной Шоффаром, образование камней в желчном пузыре является следствием заболевания всего организма – нарушения обмена веществ, в частности холестеринового, когда значительно повышается количество холестерина в крови. При этом часто страдают и другие виды обмена веществ. Подтверждением этой теории можно видеть в том, что в периоды, когда в норме повышается уровень холестерина в крови (беременность, после родов, менструальный период), а также при обильном питании продуктами, содержащими много холестерина (желтки, жиры, баранина, мозги, печень, цветная капуста, морковь и др.) появляются впервые или учащаются приступы ЖКБ. При этом повышение холестерина, наблюдается не только в крови, но и в желчи.Наследственная предрасположенность к заболеваниям холестерином и в частности ЖКБ подчеркивается многими авторами. Речь идет о предрасположенности к нарушениям обменных процессов, в данном случае к холестериновому обмену.
Слайд 12
Виды конкрементов
Большая часть камней (70%) состоит из холестерина,
билирубина и солей кальция.
Выделяют камни:
холестериновые;
пигментные;
смешанные.
Слайд 13
Виды конкрементов
Холестериновые камни желчного пузыря: большинство камней пузыря
образует холестерин, осаждаясь из перенасыщенной желчи (особенно по ночам,
в период максимальной концентрации в пузыре). У женщин риск образования камней в желчном пузыре увеличивают применение пероральных контрацептивов, быстрое снижение массы тела, наличие сахарного диабета, резекция подвздошной кишки. Холестериновые камни бывают крупными, с гладкой поверхностью, желтого цвета, часто легче воды и желчи. При УЗИ выявляют симптом плавающих камней. - растворимость холестерина в желчи зависимт от его концентрации, содержания желчных солей и лецитина. Холестерин и лецитин нерастворимы в водных растворах.
Слайд 14
Виды конкрементов
Пигментные камни желчного пузыря, состоящие из преимущественно
из билирубината кальция, обнаруживают у больных с хроническим гемолизом
(например, при серповидно-клеточной анемии или сфероцитозе). Инфицирование желчи микроорганизмами, синтезирующими бета-глюкоронидазу, также способствует образованию пигментных камней, так как приводит к увеличению содержания в желчи прямого (несвязанного) билирубина. Пигментные камни имеют гладкую поверхность, зеленый или черный цвет.
Слайд 15
Виды конкрементов
Солевые смешанные камни (состоящие из билирубината кальция)
чаще образуются на фоне воспаления желчевыводящих путей ⎯ ифекционные
процесс повышает в желчи содержание кальция и бета-глюкоронидазы (фермент, превращающий связанные билирубин в свободный). Кальций, соединившийся с свободным билирубином, оседает в виде камней (кальциевой соли билирубина).В норме желчь содержит антагонист глюкуронидазы, препятствующий образованию конкрементов.
Слайд 16
Классификация
Варианты течения ЖКБ:
1. Бессимптомный холелитиаз.
2. Хронический калькулезный холецистит
(болевая форма). 3. Острый холецистит. 4. Осложнения холецистита. 5. Холедохолитиаз (камни общего
желчного протока).
Слайд 17
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
Клинический анализ крови
и мочи. Необходимы для оценки степени выраженности воспалительных изменений
со стороны внепеченочных желчных путей и оценки функционального состояния мочевыделительной системы.Биохимическое исследование крови. Необходимо для оценки функционального состояния печени и характеристики липидного обмена. В биохимическом анализе определяют уровень билирубина (прямой и непрямой фракции), аланин- и аспартатаминотрансферазы, щелочной фосфатазы, холестерина и триглицеридов. Нормальные показатели уровня билирубина и активности основных ферментов печени указывают на отсутствие активного воспалительного процесса в гепатоцитах. Обнаруженный высокий уровень плазменных холестерина и триглицеридов свидетельствует о связи заболевания с нарушением липидного обмена. Этому факту следует придать особое значение, так как больным с гиперхолестеринемией помимо предложенного базисного лечения необходимо проводить гипохолестеринемическую терапию, направленную на профилактику рецидива камнеобразования.
Слайд 18
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
УЗИ. Является основным
методом диагностики ЖКБ.
Эндоскопическая ретроградная холангиопанкреатография. Является «золотым стандартом»,
позволяющая не только оценить состояние внутри- и внепеченочных желчных путей, протоковой системы поджелудочной железы и пр., но и провести ряд лечебных мероприятий, направленных на устранение причин билиарной гипертензии у больных с ЖКБ.
Слайд 19
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
Компьютерная томография. Применяется
как дополнительный метод, с целью оценки тканей и органов,
окружающих желчный пузырь, а также для обнаружения обызвествления в желчных камнях при решении вопроса о литолитической терапии.Обзорная рентгенография органов брюшной полости. Имеет существенное значение только при дифференциальной диагностике острого холецистита с другими неотложными хирургическими заболеваниями органов брюшной полости. Очень редко метод позволяют визуализировать рентгенконтрастные камни желчного пузыря
Слайд 20
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
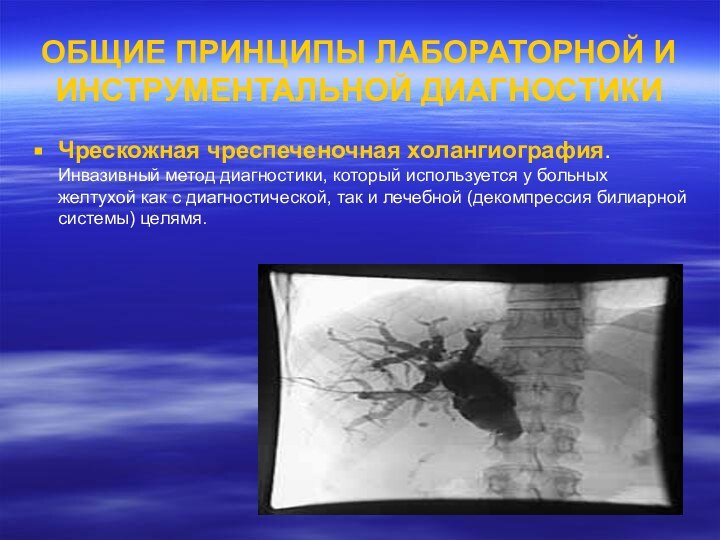
Чрескожная чреспеченочная холангиография.
Инвазивный метод диагностики, который используется у больных желтухой как
с диагностической, так и лечебной (декомпрессия билиарной системы) целямя.
Слайд 21
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
Пероральная холецистография. Метод
рентгеноконтрастного исследования желчного пузыря, основанный на пероральном приеме йодосодержащих
препаратов.Внутривенная холеграфия. Метод рентгенконтрастного исследования, основанный на внутривенном введении контрастного раствора метод дает возможность получить четкое изображение не только желчного пузыря, но и внепеченочных желчных протоков.
Лапароскопия.
Экстренная лапароскопия при остром холецистите показана в следующих случаях:
неясный диагноз при наличии воспаления в брюшной полости;
необходимость верификации формы заболевания и распространенности патологического процесса;
острый холецистит, осложненный холангитом и механической желтухой (особенно ⎯ у лиц пожилого и старческого возраста).
Слайд 22
ОБЩИЕ ПРИНЦИПЫ ЛАБОРАТОРНОЙ И ИНСТРУМЕНТАЛЬНОЙ ДИАГНОСТИКИ
Интраоперационная диагностика. При
традиционной холецистэктомии включает осмотр, пальпацию печени и внепеченочных желчных
путей, рентгенографию общего желчного протока через пузырный проток с констрастированием (интраоперационная холангиография), которую выполняют при подозрении на миграцию камней в общий желчный проток или нарушение его проходимости другой этиологии при выполнении операции традиционным способом, зондирование протоков с помощью тех или иных бужей.При наличии соответствующего оборудование возможно проведение холедохоскопии, которая позволяет осмотреть общий желчный проток, внутрипеченочные протоки и терминальный отдел холедоха.
Раньше для интраоперационной диагностики желчной гипертензии широко использовались операционная холангиоманометрия и дебитометрия
Слайд 23
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Различают два основных направления в лечении
ЖКБ:
Неоперативные методы
Оперативные методы
Слайд 24
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Как показывает многолетний опыт, консервативная терапия,
которую практикуют многие поликлинические врачи, неэффективна при ЖКБ. Рекомендуемые
ими лечебные мероприятия не только не предупреждают появления печеночных колик, но и могут их спровоцировать вследствие миграции конкрементов и закупорки билиарного тракта. Более того, длительное пребывание камней в желчном пузыре грозит осложнениями и развитием воспалительного процесса, что затрудняет в дальнейшем хирургическое вмешательство и ухудшает его результаты. Поэтому при ЖКБ не следует годами проводить консервативное лечение и ожидать от него эффекта.
Слайд 25
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Литолитическая терапия. В медицинской практике метод
медикаментозного растворения желчных камней появился в начале 70-х годов,
когда была получена хенодезоксихоловая кислота, а в последующем урсодезоксихоловая кислота. Лекарственные препараты этого ряда снижают содержание холестерина в желчи за счет торможения его синтеза в печени и увеличивают пул желчных кислот в желчи. В результате желчь теряет литогенность и наступает растворение камней. Использование литолизиса возможно лишь у 20% больных, страдающих ЖКБ, т.к. он возможен при холестериновых камнях, а большинство из них – это смешанные камни, которые помимо холестерина содержат также билирубин, белки и различные соли. Лечебный эффект при приеме литолитических препаратов можно ожидать через 1,5-2 года. После прекращения приема медикаментозных препаратов отмечен высокий процент рецидива заболевания. Недостаточно высокая эффективность ограничивает применение литолитической терапии, как самостоятельного метода лечения ЖКБ.
Слайд 26
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Прямое растворение камней. Под контролем УЗИ
в реальном масштабе времени чрезкожно чреспеченочно в желчный пузырь
вводят катетер, через который нагнетают и откачивают растворитель ⎯ метилбутиловый эфир (3-7 мл), который способен быстро растворять холестериновые камни. При применении этой методики желчные камни растворяются за 4-16 ч, катетер удаляют в тот же день либо (в большинстве случаев) через 2-3 сут.Экстракорпоральная литотрипсия. Желчные камни могут быть фрагментированы с помощью электрогидравлических, электромагнитных или пьезоэлектрических экстракорпоральных генераторов ударных волн, подобных тем, которые используются в урологии. Метод имеет свои показания и противопоказания для применения. О результатх литотрипсии судят через 3-18 мес, когда происходит освобождение желчного пузыря от фрагментов камней. Для ускорения процесса элиминации и уменьшения размеров фрагментов больным назначают оральную литолитическую терапию.
Слайд 27
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Чрескожная холецистолитотомия. Метод был разработан по
аналогии с чрескожной нефролитотомией. Непосредственно перед манипуляцией производят пероральную
холецистографию. Под общим обезболиванием и под контролем рентгеноскопии и УЗИ чрезбрюшинно катетеризируют желчный пузырь, после расширения хода вводят жесткий операционный цистоскоп и удаляют камни, при необходимости разрушая их с помощью контактной электрогидравлической или лазерной литотрипсии. Метод позволяет удалять камни из нефункционирующего желчного пузыря после его катетеризации под контролем УЗИ. После удаления камней в желчном пузыре оставляют катетер с баллончиком, который раздувают. Это обеспечивает дренаж с минимальным риском подтекания желчи в брюшную полость. Через 10 сут катетер удаляют.Неоперативным методам лечения присущ один существенный недостаток, а именно ⎯ непатогенетичность терапии. Вот почему оперативное удаление желчного пузыря рассматривают, как радикальный метод лечения ЖКБ, избавляющий больного от желчных колик и опасных осложнений.
Слайд 28
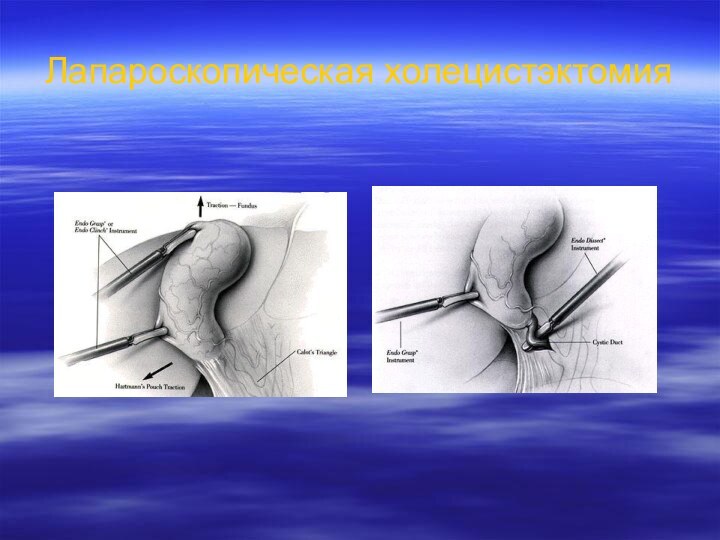
Методы оперативного удаления желчного пузыря
В настоящее время в
медицинских учреждениях применяют три способа удаления желчного пузыря:
лапароскопический
(до 70-90% операций),хирургический из минимального операционного доступа,
из стандартной лапаротомии.
Слайд 33
ОСТРЫЙ КАЛЬКУЛЕЗНЫЙ ХОЛЕЦИСТИТ
В 95% случаев острый холецистит
развивается при обструкции камнем шейки желчного пузыря или пузырного
протока. Непосредственное сдавление конкрементом слизистой оболочки приводит к ишемии, некрозу слизистой оболочки и нарушению венозного оттока. Позже возникает инфильтрация нейтрофилами, обусловленная небольшим количеством бактерий, изначально содержащихся в желчном пузыре. Также к воспалению может привести бактериальная инфекция.
Слайд 34
ОСТРЫЙ КАЛЬКУЛЕЗНЫЙ ХОЛЕЦИСТИТ
Острый холецистит, возникший в результате
внезапной обтурации пузырного протока, является основой всех деструктивных форм
и осложнений. Только с этого момента возникает реальная опасность развития инфекции и деструкции пузыря. При этом прогнозировать течение приступа достаточно сложно, однако последовательность развития местных изменений, по мнению отечественных и зарубежных исследователей, складывается из следующих компонентов: (1) обтурация пузырного протока; (2) резкое повышение внутрипузырного давления; (3) стаз в сосудах желчного пузыря; (4) бактериохолия; (5) деструкция стенки желчного пузыря; (6) околопузырный инфильтрат; (7) местный и распространенный перитонит; (8) билиодигестивные свищи.
Слайд 35
Классификация
1. Острый простой холецистит. Воспаление ограничено слизистой и
подслизистой оболочками.
2. Флегмонозный холецистит ⎯ гнойное воспаление с
инфильтрацией всех слоев желчного пузыря. Возможно изъязвление слизистой оболочки с последующей экссудацией воспалительной жидкости в околопузырное пространство. 3. Гангренозный холецистит ⎯ частичный или тотальный некроз стенки желчного пузыря.
4. Перфоративный холецистит.
Слайд 36
Клиническая картина острого калькулезного холецистита
Клиническая картина острого
калькулезного холецистита обусловлена выраженностью патологического процесса, которая варьирует от
небольшого воспаления до молниеносной гангрены стенки желчного пузыря.
Слайд 37
Клиническая картина острого калькулезного холецистита
Боль, т.н. – печеночная
колика, возникает, как правило, после погрешности в еде, после
физической нагрузки и пр. причин. Локализация болей: под правой реберной дугой, в подложечной области или в правом верхнем квадранте живота с иррадиацией в правую надключичную область, правое плечо, между лопаток, за грудину, левое подреберье, Боли могут быть опоясывающими и проводятся в спину; по мере развития патологического процесса боли становятся более мучительными и постоянными;Печеночная колика может быть кратковременной (10-30 мин), иногда длится несколько часов и более.
Слайд 38
Клиническая картина острого калькулезного холецистита
Для этой категории больных
характерен анамнез: печеночные колики, возникновение болей после нарушения диеты
(употребление жирной свинины, майонеза, жареных блюд, холодных напитков), иногда болевой синдром возникает после волнений и нервного потрясения. Каждая из этих причин может вызвать сильные сокращения желчного пузыря с ущемлением камня в шейке или в пузырном протоке и их закупоркой
Слайд 39
Клиническая картина острого калькулезного холецистита
Всегда имеется тошнота, особенно
в начале приступа. Часто наблюдается рвота, иногда очень сильная,
сначала пищей, а потом слизью, главным образом ⎯ желчью. Иногда больные сами вызывают рвоту, однако облегчения им это не приносит.Повышение температуры тела от субфебрильной до 38-39ОС зависит от клинико-морфологической формы заболевания.
Слайд 40
Клиническая картина острого калькулезного холецистита
При осмотре можно выявить
незначительную желтушность кожных покровов, которая может продолжаться после приступа
колики до 2 дней. Желтуха имеет обтурационный характер, она развивается чаще всего на почве воспалительной инфильтрации в Ligamentum hepatoduodenale и в воротах печени. Причиной желтухи в некоторых случаях может быть вторичный холангит и холедохолитиаз.При осмотре живота больной щадит правую половину при дыхании, при поверхностной пальпации положительны симптомы раздражения брюшины (чаще при флегмонозном или гангренозном остром холецистите).
Слайд 41
Симптомы
симптом Мерфи ⎯ глубокая пальпация в проекции желчного
пузыря вызывает сильную боль при вдохе, которая нередко не
дает больному возможности сделать из-за этого глубокий вдох;симптом Кера ⎯ болезненность при пальпации в правом подреберье в точке Кера, резко усиливающаяся на вдохе;
симптом Ортнера ⎯ боль при покалачивании внутренним краем кисти по реберной дуге;
симптом Мюсси ⎯ болезненность при надавливании на точку Мюсси (находится между проекциями на кожу ножек правой грудино-сосцевидной мышцы);
локальный симптом Щеткина-Блюмберга ⎯ резкое усиление боли в правом подреберье при быстром отнятии пальпируемой руки с брюшной стенки после надавливания.
Слайд 42
Данные лабораторного исследования
В крови - лейкоцитоз со
сдвигом лейкоцитарной формулы влево.
У ряда больных с острым
холециститом часто наблюдается повышение содержания сывороточной щелочной фосфатазы, общего билирубина, аспартат- и аланинаминотрансфераз; в моче может присутствовать уробилиноген.
Слайд 43
Данные инструментального исследования
Рентгенография малоинформативна; на обзорном рентгеновском
снимке иногда удается выявить контрастные камни. Холецистография дает отрицательные
результаты, так как часто холецистит сопровождается закупоркой пузырного протока у 95% больных.УЗИ желчного пузыря выявляет наличие камней практически в 100% наблюдений, позволяет определить размеры органа и толщину его стенки, наличие околопузырного инфильтрата, абсцесса и консистенцию содержимого желчного пузыря.
Компьютерная томография является уточняющим методом исследования, особенно, при осложненном течении острого калькулезного холецистита (деструкция, острый панкреатит, механическая желтуха, абсцессы печени)
ЭКГ и рентгенография грудной клетки проводится для дифференциальной диагностики.
Слайд 44
Осложнения
Водянка желчного пузыря. При облитерации пузырного протока или
обтурации шейки желчного пузыря камнем, желчный пузырь оказывается «отключенным»
от основных желчных путей. При маловирулентной флоре или при ее отсутствии, при сохраненной способности стенки желчного пузыря к растяжению, исходом острого приступа может стать водянка пузыря. Такой исход приступа возникает сравнительно редко (по данным литературы ⎯ менее 5% случаев). Стихание острых явлений патоморфологически сопровождается исчезновением воспалительных изменений в стенке желчного пузыря. На протяжении длительного времени (иногда нескольких лет) такой желчный пузырь может не беспокоить больного.Присоединение инфекции, на фоне сохраняющейся обтурации пузырного протока, может привести к эмпиеме желчного пузыря. Симптомы соответствуют картине внутрибрюшного абсцесса (лихорадка, боль, напряжение мышц передней брюшной стенки. У больных старческого возраста клинические симптомы могут быть смазанными.
Паравезикальный инфильтрат. В связи с благоприятным анатомическим расположением желчного пузыря, создаются условия для формирования в околопузырном пространстве воспалительного инфильтрата. В инфильтрат, как правило, вовлекаются смежные органы ⎯ большой сальник, двенадцатиперстная кишка, ободочная кишка, реже ⎯ желудок.
Слайд 45
Осложнения
Перфорация желчного пузыря. При перфорации стенки пузыря желчь
истекает в брюшную полость (гангренозно-перфоративный холецистит). Перфорация происходит за
счет давления камня на некротизированную стенку либо разрыва дилатированных инфицированных синусов Рокитанского-Ашофа. Обычно разрыв происходит по дну ⎯ наименее васкуляризированной области желчного пузыря. Клиническая картина перитонита такая же, как и при перфорации полого органа. При этом она прямо пропорциональна степени инфицированности желчи. Единственным методом лечения желчного перитонита является оперативное вмешательство, объем которого определяется распространенностью, тяжестью состояния, возрастом больного и наличием сопутствующих заболеваний. Прорыв содержимого желчного пузыря наблюдается редко, обычно формируются спайки с прилежащими органами и абсцессы. Прорыв в прилегающий к желчному пузырю полый орган заканчивается образованием внутреннего свища.Таким образом, выделяют три клинических варианта перфорации желчного пузыря:
перфорация с желчным перитонитом;
перфорация с околопузырным абсцессом;
перфорация с образованием пузырно-кишечного свища: с двенадцатиперстной кишкой, с тонкой кишкой, с ободочной кишкой.
Слайд 46
Осложнения
Острый билиарный панкреатит. При остром калькулезном холецистите могут
возникать как умеренно протекающий отечный панкреатит, так и деструктивные
его формы. Попадая в фатерову ампулу, камни общего желчного протока могут послужить причиной развития острого билиарного панкреатита.
Слайд 47
Осложнения
Острый холангит. Холангит, или острое воспаление желчных протоков,
впервые был выделен J. M. Charkot в 1877 г.
Развитие воспалительного процесса в желчных протоках обусловлено несколькими причинами. Во-первых, это инфицирование по продолжению, когда воспалительный процесс переходит со стенок желчного пузыря не гепатодуоденальную связку, приводя к инфицированию желчи в билиарной системе или поступления инфицированного содержимого из полости желчного пузыря в гепатикохоледох. Во-вторых, при наличии во внутри- и/или внепеченочных желчных путях билиарной гипертензии, обусловленной различной патологией: холедохолитиаз, стриктуры гепатикохоледоха, стеноз большого сосочка двенадцатиперстной кишки и пр., с последующим развитием гнойной инфекции.
Недомогание и лихорадка сменяются ознобом с обильным потоотделением (перемежающаяся билиарная лихорадка Шарко). Некоторые составляющие триады Шарко (лихорадка, боль и желтуха) могут отсутствовать. Лабораторные исследования включают определение количества лейкоцитов, показателей функции печени, почек и посевы крови. Редко может наблюдаться пентада Рейнольдcа – на фоне триады Шарко появляются артериальная гипотензия и спутанность сознания.
Слайд 48
Осложнения
Абсцессы печени. Отсутствие адекватного лечения инфекции и дренирования
билиарной системы может привести к одному из тяжелейших осложнений
гнойного холангита ⎯ абсцессам печени. Они могут быть одиночными и множественными, иногда приводя к деформации и сдавлению проксимальных отделов желчных путей, дополняя септическую симптоматику явлениями внутрипеченочного холестаза.Билиодигестивные фистулы. В 80% случаев причиной внутренних желчных свищей является длительное существование калькулезного холецистита. После спаивания воспаленного желчного пузыря с участком кишки (обычно двенадцатиперстной, реже ⎯ тонкой и ободочной) и образования фистулы камни попадают в просвет кишечника и могут полностью его перекрыть (желчнокаменная кишечная непроходимость).
Слайд 50
Осложнения
Аргентинский хирург П. Мириззи описал синдром, который был
назван его именем. Опираясь на результаты интраоперационной холеграфии, автор
впервые описал сужение общего печеночного протока, а также свищ между желчным пузырем и внепеченочным желчным протоком. Именно он высказал предположение, что это этапы одного процесса. В исследованиях последних лет принято различать две формы синдрома Мириззи: 1. Острую, морфологической основой которого является сужение просвета проксимального отдела гепатикохоледоха и 2. Хроническую ⎯ свищ между желчным пузырем и внепеченочным желчным протоком.Основными этапами патогенеза патогенеза синдрома являются:
1. Сдавление просвета протока из вне, появляющееся чаще всего на фоне острого калькулезного холецистита.
2. Стриктура внепеченочного желчного протока.
3. Перфорация гепатикохоледоха при наличии стриктуры.
4. Формирование пузырно-гепатикохоледохеального свища с одновременной ликвидацией стриктуры.
Слайд 51
Дифференциальная диагностика
Дифференциальный диагноз проводят с заболеваниями, относящимися к
понятию «острый живот»:
перфоративная язва желудка и/или двенадцатиперстной кишки;
острый панкреатит;
острый аппендицит;
острая кишечная непроходимость;
а также с:
острым инфарктом миокарда (синдром Боткина ⎯ холецисто-кардиальный синдром);
острой правосторонней плевропневмонией;
острым гепатитом;
осложненной мочекаменной болезнью;
с инфекционными заболеваниями.
Слайд 52
ЛЕЧЕНИЕ ОСТРОГО КАЛЬКУЛЕЗНОГО ХОЛЕЦИСТИТА
Лечение острых калькулезных холециститов
своеобразно и хирургическая тактика при них имеет свои особенности.
Воспалительные изменения в желчном пузыре, вплоть до флегмонозного состояния, могут претерпевать обратное развитие. В связи с этим при остром холецистите принята тактика: консервативное лечение с активным выжиданием, т. е. при стихании явлений воспаления производится операция.
Слайд 53
Принципы консервативной терапии
Консервативное лечение острого холецистита предполагает постельный
режим, диету (водно-чайная нагрузка), спазмолитики, инфузионнуя терапия для снятия
интоксикации и воспаления, коррекцию водно-электролитных и энергетических потерь, двустороннюю паранефральную блокаду по Вишневскому, антибактериальную терапию.Неэффективность медикаментозной терапии, нарастание симптомов воспаления, появление признаков перитонита служит показанием к операции ⎯ холецистэктомии.
Слайд 54
Сроки выполнения операций
Экстренную операцию проводят в первые часы
после поступления и предоперационной подготовки больным, у которых течение
заболевания осложнилось распространенным перитонитом.Раннюю отсроченную операцию (первые 24 час наблюдения и консервативной терапии) проводят больным с сохраняющейся симптоматикой или прогрессированием заболевания: сохранение болей, защитного напряжения мышц передней брюшной стенки, гипертермия, увеличение количества лейкоцитов в периферической крови, отрицательная динамика по данным УЗИ. Консервативное лечение включает антибактериальную, дезинтоксикационную, инфузионная терапию, а также введение анальгетиков и спазмолитиков.
Позднюю отсроченную операцию (24-48 час) выполняют пациентам с умеренной локальной болью в правом подреберье, как правило там же у них отмечается наличие инфильтрата или пальпируется увеличенный желчный пузырь; при УЗИ определяется утолщение стенок желчного пузыря.
Плановую операцию выполняют в случае эффективности консервативного лечения и купирования приступа острого холецистита.
Слайд 55
Виды операций
Холецистэктомия (традиционная и лапароскопическая) ⎯ основной метод
лечения острого калькулезного холецистита.
Холецистостомия ⎯ метод выбора при
лечении соматически тяжелых больных с заболеваниями сердечно-сосудистой и дыхательной систем в стадии декомпенсации. Выполняют при выраженном воспалительном процессе и наличии механической желтухи для декомпресии желчевыводящих путей. Вскрывают дно желчного пузыря, удаляют желчь и камни. В желчный пузырь вводят зонд для эвакуации инфицированной желчи различными способами: из мини-доступа; под контролем УЗИ или лапароскопии.
Слайд 58
Наружное дренирование холедоха
Наружное дренирование холедоха осуществляется с целью
отведения желчи наружу через дренаж, введенный в общий желчный
проток. Показаниями к наружному дренированию холедоха являются: механическая желтуха, гнойный холангит, холедохолитиаз, интраоперационные вмешательства на гепатикохоледохе (холедохолитотомия, литотрипсия, холедохоскопия).Основные методики:
Холстеда-Пиковского (дренаж вводится через культю пузырного протока в сторону большого сосочка двенадцатиперстрной кишки),
Вишневского (дренаж вводится путем холедохотомии в сторону ворот печени),
Кера (вводится Т-образный дренаж путем проведения холедохотомии),
Долиотти (путем холедохотомии или через культю пузырного протока вводится дренажная трубка, которая проводится транспапиллярно в двенадцатиперстную кишку) и др.