- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Регионарная анестезия
Содержание
- 2. Центральная блокада Спинномозговая, эпидуральная и каудальная анестезия
- 3. Спинной мозг – «коробка передач», «трансмиссия» от
- 4. Анатомия эпидурального и субарахноидального пространств
- 5. Кровоснабжение спинного мозга
- 6. Артерия АдамкевичаСиндром передней спальной артерии (С-м Бека)
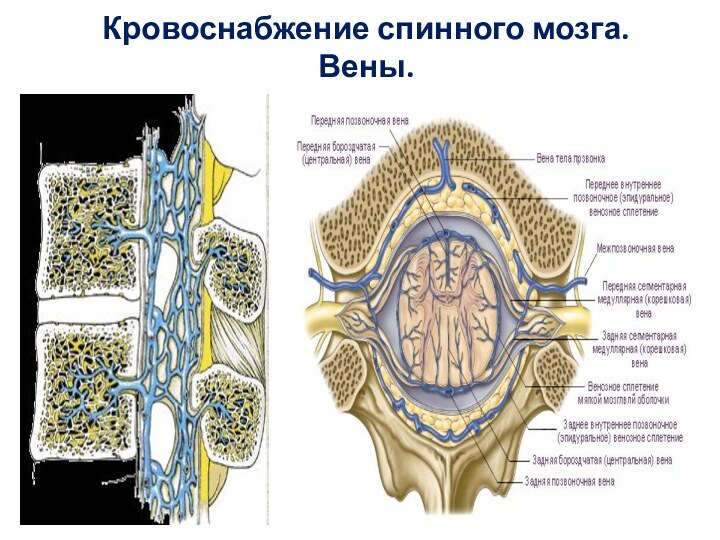
- 7. Кровоснабжение спинного мозга. Вены.
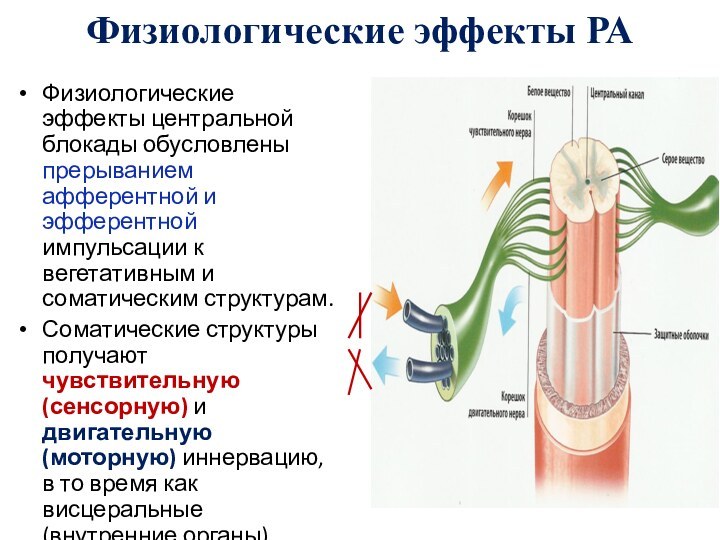
- 8. Физиологические эффекты РАФизиологические эффекты центральной блокады обусловлены
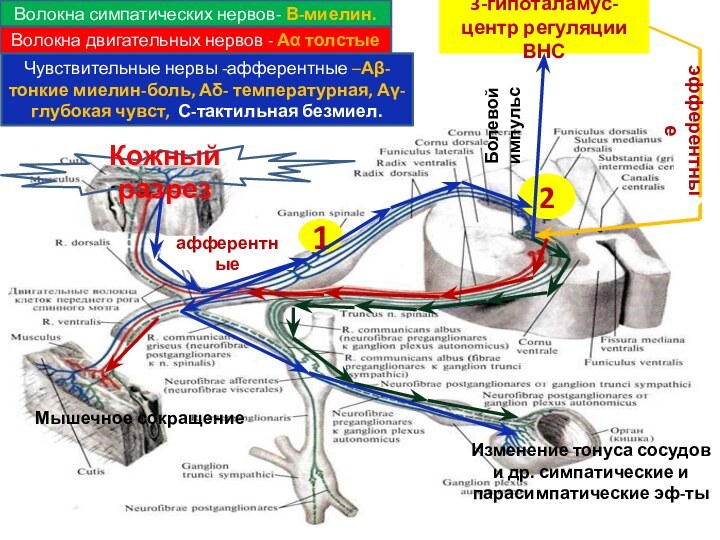
- 9. 123-гипоталамус-центр регуляции ВНСафферентныеэфферентныеВолокна симпатических нервов- В-миелин.Волокна двигательных
- 10. Нервные волокнаНервный корешок составляют волокна различных типов,
- 11. Соматическая блокадаСимпатическая блокада или (висцеральная блокада, то
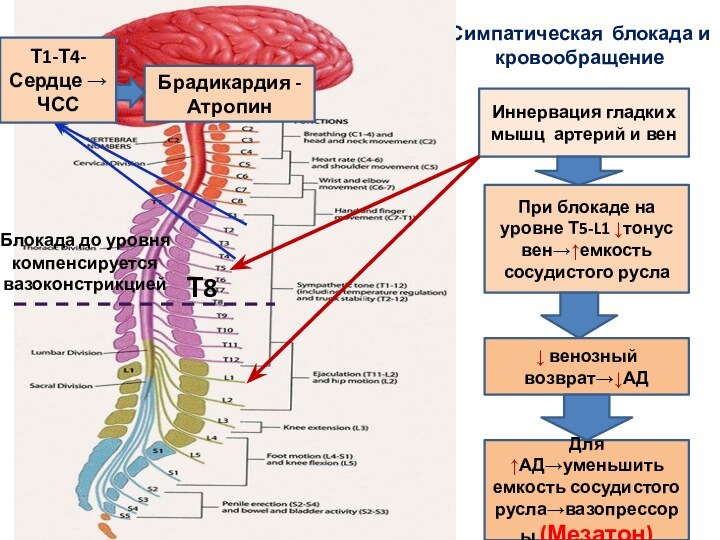
- 12. Симпатическая блокада и кровообращениеИннервация гладких мышц артерий
- 13. Дополнительные факторы приводящие к снижению АД при РА у беременных. Аорто-кавальная компрессия
- 14. Лечение и профилактика гипотонииНепосредственно перед выполнением блокады
- 15. Дыхание Межребер.мышцы-вдох и выдохС1-С3-диафрагма→ОД, МОД→ анестетик не
- 16. Регионарная блокада у больных с заболеваниями легкихРегионарная
- 17. Желудочно-кишечный трактИмпульсация по симпатическим нервам (T5-L1) угнетает
- 18. ПеченьПеченочный кровоток находится в линейной зависимости от
- 19. Мочевыводящие путиЗа исключением глубокой артериальной гипотонии, во
- 20. Метаболизм и эндокринные органыБоль и хирургическая агрессия
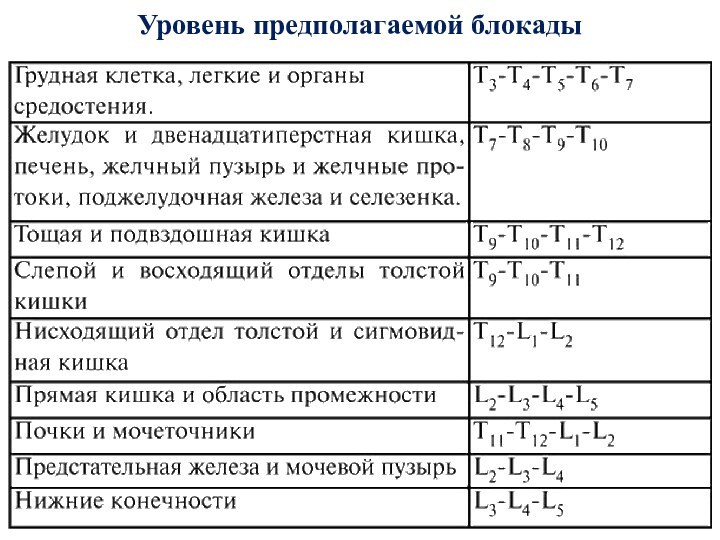
- 21. Уровень предполагаемой блокады
- 22. РЕГИОНАРНАЯ АНЕСТЕЗИЯ В АКУШЕРСТВЕ
- 23. Регионарная анестезия в акушерствеРЕКОМЕНДАЦИИПри проведении общей и
- 24. Показания к эпидуральной анестезии (ЭДА) в акушерствеАбсолютные
- 25. Относительные показания к проведению эпидуральной аналгезии/анестезии в
- 26. Показания для спинальной анестезии в акушерствеАнестезия при
- 27. Противопоказания к регионарной анестезии в акушерствеНежелание пациента.
- 28. Техника выполнения эпидуральной анестезии Последовательность выполнения:Положение пациентки:
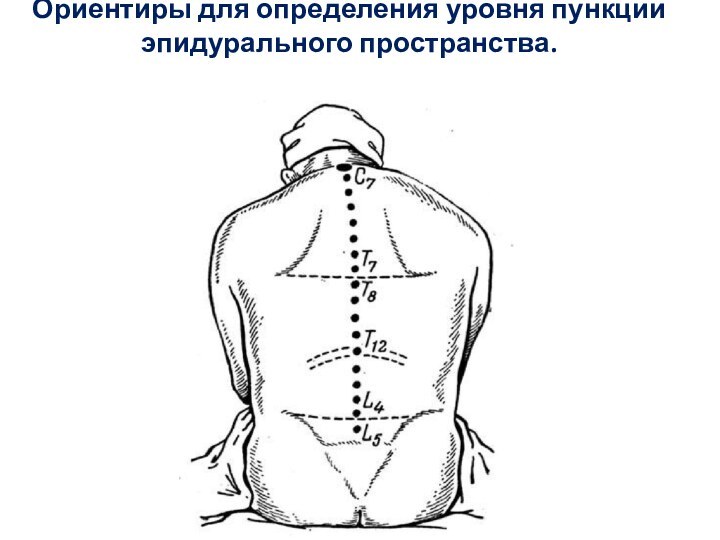
- 29. Ориентиры для определения уровня пункции эпидурального пространства.
- 30. Правильность идентификации сегментарных уровней Th7-8 и L3-4 В положении пациента сидяВ положении пациента лежа на боку
- 31. Линия ТюффьеСоединяет гребни подвздошных костей.У большинства (78%)
- 32. Связки позвоночника Остистые отростки выступают по средней
- 33. Эпидуральное пространствоЭпидуральное пространство находится между желтой связкой
- 34. Доступы к эпидуральному и субарахноидальному пространству.
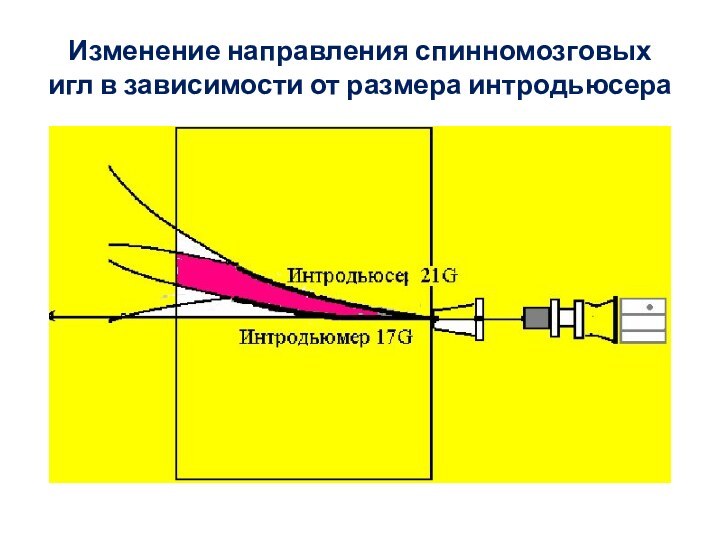
- 35. Изменение направления спинномозговых игл в зависимости от размера интродьюсера
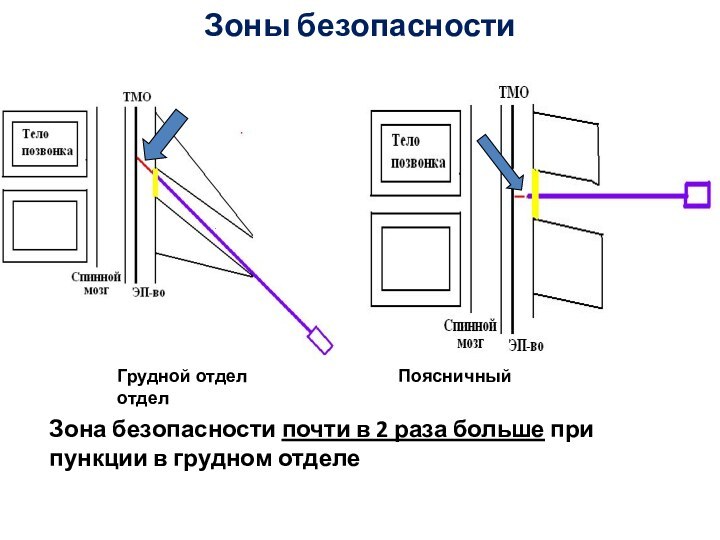
- 36. Зоны безопасностиЗона безопасности почти в 2 раза
- 37. Техника выполнения пункции эпидурального пространства Иглу с
- 38. Механизм действия анестетикаУ местных анестетиков разная продолжительность
- 39. Факторы, влияющие на распространение анестетикаПлотность МА (зависит
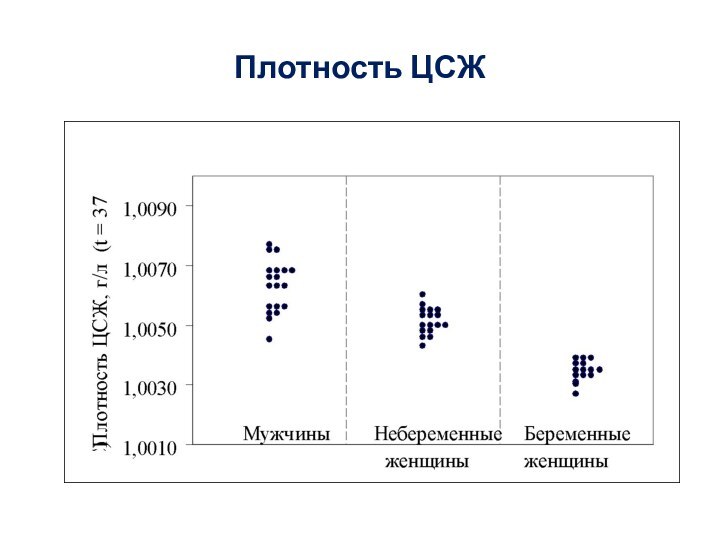
- 40. Плотность ЦСЖ
- 41. Отношение величин плотности ЦСЖ к удельному весу
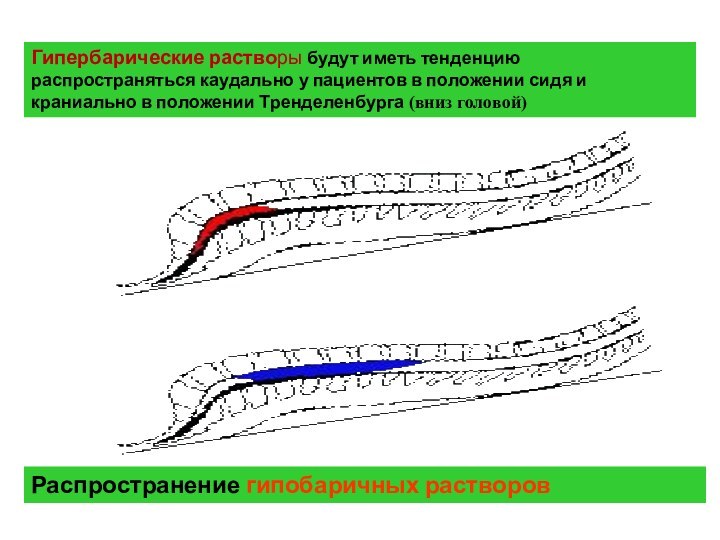
- 42. Гипербарические растворы будут иметь тенденцию распространяться каудально
- 43. Местные анестетики - 3 анестетика для акушерства
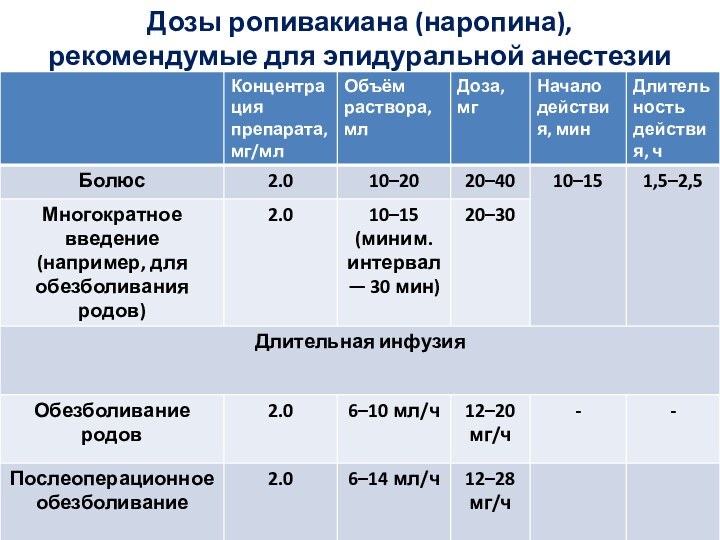
- 44. Дозы ропивакиана (наропина), рекомендумые для эпидуральной анестезии
- 45. Бупивакаин показатель рКa — 8.1,показатель липофильности выше,
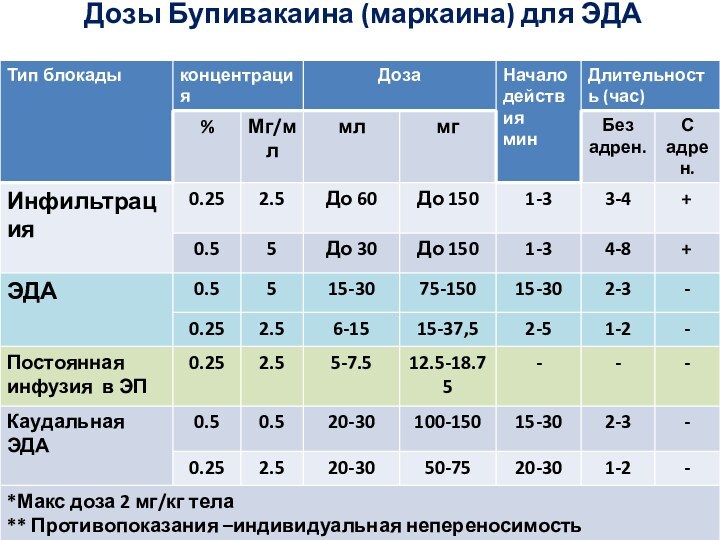
- 46. Дозы Бупивакаина (маркаина) для ЭДА
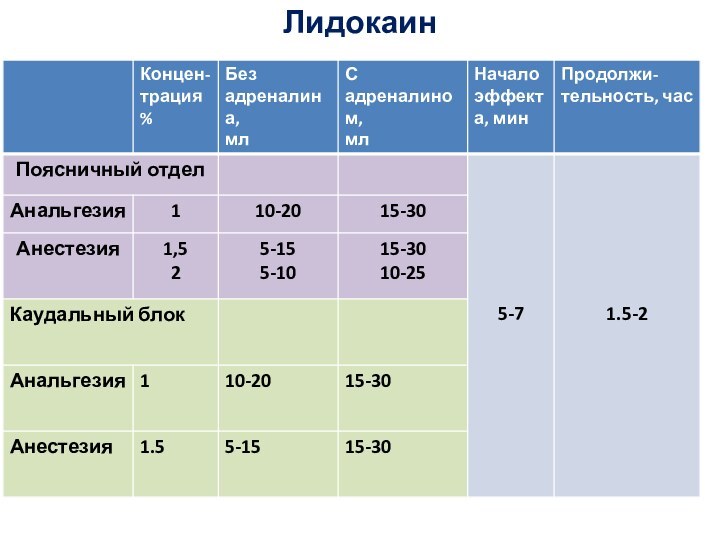
- 47. Лидокаин
- 48. Лидокаин. Противопоказания. AV блокада II и III
- 49. Схемы эпидуральной анестезии при операции кесарева сечения:1.
- 50. СПИНАЛЬНАЯ АНЕСТЕЗИЯ
- 51. Техника выполнения спинальной анестезииПоследовательность выполнения Установка катетера
- 52. Техника выполнения спинальной анестезииПодключить полифункциональный монитор. Премедикация:
- 53. Техника выполнения спинальной анестезииОбработка места пункции (от
- 54. Идентификация субарахноидального пространства
- 55. Техника выполнения спинальной анестезииНа место пункции субарахноидального
- 56. ОСЛОЖНЕНИЯ РЕГИОНАРНОЙ АНЕСТЕЗИИ Артериальная гипотония Постпункционные головные
- 57. Артериальная гипотония при спинальной анестезии: Последствия: Тошнота,
- 58. Преимущества РА при кесаревом сеченииСнижение материнской смертности,Лучший
- 59. ПРЕИМУЩЕСТВА СА ПЕРЕД ЭА ПРИ КЕСАРЕВОМ СЕЧЕНИИ
- 60. Схемы спинальной анестезии при операции кесарева сечения:1.
- 61. Схемы спинальной анестезии при операции кесарева сечения
- 62. Длительность сенсорного блока при применении ропивакаина при
- 63. Разовая доза препаратов при проведении эпидуральной анестезии
- 64. Регионарная аналгезия в обезболивании родов
- 65. Эпидуральная аналгезия (ЭА) в родах — epidural
- 66. Разовая доза препаратов при проведении эпидуральной анестезии
- 67. Ропивакаин + фентанил vs. бупивакаин + фентанил
- 68. Уменьшение степени моторного блока:Использование меньшей концентрации местного
- 69. Безопасность регионарной анестезии в родах для женщины
- 70. Постоянное введение местного анестетика в эпидуральное пространство
- 71. Контролируемая пациентом ЭА — patient-controlled epidural analgesia
- 72. Спинально-эпидуральная аналгезия — combined spinal-epidural (CSE) anesthesia.В
- 73. Спинально-эпидуральная анестезия в родахСпинальный компонент фентанил 50
- 74. 1982 г. - первое сообщение об одноуровневой
- 75. В 1986 году R.L. Huber предложил эпидуральную
- 76. Комбинированная спинально-эпидуральная анестезияВ 1988 году D.W. Coombs
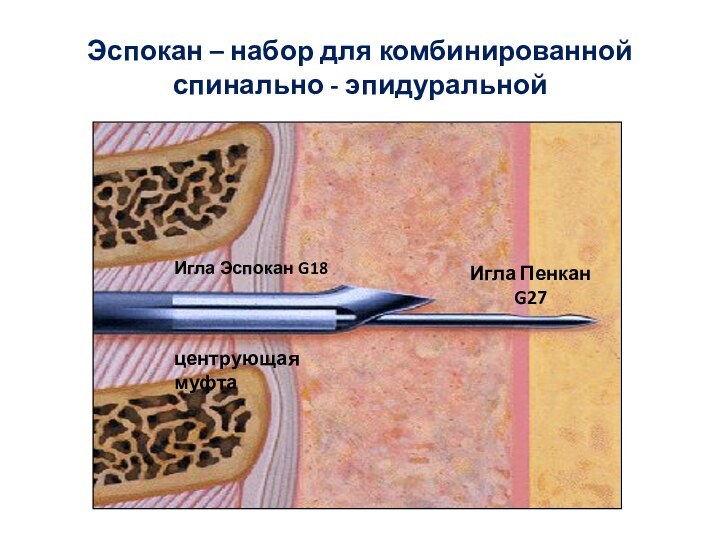
- 77. Эспокан – набор для комбинированной спинально - эпидуральнойИгла Эспокан G18Игла Пенкан G27центрующая муфта
- 78. Скачать презентацию
- 79. Похожие презентации


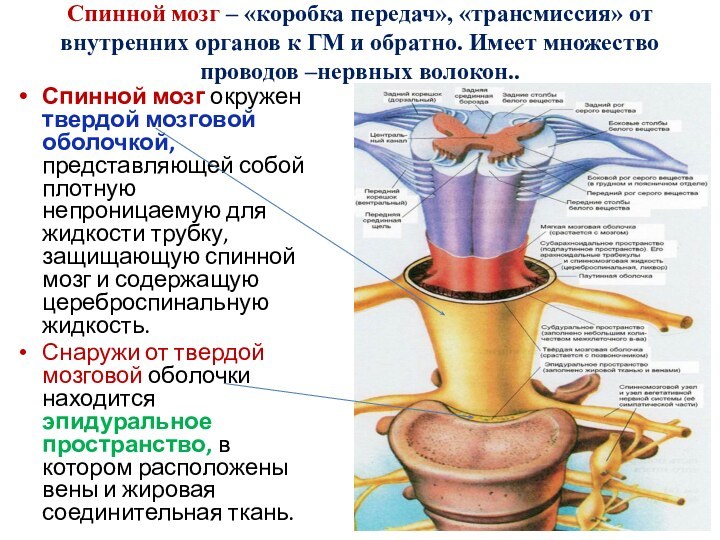



















































Слайд 3 Спинной мозг – «коробка передач», «трансмиссия» от внутренних
органов к ГМ и обратно. Имеет множество проводов –нервных
волокон..Спинной мозг окружен твердой мозговой оболочкой, представляющей собой плотную непроницаемую для жидкости трубку, защищающую спинной мозг и содержащую цереброспинальную жидкость.
Снаружи от твердой мозговой оболочки находится эпидуральное пространство, в котором расположены вены и жировая соединительная ткань.
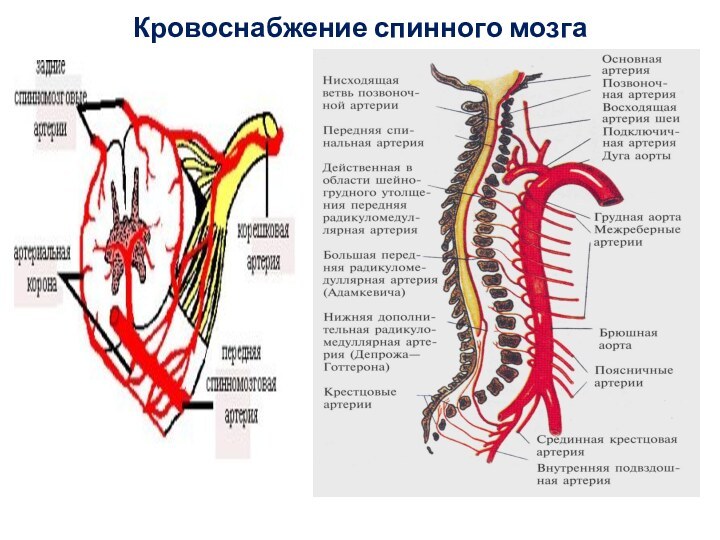
Слайд 6
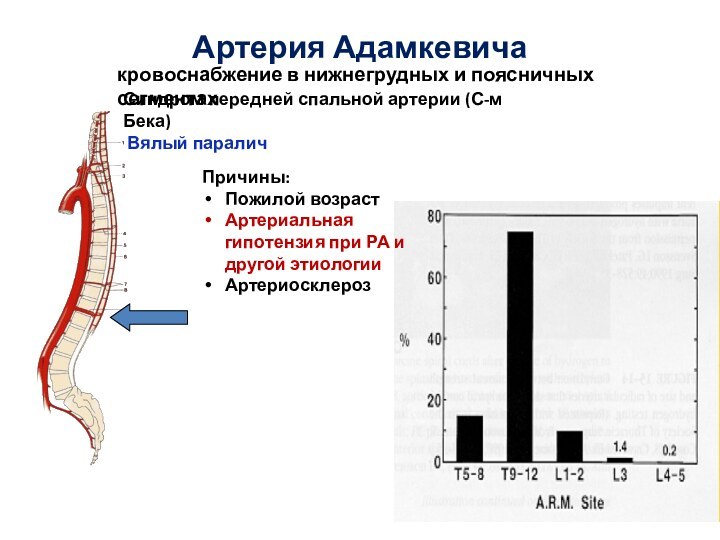
Артерия Адамкевича
Синдром передней спальной артерии (С-м Бека)
Вялый
паралич
Причины:
Пожилой возраст
Артериальная гипотензия при РА и другой этиологии
Артериосклероз
кровоснабжение в нижнегрудных и поясничных сегментах
Слайд 8
Физиологические эффекты РА
Физиологические эффекты центральной блокады обусловлены прерыванием
афферентной и эфферентной импульсации к вегетативным и соматическим структурам.
Соматические
структуры получают чувствительную (сенсорную) и двигательную (моторную) иннервацию, в то время как висцеральные (внутренние органы) структуры — вегетативную (симпатическую).
Слайд 9
1
2
3-гипоталамус-центр регуляции ВНС
афферентные
эфферентные
Волокна симпатических нервов- В-миелин.
Волокна двигательных нервов
- Аα толстые
Чувствительные нервы -афферентные –Аβ-тонкие миелин-боль, Аδ- температурная,
Аγ-глубокая чувст, С-тактильная безмиел.Кожный разрез
Болевой импульс
Изменение тонуса сосудов и др. симпатические и парасимпатические эф-ты
Мышечное сокращение
Слайд 10
Нервные волокна
Нервный корешок составляют волокна различных типов, поэтому
начало анестезии не будет одномоментным.
Минимальная концентрация местного анестетика
(Км), необходимая для прерывания нервного импульса, варьируется в зависимости от типа волокна, которые надо блокироватьСегменты, в которых получена блокада одних и не произошло блокирования других, называются зоной дифференциальной блокады.
Слайд 11
Соматическая блокада
Симпатическая блокада или (висцеральная блокада, то есть
блокада симпатической иннервации внутренних органов) → происходит потеря температурной
чувствительности на поверхности кожи (пациент не чувствует холодный шарик с водой)Сенсорная блокада – потеря болевой и тактильной чувствительности (пациент не чувствует укалывание иглой и прикосновения)
Слайд 12
Симпатическая блокада и кровообращение
Иннервация гладких мышц артерий и
вен
При блокаде на уровне Т5-L1 ↓тонус вен→↑емкость сосудистого русла
↓
венозный возврат→↓АДДля ↑АД→уменьшить емкость сосудистого русла→вазопрессоры (Мезатон)
Т1-Т4-Сердце → ЧСС
Брадикардия - Атропин
Блокада до уровня компенсируется вазоконстрикцией
Т8
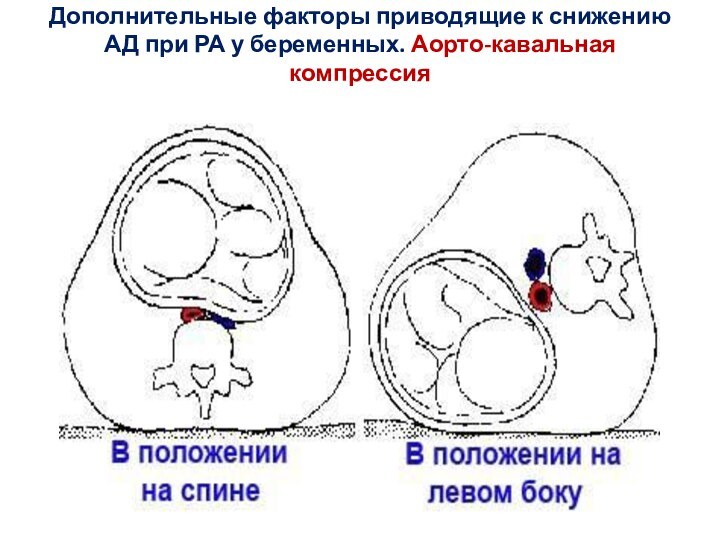
Слайд 13 Дополнительные факторы приводящие к снижению АД при РА
у беременных. Аорто-кавальная компрессия
Слайд 14
Лечение и профилактика гипотонии
Непосредственно перед выполнением блокады и
после этого на протяжении анестезии проводят инфузию жидкости-10-20 мл/кг
физ.р-раОпускание головного конца (или поднятие ножного) потенцирует действие инфузионных растворов, что способствует быстрому увеличению преднагрузки.
Адреномиметики прямого (Мезатон) или непрямого действия.
При глубокой артериальной гипотонии ведение Адреналина струйно 1мл на 400 мл физ. р-ра позволяет восстановить коронарную перфузию и предотвратить остановку сердца, обусловленную ишемией миокарда.
При глубокой блокаде ни один из методов лечения не сможет оказаться эффективным для лечения гипотонии и брадикардии
Слайд 15
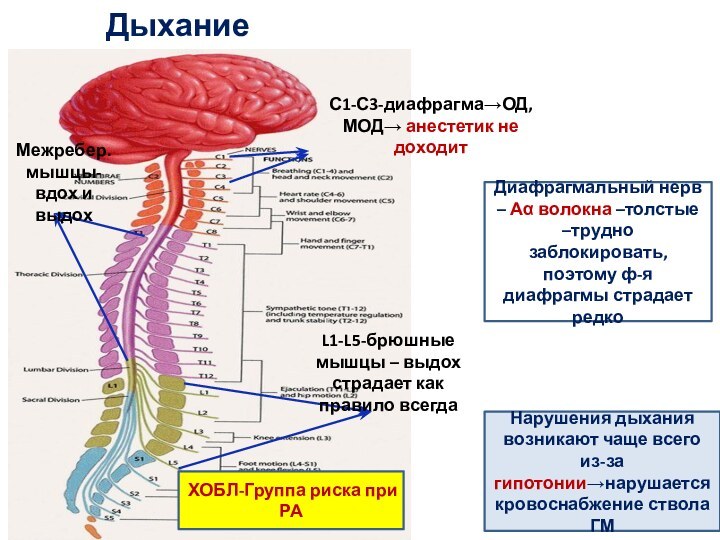
Дыхание
Межребер.
мышцы-вдох и выдох
С1-С3-диафрагма→ОД, МОД→ анестетик не доходит
L1-L5-брюшные
мышцы – выдох страдает как правило всегда
Диафрагмальный нерв
– Аα волокна –толстые –трудно заблокировать, поэтому ф-я диафрагмы страдает редкоНарушения дыхания возникают чаще всего из-за гипотонии→нарушается кровоснабжение ствола ГМ
ХОБЛ-Группа риска при РА
Слайд 16
Регионарная блокада у больных с заболеваниями легких
Регионарная анестезия
показана больным с сопутствующими заболеваниями легких при верхней границе
моторной блокады не выше уровня сегмента ТVII.более высокий уровень блокады (операции на органах верхнего этажа брюшной полости), изолированная регионарная анестезия не является методом выбора при сопутствующих заболеваниях легких.
В ближайшем периоде после операций на органах грудной полости и верхнего этажа брюшной полости показана РА анальгезия →продуктивное откашливание и глубокое дыхание → профилактика ателектазов.
Слайд 17
Желудочно-кишечный тракт
Импульсация по симпатическим нервам (T5-L1) угнетает перистальтику
кишечника, повышает тонус сфинктеров, что противоположно действию блуждающего нерва.
При
медикаментозной симпатэктомии доминирует тоническая активность блуждающего нерва, в результате чего активно сокращается кишечник и усиливается перистальтика.Опорожнение желудка не нарушается, а интраоперационное растяжение желудка и кишечника менее выражено, чем при общей анестезии.
Слайд 18
Печень
Печеночный кровоток находится в линейной зависимости от среднего
артериального давления.
Поскольку печень получает большую часть кислорода из
венозной крови, риск ишемии незначителен.Активность печеночных ферментов не изменяется, а риск повреждения печени не выше, чем при тех же операциях в условиях общей анестезии.
Слайд 19
Мочевыводящие пути
За исключением глубокой артериальной гипотонии, во время
центральной блокады почечный кровоток сохраняется на постоянном уровне благодаря
механизму ауторегуляции.Следовательно, образование мочи не нарушается. Блокада угнетает тонус мышц мочевого пузыря.
Острая задержка мочи — наиболее устойчивый эффект при блокаде на уровне SII-SIV, исчезающий позже всех прочих ее проявлений.
Слайд 20
Метаболизм и эндокринные органы
Боль и хирургическая агрессия вызывают
активацию симпатической нервной системы, что приводит к раз- личным
гормональным и метаболическим реакциям.Центральная блокада может временно (при одномоментном введении анестетика) или достаточно длительно (при катетеризации) влиять на эти реакции.
Ноцицептивная импульсация вызывает высвобождение катехоламинов из мозгового слоя надпочечников.
Повышение артериального давления может оказать неблагоприятное влияние на соотношение между доставкой и потреблением кислорода в миокарде.
Катехоламины стимулируют глюконеогенез в печени.
Эпидуральная анестезия блокирует реакцию симпатической системы, ослабляя подъем артериального давления, миокардиальный стресс и гипергликемию.
Слайд 23
Регионарная анестезия в акушерстве
РЕКОМЕНДАЦИИ
При проведении общей и регионарной
анестезии необходимо соблюдать:
технологию метода,
использовать разрешённые акушерстве препараты
максимально безопасный
и качественный расходный материал (иглы, катетеры)при любом варианте анестезиологического пособия в операционной необходимо приготовить аппаратуру и препараты для проведения общей анестезии.
Слайд 24
Показания к эпидуральной анестезии (ЭДА) в акушерстве
Абсолютные показания
Артериальная гипертензия любой этиологии (преэклампсия, гипертоническая болезнь, симптоматические артериальные
гипертензии).Роды у женщин с экстрагенитальными заболеваниями
высокая степень миопии, повышение внутричерепного давления).
Роды у женщин с антенатальной гибелью плода (в данном случае главным аспектом является психологическое состояние женщины).
Роды у женщин с текущим или перенесённым венозным тромбозом.
Юные роженицы (моложе 18 лет).
Слайд 25
Относительные показания к проведению эпидуральной аналгезии/анестезии в родах:
Непереносимые
болезненные ощущения роженицы во время схваток.
Аномалии родовой деятельности (акушер
должен учитывать эффекты эпидуральной аналгезии на второй период родов).Родоразрешение при помощи акушерских щипцов.
Преждевременные роды.
Плацентарная недостаточность.
Крупный плод.
Операция кесарева сечения.
Слайд 26
Показания для спинальной анестезии в акушерстве
Анестезия при операции
кесарева сечения.
Комбинированная спинально-эпидуральная анестезия в родах или при операции
кесарева сечения.Преимущества спинальной анестезии перед эпидуральной при операции кесарева сечения:
Более быстрое начало эффекта.
Более дешёвый метод (по сравнению с ЭДА).
Меньшая болезненность при выполнении.
Требуется меньшая доза местного анестетика, исключена его передозировка.
Более полный сенсорный и моторный блок.
Слайд 27
Противопоказания к регионарной анестезии в акушерстве
Нежелание пациента.
Недостаточная
компетентность врача в технике обезболивания, его проведения и лечения
возможных осложнений.Выраженная гиповолемия (геморрагический шок, дегидратация).
Нарушение свёртывания крови в сторону гипокоагуляции (↑АЧТВ более чем в 1,5 раза, МНО более 1,5) и тромбоцитопении — менее 100*109, приобретённые или врождённые коагулопатии.
Гнойное поражение места пункции.
Непереносимость местных анестетиков.
У больной с фиксированным сердечным выбросом (искусственный водитель ритма сердца, стеноз аортального клапана, коарктация аорты, выраженный стеноз митрального клапана).
Тяжёлая печёночная недостаточность.
Демиелинизирующие заболевания нервной системы и периферическая нейропатия.
Слайд 28
Техника выполнения эпидуральной анестезии
Последовательность выполнения:
Положение пациентки: сидя или
лёжа на боку с приведёнными ногами и выгнутой спиной.
Анестезия
места пункции: лидокаин 1%, 3–5 мл.Пункция эпидурального пространства:
иглу водят между остистыми отростками L2–L3 или L3–L4 в горизонтальном положении на боку или в положении сидя.
Могут использоваться любые варианты доступа – медиальный, парамедиальный или боковой.
Слайд 30
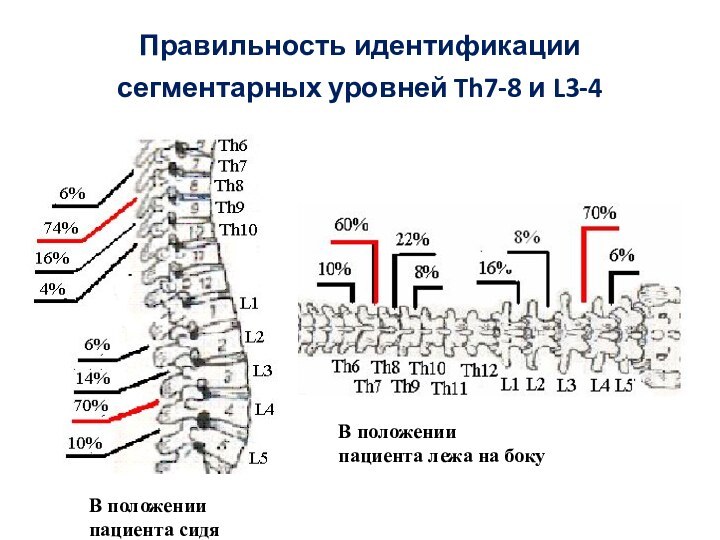
Правильность идентификации сегментарных уровней Th7-8 и L3-4
В
положении
пациента сидя
В положении
пациента лежа на боку
Слайд 31
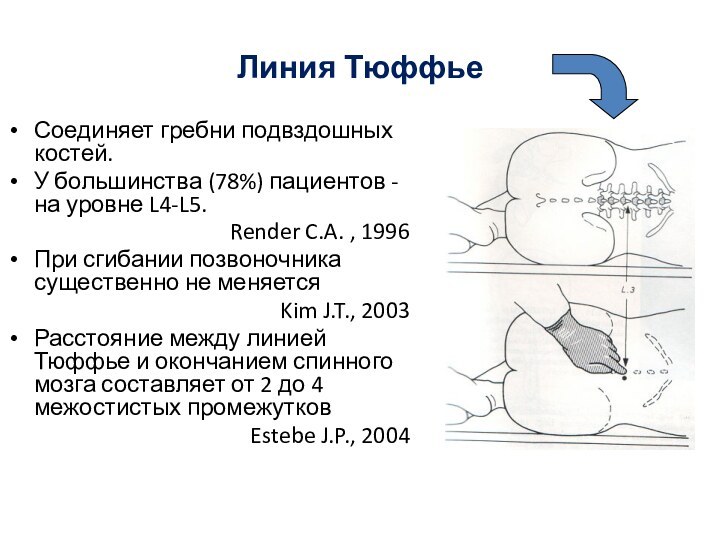
Линия Тюффье
Соединяет гребни подвздошных костей.
У большинства (78%) пациентов
- на уровне L4-L5.
Render C.A. , 1996
При
сгибании позвоночника существенно не меняется Kim J.T., 2003
Расстояние между линией Тюффье и окончанием спинного мозга составляет от 2 до 4 межостистых промежутков
Estebe J.P., 2004
Слайд 32
Связки позвоночника
Остистые отростки выступают по средней линии
спины и соединяются связками, которые обеспечивают стабильность по задней
поверхности позвоночника.надостистая связка, соединяет верхушки остистых отростков.
межостистая связка, расположена между остистыми позвонками.
Вентральнее межостистой связки расположена желтая связка, которая соединяет соседние 2 пластинки и прилежит непосредственно к твердой мозговой оболочке.
Слайд 33
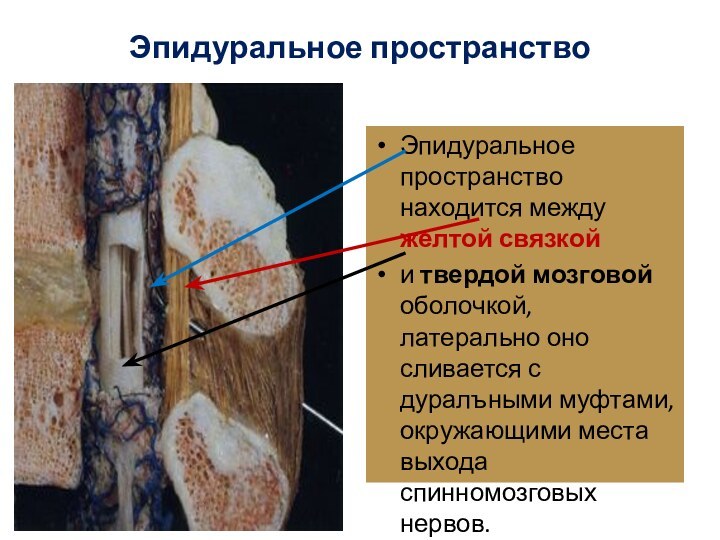
Эпидуральное пространство
Эпидуральное пространство находится между желтой связкой
и
твердой мозговой оболочкой, латерально оно сливается с дуралъными муфтами,
окружающими места выхода спинномозговых нервов.
Слайд 36
Зоны безопасности
Зона безопасности почти в 2 раза больше
при пункции в грудном отделе
Грудной отдел
Поясничный отдел
Слайд 37
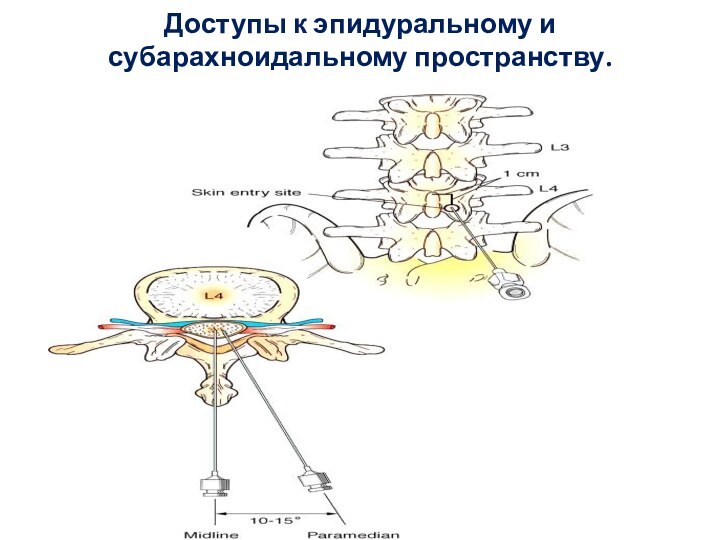
Техника выполнения пункции эпидурального пространства
Иглу с мандреном
продвигают вперед медленно и осторожно во избежание случайного прокола
твердой мозговой оболочки. Попадание просвета иглы в эпидуральное пространство идентифицируют по следующим признакам.-Ощущение «провала» иглы.
Утрата сопротивления — отсутствие сопротивления при введении жидкости шприцом через иглу, пузырёк воздуха в шприце не деформируется.
Отсутствие вытекания спинномозговой жидкости или крови.
Свободное прохождение катетера за пределы иглы.
После введения «тест-дозы» нет признаков спинномозговой анестезии. Введение «тест-дозы» местного анестетика обязательно!
После установки катетера обязательно проводят аспирационную пробу. После идентификации эпидурального пространства катетер проводят вверх на 3 см и крепят к коже на всём протяжении лейкопластырем.
При эпидуральной анестезии в родах пациентка должна избегать положения на спине во избежание проявлений аорто-кавальной компрессии.
Слайд 38
Механизм действия анестетика
У местных анестетиков разная продолжительность действия
При
ЭДА МА диффундирует в вещество центральной нервной системы.
Блокада
происходит только при определенной минимальной пороговой концентрации местного анестетика
Слайд 39
Факторы, влияющие на распространение анестетика
Плотность МА (зависит от
концентрации МА -%, чем выше концентрация, тем выше плотность
тем каудальнее будет распространяться МА)Для увеличения плотности МА иногда в раствор МА добавляют 5% глюкозу
давление и объем цереброспинальной жидкости,
положение тела больного,
температура раствора
типы волокон, которые блокировал анестетик
Слайд 41 Отношение величин плотности ЦСЖ к удельному весу местных
анестетиков
Плотность ЦСЖ
Плотность МА
гипербаричные растворы < 1,0- распространяются каудально
изобаричные растворы = 1,0 остаются в месте инъекции
гипобаричные растворы > 1,0-распрострянются вверх краниально
Раствор МА с одинаковой концентрацией можно сделать изо-, гипо- и гипербаричным путем добавления различных растворов
= Баричность местного анестетика
Слайд 42
Гипербарические растворы будут иметь тенденцию распространяться каудально у
пациентов в положении сидя и краниально в положении Тренделенбурга
(вниз головой)Распространение гипобаричных растворов
Слайд 43
Местные анестетики - 3 анестетика для акушерства
Ропивакаин
(наропин) - Амидный МА.
Меньшее влияние на ССС чем
бупивакаинПодавляет проведение не только болевых импульсов, но и импульсов другой модальности.
При попадании в кровь угнетает ЦНС и миокард (снижает возбудимость и автоматизм, ухудшает проводимость).
Продолжительность действия зависит от пути введения и дозы препарата.
рКа ропивакаина равно 8,1- высокоионизированный –плохо проникает через плаценту.
Противопоказания: индивидуальная непереносимость амидных местных анестетиков.
В настоящее время именно наропин считают препаратом выбора при проведении ЭДА для обезболивания родов ввиду меньшего моторного блока при сохранении высокой анальгетической активности.
Слайд 45
Бупивакаин
показатель рКa — 8.1,
показатель липофильности выше, чем
у лидокаина-легко проникает в плаценту.
Быстро абсорбируется в плазму
крови особенно при блокаде грудных сегментов У детей быстрая абсорбция и высокая концентрация препарата в плазме (1–1,5 мг/л, вводимая доза 3 мг/кг) наблюдается при каудальной блокаде.
период полувыведения — 2,7 ч,
показатель связываемости с белками (в основном с альфа-1-гликопротеином-стрессовыйбелок) составляет 96%, поэтому общая концентрация препарата в плазме, превышая токсическую (2,3–3 мг/л), хорошо переносится.
Слайд 48
Лидокаин. Противопоказания.
AV блокада II и III степени;
СССУ;
тяжёлые формы хронической сердечной недостаточности;
выраженная
артериальная гипотензия;выраженные нарушения функции печени;
брадикардия;
кардиогенный шок;
ретробульбарное введение больным с глаукомой;
указания в анамнезе на эпилептиформные судороги, связанные с введением лидокаина;
повышенная чувствительность к лидокаину.
Для усиления анальгетического эффекта и уменьшения дозы местного анестетика в эпидуральное пространство вводят наркотические анальгетики (в России разрешено применение морфина и промедола).
Слайд 49
Схемы эпидуральной анестезии при операции кесарева сечения:
1. Ропивакаин
0,75% — 15–20 мл.
2. Бупивакаин 0,5% — 15–20 мл.
Для
усиления и пролонгирования эффекта — фентанил 50–100 мкг + седация внутривенно тиопентал натрия 50–100 мг, пропофол 30–50 мг. Катетер из эпидурального пространства удаляют после активизации пациентки.
Слайд 51
Техника выполнения спинальной анестезии
Последовательность выполнения
Установка катетера в
периферической вене и проведение инфузии:
первый вариант — преинфузия: кристаллоиды
1000 мл второй вариант — инфузия после выполнения регионарной анестезии: кристаллоиды 1000 мл
В любом случае проведение инфузии не должно задерживать выполнение операции (рекомендации ASA, 2007).
Проведение инфузии не полностью предупреждает развитие артериальной гипотензии (аортокавальная компрессия).
Слайд 52
Техника выполнения спинальной анестезии
Подключить полифункциональный монитор.
Премедикация: холиноблокатор
(атропин, метацин), антигистаминный препарат (димедрол).
Положение пациентки — сидя
со спущенными ногами или лёжа на боку и выгнутой спиной.
Слайд 53
Техника выполнения спинальной анестезии
Обработка места пункции (от копчика
до нижнего угла лопаток).
Выполнение пункции субарахноидального пространства через введённый
предварительно интродюсер на уровне LII–LIII. Должны использоваться только иглы размера 25–27–29 G и желательно «карандашной» заточки (Рencil-point).Попадание иглы в субарахноидальное пространство определяется по появлению спинномозговой жидкости в прозрачной канюле иглы.
Слайд 55
Техника выполнения спинальной анестезии
На место пункции субарахноидального пространства
наложить стерильную салфетку.
Уложить пациентку на спину с небольшим
(150) наклоном влево (подложить валик или наклонить операционный стол) для уменьшения степени аортокавальной компрессии.Для седации пациентки во время операции можно использовать такие внутривенные анестетики, как типопентал натрия 1–3 мг/кг и пропофол — 1–3 мг/кг.
Профол также обладает противорвотным эффектом,что особенно важно при развитии тошноты и рвоты во время спинальной анестезии.
Слайд 56
ОСЛОЖНЕНИЯ РЕГИОНАРНОЙ АНЕСТЕЗИИ
Артериальная гипотония
Постпункционные головные боли
Боль
в спине
Высокий и тотальный спинальный блок (1:500, 1:2000)
Неврологические
транзиторные осложнения (1:3200-1:13000)Задержка мочеиспускания
Эпидуральная гематома (1:24000)
Повреждение нервов и спинного мозга
Эпидурит, арахноидит, менингит (1:40000)
Внутривенное введение местного анестетика (1:11000)
Аллергические реакции на местные анестетики
Слайд 57
Артериальная гипотония при спинальной анестезии:
Последствия:
Тошнота, рвота
Гипоксия плода
Метаболический ацидоз у плода
Неврологические осложнения у новорождённого
Слайд 58
Преимущества РА при кесаревом сечении
Снижение материнской смертности,
Лучший контроль
гемодинамики,
Сохранение сознания матери,
Ранний контакт с новорожденным,
Более высокая оценка по
шкале Апгар,Меньше показаний для проведения ИТ новорожденного,
Послеоперационная аналгезия.
Слайд 59
ПРЕИМУЩЕСТВА СА ПЕРЕД ЭА ПРИ КЕСАРЕВОМ СЕЧЕНИИ
Более
быстрое начало эффекта.
Более дешевый метод .
Менее
болезненная при исполнении.Более низкая доза местных анестетиков.
Более полный блок.
Простота выполнения.
Слайд 60
Схемы спинальной анестезии при операции кесарева сечения:
1. Маркаин
Спинал (Бупивакаин) 10–12,5 мг интратекально.
2. Маркаин Спинал (Бупивакаин) 10–12,5
мг интратекально + седация внутривенно тиопентал натрия 50–100 мг, пропофол 50–100 мг.
Слайд 61
Схемы спинальной анестезии при операции кесарева сечения
Лидокаин
70-80 мг интратекально + седация внутривенно тиопентал натрия 50-100
мг, пропофол 50-100 мг.Маркаин Спинал 12,5-15 мг интратекально с седацией или без.
Маркаин Спинал 12,5-15 мг + фентанил 10-15 мкг интратекально с седацией или без.
Ропивакаин 15-17 мг с седацией или без неё
Cohen Y., Rudick V., 2002,
Chung C.J., Yun S.H., Hwang G.B.,2002,
Whiteside J.B., Burke D., 2003)
Слайд 62 Длительность сенсорного блока при применении ропивакаина при СА
кесарева сечения
Knaw KS, Kee WD, Wong EL, Liu
JY, Chung R., 2001 Слайд 63 Разовая доза препаратов при проведении эпидуральной анестезии при
кесаревом сечении:
Лидокаин 2% - 10 мл
Бупивакаин 0,5%
– 15-20 мл Ропивакаин 0,75% – 15-20 мл
Для усиления и пролонгирования эффекта – фентанил 50-100 мкг + седация внутривенно тиопентал натрия 50-100 мг, пропофол 50-100 мг.
Bachmann-Mennenga B, Veit G, Biscoping J, 2005
Sanders RD, Mallory S, Lucas DN 2004
Слайд 65 Эпидуральная аналгезия (ЭА) в родах — epidural analgesia
in labour.
Для выполнения используют:
ропивакаин 0,1% — до 10
мг ибупивакаин 0,25–0,125% — 10–12 мг.
Для усиления и пролонгирования эффекта к местному анестетику добавляется наркотический аналгетик (фентанил 25–100 мкг, морфин 5–10 мг, альфентанил 50 мкг/мл, суфентанил 20 мкг, петидин 25 мг).
Добавление наркотического аналгетика к местному анестетику в 70% может сопровождаться кожным зудом.
Кратность введения часто не превышает 2–3, а общая продолжительность ЭА — 3–3,5 ч.
Степень раскрытия шейки матки на момент выполнения ЭА не имеет принципиального значения для исхода родов
Слайд 66 Разовая доза препаратов при проведении эпидуральной анестезии в
родах:
Лидокаин 1-2% - 60-80 мг
Бупивакаин 0,25%-0,125%– 7-10 мг
Ропивакаин 0,2%-0,065% –7-10 мг
Для усиления и пролонгирования эффекта – фентанил 50-100 мкг
Stienstra R. 2001.
Fornet Ruiz I, Palacio Abizanda FJ, Gilsanz F. 2002
Halpern SH, Walsh V. 2003
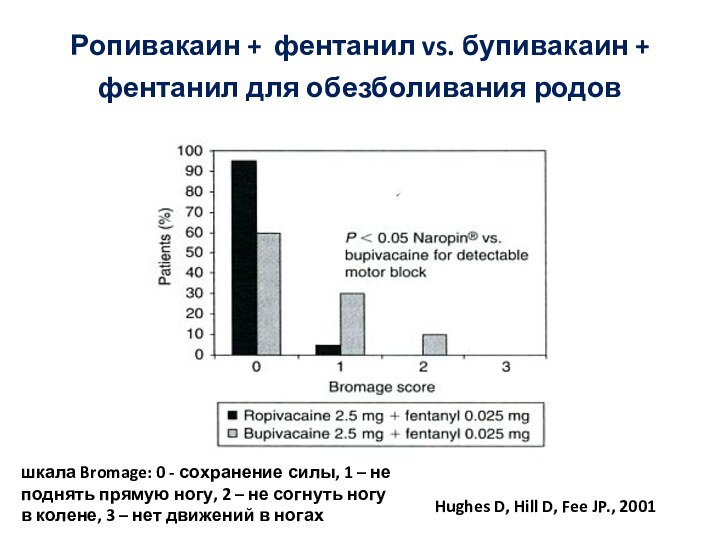
Слайд 67 Ропивакаин + фентанил vs. бупивакаин + фентанил для
обезболивания родов
Hughes D, Hill D, Fee JP., 2001
шкала Bromage: 0 - сохранение силы, 1 – не поднять прямую ногу, 2 – не согнуть ногу в колене, 3 – нет движений в ногах
Слайд 68
Уменьшение степени моторного блока:
Использование меньшей концентрации местного анестетика
с обязательным добавлением наркотического аналгетика. Принцип «ходячей анестезии»
(DeBalli P.,2003, Teoh W.H., 2003, Obara M., 2003). Применение КСЭА в родах с интратекальным введением 2,0-2,5 мг бупивакаина и фентанила 10-25 мкг(
(Rawal N., 2003, Lee J.S.,2004, Lim Y., Ocampo C.E.,2004)
Постоянная инфузия бупивакаина или ропивакаина 0,25% со скоростью 6-10 мл/ч
Использование ропивакаина
Atienzar MC, Palanca JM, Borras R, 2004, Capogna G., 2002
Слайд 69 Безопасность регионарной анестезии в родах для женщины и
плода
Складывается из следующих факторов:
Компетентность анестезиолога-реаниматолога в особенностях проведения регионарной
анестезии в родах.Компетентность акушера-гинеколога в особенностях течения родов в условиях эпидуральной анестезии.
Современное техническое оснащение (иглы, катетеры, дозаторы, мониторы).
Современные местные анестетики (бупивакаин, наропин).
Мониторинг состояния женщины и плода.
Слайд 70 Постоянное введение местного анестетика в эпидуральное пространство —
continuous epidural infusion (CEI).
Используют :
ропивакаин 0,2% и
бупивакаин 0,125%
в сочетании с наркотическим аналгетиком (фентанил 2 мкг/мл, альфентанил 20 мкг/кг, суфентанил 0,75 мкг/мл) в виде непрерывной инфузии со скоростью 7–9 мл/ч. Это позволяет уменьшить количество местного анестетика и степень моторного блока по сравнению с болюсным введением
Слайд 71
Контролируемая пациентом ЭА — patient-controlled epidural analgesia (PCEA).
Эта
технология также позволяет сократить количество местного анестетика и степень
моторного блока по сравнению с болюсным введением.
Слайд 72
Спинально-эпидуральная аналгезия — combined spinal-epidural (CSE) anesthesia.
В субарахноидальное
пространство вводится 2–3 мг бупивакаина изолированно или в комбинации
с наркотическим аналгетиком (фентанил 10–25 мкг, суфентанил 7,5 мкг)а в дальнейшем через 15 минут продолжается эпидуральное введение препаратов.
позволяет очень быстро достичь обезболивающего эффекта.
позволяет выполнить анестезию только в области оперативного вмешательства
минимальная симпатическая блокада
меньшее количество эпизодов артериальной гипотензии.
Длительная спинальная аналгезия — continuous spinal analgesia.
Достаточно сложная методика, не имеющая преимуществ перед ЭА для обезболивания родов.
Слайд 73
Спинально-эпидуральная анестезия в родах
Спинальный компонент фентанил 50 мкг
0,5-1,0 мл 0,25% бупивакаина
Длительность - около 2 ч.
Морфин - не желателен (медленное начало, частые тошнота, рвота, возможностью отсроченного угнетения дыхания.
Эпидуральный компонент
(BEF-раствор)
- Бупикакаин 0,5% 16 мл
- Фентанил 250 мкг
- Адреналин 0.2 мл
- NaCL 0,9% 100 мл
Начальная скорость - 10 мл/ч,
При необходимости увеличение по 2 мл/ч (макс. - 14 мл/ч.)
Умеренный болевой синдром – болюс 5-10 мл раствора,
выраженный болевой синдром – болюс 5,0 мл 0,125% бупивакаина с 50 мкг фентанила.
Недостаточное обезболивание после 2 введений указывает на неправильное расположение катетера.
Слайд 74
1982 г. - первое сообщение об одноуровневой КСЭА
методом «игла через иглу». Техника является «…простой, надежной и
относительно быстрой для исполнения».Coates M.B., 1982,
Mumtaz M.H., et al., 1982.
Комбинированная спинально-эпидуральная анестезия
Слайд 75 В 1986 году R.L. Huber предложил эпидуральную иглу
со специальным отверстием («back eye»).
(Huber R.L., 1986).Игла использована для КСЭА у 500 пациентов
(Hanaoka K., 1986).
Комбинированная спинально-эпидуральная анестезия