Слайд 2
Определение понятия
Инфекционные заболевания,
вызванные возбудителями,
которые
проникли к ребенку
от матери либо до родов, либо
в процессе рождения.
Слайд 3
Спектр возбудителей, способных привести к внутриутробному инфицированию плода,
весьма широк. Выделена группа инфекций, распространенных в популяции и
имеющих сходные клинические проявления и вызывающих у плода стойкие структурные дефекты различных систем и органов. Эта группа была объединена и обозначена аббревиатурой "ТОRСН", где Т - toxoplasmosis (токсоплазмоз), О - other (другие инфекции, среди которых абсолютные - сифилис, хламидиоз, энтеровирусы, гепатит А, В, гонорея, листериоз; вероятные - корь, паротит и гипотетические - грипп А, папилломавирусная инфекция), R - rubeola (краснуха), С - cytomegalia (ЦМВ), Н - herpes (герпес-вирусная инфекция).
Слайд 4
пути внутриутробного инфицирования
Восходящий
Гематогенный
Нисходящий
Контактный
интранатальный
трансмуральный).
Слайд 5
В 89% случаях инфекция реализуется путем восходящего распространения

наружной урогенитальной инфекции (бактериальной и вирусной), что может произойти
при любых видах инициирующих агентов. Показана зависимость этого процесса от состояния местного иммунитета и анатомо-физиологических свойств шейки матки.
Предрасполагающими факторами развития внутриутробного инфицирования восходящим путем при наличии наружной урогенитальной инфекции являются :
-срок беременности (гравидарная стадия),
-изменение барьерных свойств плодовых оболочек,
нарушение анатомо-физиологических свойств шейки матки,
частичный разрыв плодных оболочек,
длительный безводный промежуток,
проведение инструментальных методов диагностики.
Гематогенный путь инфицирования характерен в основном для вирусных заболеваний, а также нередко отмечается при латентном носительстве токсоплазм.
Нисходящий путь возможен у женщин с очагами хронического воспаления в яичниках и маточных трубах. Контактное инфицирование плода нередко развивается в ходе родов при непосредственном контакте с инфицированными тканями родового канала или трансдецидуально, при имеющейся инфекционной патологии матки.
Слайд 6
В антенатальном периоде инфекция может
передаваться трансплацентарным путем: 1) в результате проникновения возбудителя из
материнской крови в кровь плода при отсутствии воспалительных очагов в плаценте; 2) при попадании возбудителя в материнскую часть плаценты и формировании в ней воспалительного очага с последующим проникновением инфекционного агента в кровь плода; 3) при поражении хориона и развитии воспалительного процесса в фетальной части плаценты, оболочках и инфицировании амниотической жидкости (рис. 1). Второй путь заражения плода — восходящая инфекция из влагалища и шейки матки через поврежденный или неповрежденный плодный пузырь.
Рис. 1. Пути распространения внутриутробной инфекции (схема)
Слайд 7
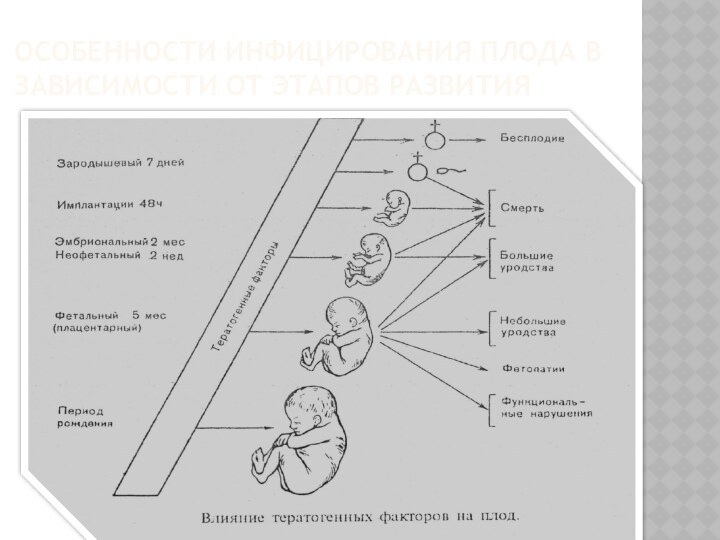
Особенности инфицирования плода в зависимости от этапов развития
Слайд 8
Выделяют этапы развития беременности:
-эмбриональный,
-фетальный и
-антенатальный
В
эмбриональный этап беременности (I триместр) возникновение любого инфекционного процесса
в организме матери является серьезной угрозой. В связи с незавершенным формированием маточно-плацентарного барьера эта угроза может реализоваться путем восходящего или гематогенного инфицирования плодного пузыря, что ведет к тяжелым воспалительным осложнениям и раннему выкидышу, или лежит в основе дальнейшей патологии беременности, обусловленной различными эмбриопатиями и пороками развития плода. При этом в первом случае в качестве этиологического фактора обычно выступает различная бактериальная инфекция, а во втором - вирусные агенты. Существование в ранние сроки беременности в формирующейся плаценте выраженного слоя цитотрофобласта препятствует проникновению к плоду некоторых возбудителей, в частности спирохет.
Слайд 9
Во II (фетальном) триместре беременности основные проявления внутриутробной

инфекции включают в себя со стороны последа признаки воспалительной
патологии в плодных оболочках и тканях плаценты; со стороны плода признаки аспирационной бронхопневмонии или генерализованного инфекционного процесса, различные виды фетопатий, а также задержку внутриутробного развития плода. Отмеченная патология может завершиться поздним самопроизвольным выкидышем или же служит причиной развития истмико-цервикальной или плацентарной недостаточности.
В III триместре беременности сохраняется высокая опасность трансплацентарного распространения многих бактериальных и особенно вирусных агентов, что обусловлено инволюционными изменениями и повышением проницаемости фетоплацентарного барьера. Отмеченная опасность многократно возрастает, если инфекционная патология плаценты берет начало в более ранние сроки беременности.
Таким образом, своевременное выявление и направленное лечение инфекционной патологии половых путей, может служить одним из путей снижения частоты неблагоприятных перинатальных исходов в результате внутриутробной инфекции.
Слайд 10
факторы риска развития внутриутробного инфицирования
●Обострение хронической инфекции, имеющейся
у беременной (хронические заболевания органов дыхания, пищеварения, кариес, тонзиллит).
●Урогенитальные инфекции (пиелонефрит, бактериурия, кольпит, эндоцервицит, ИППП). Дисбактериоз кишечника и бактериальный вагиноз.
●Осложнения беременности: анемия, гестоз, истмико-цервикальная недостаточность, обострение хронических заболеваний и ОРВИ, перенесенные во второй половине беременности.
●ОРВИ в родах, дородовое излитие околоплодных вод, патология родовой деятельности, применение акушерских пособий.
Слайд 11
патогенез внутриутробного инфицирования
В патогенезе внутриутробного инфицирования выделяют"материнскую",
"последовую" и "плодную" стадии развития.
Стадийность определяется не только
этапами распространения патологического процесса из урогенитальной системы матери к тканям плода, но и очередностью включения в процесс защитно-приспособительных систем.
"Материнская" стадия отражает начальный этап инфекционной агрессии, формально ограниченной пределами наружных отделов урогенитальной системы беременной женщины. Характерной особенностью "материнской" стадии является нередко латентное течение урогенитальных инфекций, которое в определенной мере зависит от эффективности местных иммуноклеточных реакций в репродуктивной системе беременных, в первую очередь в шейке матки.
Слайд 12
"Последовая" стадия служит продолжением прогрессирующего воспалительного процесса в
мочеполовой системе беременной или возникает при общих инфекционных заболеваниях,
сопровождающихся вирусемией или бактериемией. Послед обладает высокой антибактериальной устойчивостью в связи с накоплением в амниотической жидкости и плодных оболочках лизоцима, трансферрина, β-лизина, опсонинов, пероксидазы, IgG и наличием клеточных защитных факторов, таких как лейкоциты и макрофаги. При восходящем инфицировании значение имеет состояние фильтрационных свойств плодных оболочек, а также те лейкотропные вещества, которые по мере размножения бактерий накапливаются в околоплодной жидкости и выступают в качестве первичных медиаторов воспалительной реакции. Эпителий амниона способен адсорбировать на своей поверхности бактерии, в том числе хламидии.
Слайд 13
В тканях амниотической оболочки находятся подвижные клетки Кащенко-Гофбауэра,
обладающие функциями макрофагов. Эти клетки появляются впервые в конце
4-й недели гестации и к 9-10-й неделе приобретают выраженную макрофагальную активность. Антимикробная активность околоплодных вод в отношении многих видов условно-патогенных микроорганизмов выражена слабо и может задерживать их рост в течение нескольких часов (от 3 до 12 ч), но не подавлять. Плодовые оболочки, особенно при максимальном их растяжении в конце беременности, проницаемы для многих условно-патогенных микроорганизмов, поэтому заражение плода может происходить и при целом плодном пузыре.
Слайд 14
Возбудитель беспрепятственно проникает в околоплодные воды, где происходит
его интенсивное размножение и накопление. Ответная реакция на инфицирование
околоплодных вод отсрочена по времени и возникает со стороны материнского организма после накопления в околоплодных водах определенного количества микробных токсинов и метаболитов. "Плодная" стадия означает распространение инфекционного агента на органы плода, что свидетельствует о несостоятельности не только маточно-плацентарного, но и плацентарно-плодового антимикробного барьера. Неполнота воспалительной реакции в раннем онтогенезе определяется несовершенством функциональной системы "мать-плацента-зародыш (эмбрион, плод)".
Слайд 15
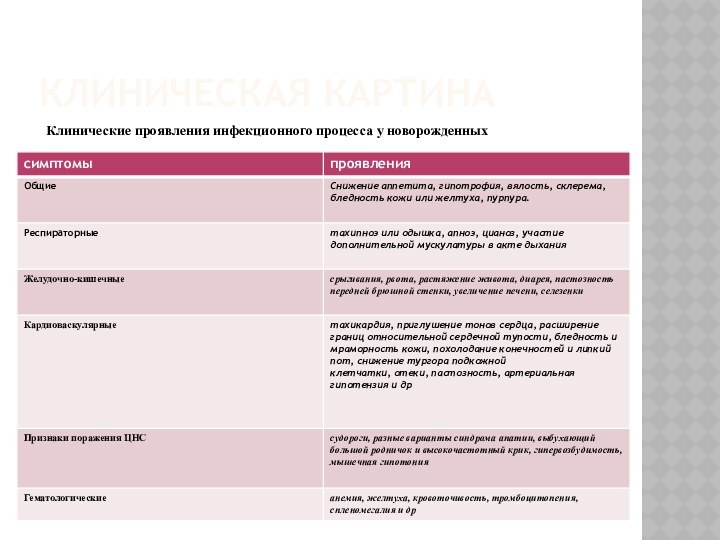
Клиническая картина
Клинические проявления инфекционного процесса у новорожденных
Слайд 16
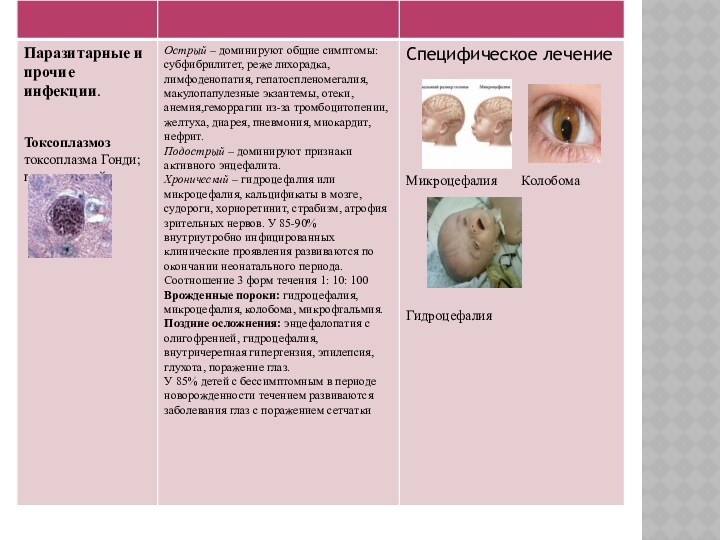
Типичная клиника отдельных ВУИ
.