Слайд 2
ХИРУРГИЧЕСКАЯ АНАТОМИЯ ПРЯМОЙ КИШКИ
Прямая кишка,(rectum), является конечным отделом

толстой кишки. Верхняя граница ее соответствует примерно II—III крестцовым позвонкам. Форма прямой кишки находится
в зависимости от степени ее наполнения. Различают ампулярную форму, когда ампула хорошо выражена, и цилиндрическую — если ампула не выражена. В прямой кишке выделяют ампулярную часть, (ampulla recti), и анальный канал, (canalis analis). Ампулярная часть кишки наиболее расширена и занимает примерно две трети всей длины ее. Вверху она переходит в сигмовидную кишку, а внизу — в анальный канал, заканчивающийся заднепроходным отверстием (anus).
Длина прямой кишки колеблется в пределах 12 -18 см, причем ампулярная часть ее составляет 8 - 10 см, а анальный канал — 4 - 6 см.
Верхний отдел прямой кишки частично смещен во фронтальной плоскости и располагается несколько слева от срединной линии, что обусловлено левосторонним положением сигмовидной кишки.
Также прямая кишка изогнута в сагиттальной плоскости. Верхний отдел ее образует крестцовую дугу, flexura sacralis, соответствующую изгибу крестца и копчика. Нижний отдел кишки, перегибаясь через вершину копчика, образует промежностную дугу, flexura perinealis, выпуклостью обращенную кпереди. Наиболее выступающая кпереди часть дуги соответствует уровню предстательной железы и удалена от заднепроходного отверстия примерно на 6 - 7 см.
Слайд 3
Прямая кишка состоит из двух частей: тазовой и

промежностной; первая располагается над тазовым дном (диафрагмой), в полости
малого таза, и в свою очередь подразделяется на более узкий надампулярный отдел и широкую ампулу прямой кишки, ampulla recti; вторая часть залегает под тазовой диафрагмой в области промежности и представляет заднепроходный (анальный) канал, canalis analis. Длина тазовой части колеблется в пределах от 10 до 14 см, промежностной - около 4 см.
Отношение к брюшине. Линия перехода брюшины на прямую кишку спереди располагается в поперечном направлении, а с боков идет косо кзади и кверху в направлении мыса. У мужчин брюшина, переходя с мочевого пузыря на прямую кишку, покрывает верхушки семенных пузырьков и образует прямокишечнопузырное пространство, excavatio rectovesicalis, соответствующее примерно уровню IV—V крестцовых позвонков. Наиболее глубокая часть прямокишечно-пузырного пространства находится на расстоянии 6 - 8 см от заднепроходного отверстия. С боков прямокишечно-пузырное пространство ограничено одноименными складками брюшины, идущими в переднезаднем направлении от мочевого пузыря к прямой кишке.
У женщин брюшина, покрывая заднюю поверхность матки, а также частично заднюю поверхность влагалища, переходит на переднюю стенку прямой кишки и образует прямокишечно-маточное пространство, excavatio rectouterina. С боков это пространство ограничено двумя брюшинными складками, plicae rectouterinae, идущими от боковой и задней стенок матки к боковой стенке ампулы прямой кишки. Наиболее глубокая часть прямокишечно-маточного пространства располагается на расстоянии 5 - 6 см от заднепроходного отверстия и, следовательно, доступна для исследования через влагалище и прямую кишку.
Слайд 4
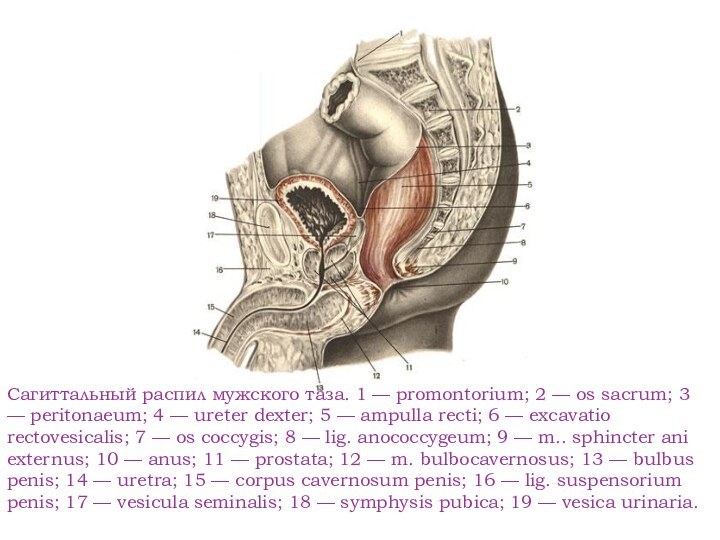
Сагиттальный распил мужского таза. 1 — promontorium; 2
— os sacrum; 3 — peritonaeum; 4 — ureter
dexter; 5 — ampulla recti; 6 — excavatio rectovesicalis; 7 — os coccygis; 8 — lig. anococcygeum; 9 — m.. sphincter ani externus; 10 — anus; 11 — prostata; 12 — m. bulbocavernosus; 13 — bulbus penis; 14 — uretra; 15 — corpus cavernosum penis; 16 — lig. suspensorium penis; 17 — vesicula seminalis; 18 — symphysis pubica; 19 — vesica urinaria.
Слайд 5
Кровоснабжение прямой кишки.
Кровоснабжение прямой кишки и анальных
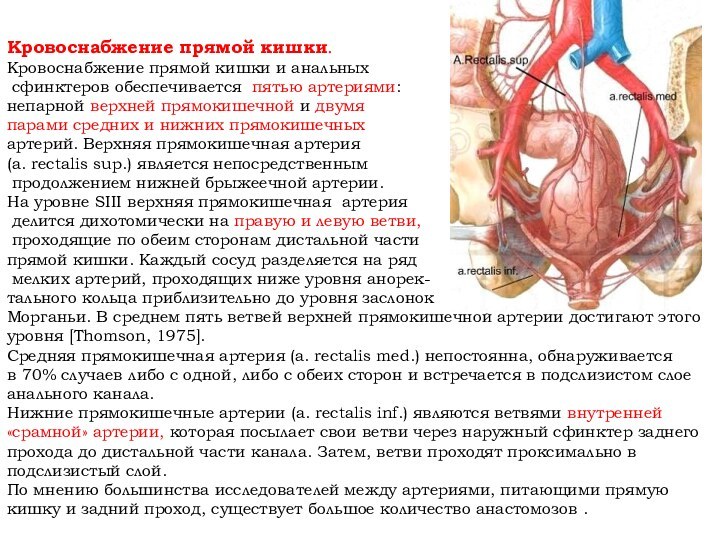
сфинктеров обеспечивается пятью артериями:
непарной верхней прямокишечной и двумя
парами средних и нижних прямокишечных
артерий. Верхняя прямокишечная артерия
(a. rectalis sup.) является непосредственным
продолжением нижней брыжеечной артерии.
На уровне SIII верхняя прямокишечная артерия
делится дихотомически на правую и левую ветви,
проходящие по обеим сторонам дистальной части
прямой кишки. Каждый сосуд разделяется на ряд
мелких артерий, проходящих ниже уровня анорек-
тального кольца приблизительно до уровня заслонок
Морганьи. В среднем пять ветвей верхней прямокишечной артерии достигают этого уровня [Thomson, 1975].
Средняя прямокишечная артерия (a. rectalis med.) непостоянна, обнаруживается в 70% случаев либо с одной, либо с обеих сторон и встречается в подслизистом слое анального канала.
Нижние прямокишечные артерии (a. rectalis inf.) являются ветвями внутренней «срамной» артерии, которая посылает свои ветви через наружный сфинктер заднего прохода до дистальной части канала. Затем, ветви проходят проксимально в подслизистый слой.
По мнению большинства исследователей между артериями, питающими прямую кишку и задний проход, существует большое количество анастомозов .
Слайд 6
Венозный отток из прямой кишки и заднепроходного канала

осуществляется через вены, проходящие параллельно главному артериальному кровоснабжению. Thomson
(1975) показал очевидность свободного соединения между главными венами, дренирующими заднепроходный канал. Отток венозной крови от прямой кишки осуществляется по прямокишечным венам. Верхняя прямокишечная вена впадает в нижнюю брыжеечную вену, которая относится к системе воротной вены. Средняя и нижняя прямокишечная вены впадает в систему нижней полой вены. Таким образом, в стенках прямой кишки соединяются ветви двух венозных систем (портальной и кавальной).
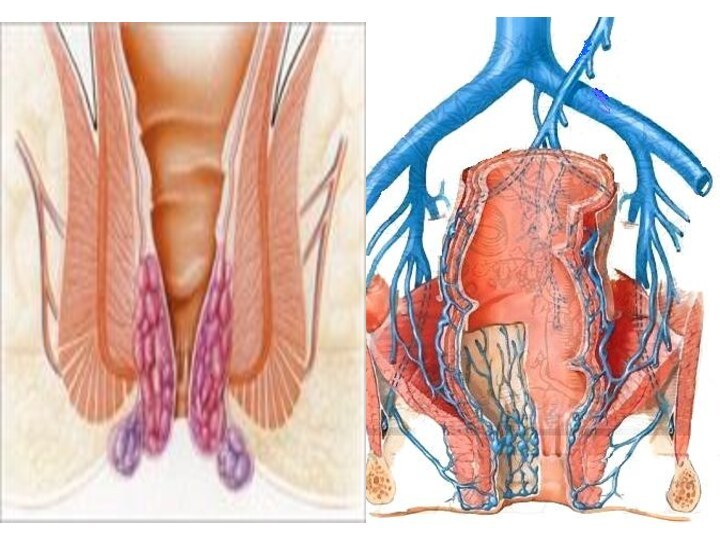
Геморроидальное сплетение - является врожденным венозным сплетением, заложенным в процессе эмбриогенеза и расположенным в верхней части заднего прохода. Геморроидальные сплетения можно видеть при аноскопии как подслизистые подушки. Впервые описание кавернозной сосудистой ткани дал F.C. Stelzner (1962). Он обнаружил наличие кавернозной сосудистой ткани, расположенной в переходном отделе прямой кишки сразу перед аноректальной линией, которая является источником формирования внутренних геморроидальных узлов. Особенностью строения кавернозных вен является наличие в их стенках мелких артерий, не распадающихся на капиляры, а непосредственно открывающихся в просвет этих вен. Thomson (1975) показал, что сосудистая ткань, которую он назвал «сосудистыми подушками» (vascular cushions), сконцентрирована на уровне 3-4, 7 и 11 часов (по условному циферблату) в канале вровень или выше анальных заслонок. Эти подушки находятся в подслизистом слое и включают расширенные кровеносные сосуды (в основном, вены), гладкие мышцы и соединительную ткань.
«Воспоминания кружатся, как комариный рой,
А
мне смешно до ужасов, мой ужас – геморрой»
Владимир Высоцкий
Слайд 9
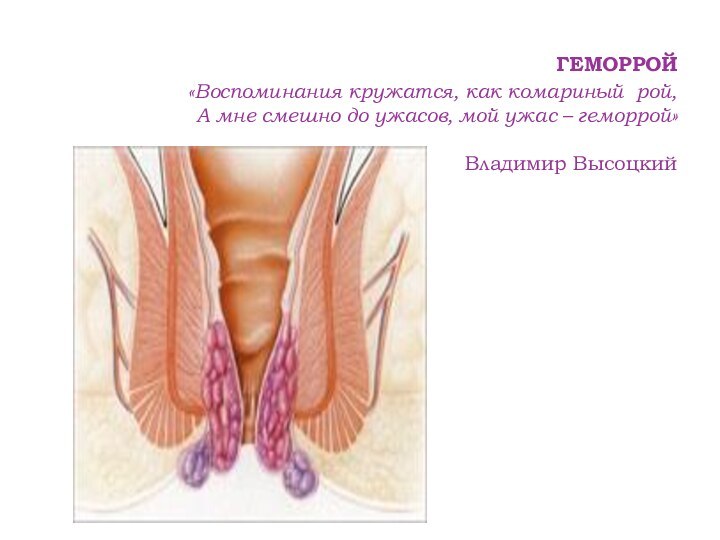
Термин «геморрой» обозначает патологическое увеличение геморроидальных узлов, которое

проявляется периодическим кровотечением из узлов, их выпадением из анального
канала и частым воспалением. Различают наружные и внутренние геморроидальные узлы. Основой геморроидальных узлов являются кавернозные тельца, которые располагаются в виде трех-четырех «подушек» в анальном канале (внутренние узлы) и трех-четырех «подушек» под кожей промежности в непосредственной близости от анального отверстия (наружные узлы). Причиной увеличения геморроидальных узлов является нарушение кровообращения в кавернозных тельцах и дистрофические процессы в фиброзно-мышечном аппарате, удерживающем геморроидальные узлы в анальном канале. Эти изменения происходят чаще всего под действием таких неблагоприятных факторов, как сидячий образ жизни, неправильное питание, запоры, беременность, злоупотребление алкоголем. Под их влиянием геморроидальные узлы увеличиваются в размерах, начинают кровоточить, смещаются в дистальном направлении, при этом нарастают процессы дистрофии в удерживающем аппарате и геморроидальные узлы начинают выпадать из анального канала. Геморрой является одним из самых распространенных заболеваний человека, встречается одинаково у мужчин и женщин, и составляет 130-145 случаев на 1000 взрослого населения.
Слайд 10
Патогенез геморроя
Причиной развития геморроя являются два основных фактора:

сосудистый и механический. В основе сосудистого фактора лежит дисфункция
между притоком крови по артериям к кавернозным тельцам, являющихся основой геморроидального узла, и оттоком из них. Увеличение размеров кавернозных телец являющихся субстратом для развития геморроя. Второй фактор - механический. При увеличении размеров геморроидальных узлов продольная мышца подслизистого слоя прямой кишки, удерживающая их в анальном канале, постепенно растягивается, и в ней происходят дистрофические изменения. Смещение увеличенных геморроидальных узлов в дистальном направлении анального канала приводит к развитию геморроя.
Классификация геморроя
I. По течению:
А. Хронический.
Б. Острый.
II. По форме:
А. Внутренний.
Б. Наружный.
В.Комбинированный.
Хроническое течение подразделяется на четыре стадии.
1-я стадия клинически определяется выделением крови из заднего прохода без выпадения геморроидальных узлов.
2-я стадия характеризуется выпадением узлов с самостоятельным вправлением в анальный канал (с кровотечением или без).
3-я стадия характеризуется периодическим выпадением узлов с необходимостью их ручного вправления в анальный канал (с кровотечением или без него).
4-я стадия характеризуется постоянным выпадением геморроидальных узлов вместе со слизистой оболочкой прямой кишки и невозможностью вправления в анальный канал.
Слайд 11
Клиническое течение геморроя
Начинается геморрой в большинстве случаев постепенно

и незаметно. Больные длительное время испытывают чувство дискомфорта, ощущение
инородного тела и зуда в заднем проходе. Эти проявления беспокоят не постоянно, а лишь при расстройствах функции кишечника (запорах или поносах), во время беременности, после нарушения диеты (особенно после избыточного употребления алкогольных напитков), иногда после бани или приема горячей ванны и т. д. Течение заболевания может осложниться различной силы кровотечением, а в ряде случаев – воспалением и даже ущемлением геморроидальных узлов. Таким образом, геморрой протекает всегда хронически с периодами обострения и ремиссии. Последующие обострения заболевания могут появляться с большей частотой и интенсивностью, даже без влияния неблагоприятных факторов. Именно повторные кровотечения из заднего прохода, выпадение геморроидальных узлов являются основными признаками хронического геморроя. Кровотечения различаются по продолжительности, характеру и цвету. Наиболее часто отмечается выделение алой крови во время дефекации или сразу после нее. Гораздо реже выделение крови из заднего прохода происходит между дефекациями. Иногда кровь полосками определяется на кале. Сравнительно редко ректальное кровотечение носит постоянный характер. Объемы кровопотери могут изменяться в значительной степени.
Слайд 13
Вторым по частоте симптомом, характерным для геморроя, является

выпадение геморроидальных узлов. Болевой синдром не является характерным признаком
для хронического геморроя. Тем не менее, при возникновении боли необходимо определить ее тип, выяснить, является ли она острой или хронической и как проявляется ее интенсивность при опорожнении прямой кишки. Тупые постоянные боли характерны для длительного течения заболевания с частыми обострениями. Боли после дефекации при геморрое более характерны для острого тромбоза внутренних геморроидальных узлов и анальной трещины. Анальный зуд при геморрое обычно связан с выпадением узлов и попаданием слизи на кожу, в результате чего развивается мацерация кожных покровов перианальной области. Перианальный отек наиболее характерен для острого геморроя и достаточно редко встречается при хроническом течении.
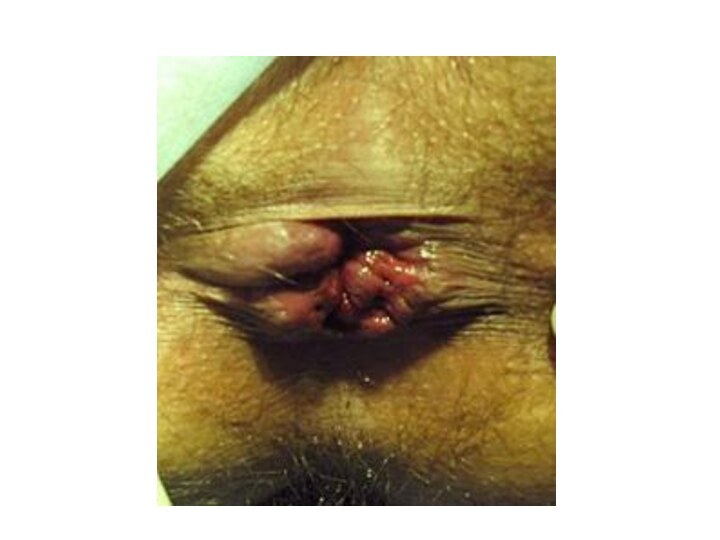
Острый тромбоз геморроидальных узлов может быть как одним из очередных обострений хронического геморроя, так и первичным процессом, с которого пациент отмечает начало заболевания.
По клинической картине различают три степени тяжести острого геморроя:
Слайд 14
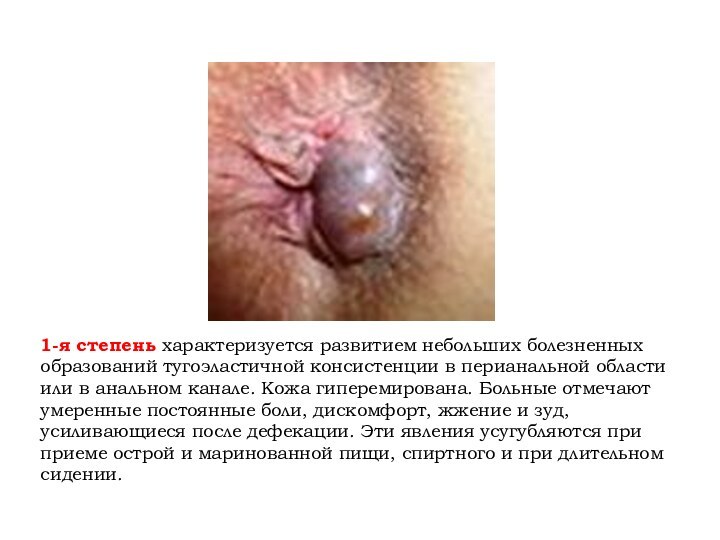
1-я степень характеризуется развитием небольших болезненных образований тугоэластичной
консистенции в перианальной области или в анальном канале. Кожа
гиперемирована. Больные отмечают умеренные постоянные боли, дискомфорт, жжение и зуд, усиливающиеся после дефекации. Эти явления усугубляются при приеме острой и маринованной пищи, спиртного и при длительном сидении.
Слайд 15
2-я степень характеризуется значительным увеличением интенсивности болевого синдрома,
уплотнением геморроидальных узлов и гиперемией перианальной области. Из-за выраженного
болевого синдрома пальцевое исследование прямой кишки практически невозможно. Выражен спазм анального сфинктера. Клиника этой стадии достаточно характерна, но ее необходимо дифференцировать, прежде всего с острым парапроктитом.
Слайд 16
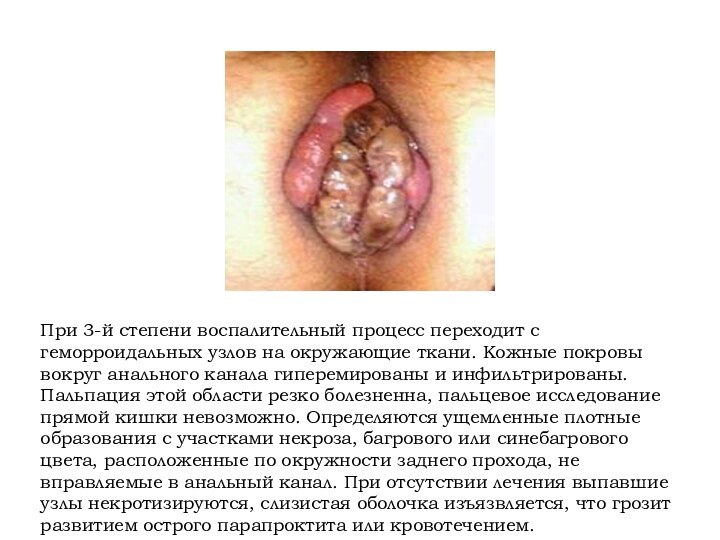
При 3-й степени воспалительный процесс переходит с геморроидальных
узлов на окружающие ткани. Кожные покровы вокруг анального канала
гиперемированы и инфильтрированы. Пальпация этой области резко болезненна, пальцевое исследование прямой кишки невозможно. Определяются ущемленные плотные образования с участками некроза, багрового или синебагрового цвета, расположенные по окружности заднего прохода, не вправляемые в анальный канал. При отсутствии лечения выпавшие узлы некротизируются, слизистая оболочка изъязвляется, что грозит развитием острого парапроктита или кровотечением.
Слайд 17
Диагностика геморроя.
Больных осматривают на гинекологическом кресле, в

положении на спине с максимально приведенными к животу ногами
или в коленно-локтевом положении. При наружном осмотре области промежности и заднего прохода обращают внимание на форму заднепроходного отверстия, его зияние, наличие рубцовых изменений или деформации, свищевых отверстий, состояние кожных покровов. При оценке клинических симптомов геморроя определяют выраженность наружных геморроидальных узлов, стадию заболевания, кровоточивость, степень выпадения внутренних узлов и возможность их самостоятельного вправления в анальный канал.
Штриховым раздражением кожи перианальной области при помощи зонда изучают наличие и степень выраженности анального рефлекса. Разводя края заднего прохода, осматривают стенки анального канала, определяют наличие анальной трещины, степень выраженности выпадения внутренних геморроидальных узлов.
При пальцевом исследовании прямой кишки важно определить тоническое состояние анальных сфинктеров, выраженность и силу волевых сокращений, болезненность при исследовании, наличие полипов, рубцов и дефектов слизистой оболочки анального канала. Правда, с помощью этого исследования не всегда четко можно определить расположение и размеры геморроидальных узлов, поскольку эти эластичные образования при пальпации уменьшаются в размерах.
Слайд 18
Аноскопия дает возможность осматривать до 8-12 см анального

канала, включая аноректальную область с внутренними геморроидальными узлами, которые
при натуживании выпадают в просвет аноскопа. Подобное обследование очень хорошо переносится пациентами.
Колоноскопия или ректороманоскопия не могут заменить осмотра проктолога, так как при подобных исследованиях можно пропустить заболевания анального канала. В то же время ректороманоскопия является обязательной диагностической манипуляцией, проводимой всем пациентам с геморроем. Типичным для этого исследования является коленно-локтевое положение. В тех случаях, когда не удается провести тубус ректоскопа до 25 см, или есть подозрения на патологические изменения вышележащих отделов ободочной кишки, пациентам назначают колоноскопию или ирригоскопию. Проведение такого комплексного обследования позволяет, помимо диагностики геморроя, выявить сопутствующие заболевания органов желудочно-кишечного тракта и других органов и систем и, при необходимости, провести соответствующую терапию.
Слайд 19
Лечение геморроя
Выбор метода лечения геморроя зависит от стадии

развития хронического геморроя, наличия осложнений - кровотечения, тромбоза геморроидальных
узлов, интенсивности их проявлений.
Консервативная терапия геморроя не позволяет окончательно избавиться от недуга, ее основная цель - снижение частоты обострений, их тяжести и продолжительности.
Показанием к консервативному лечению являются начальные стадии хронического геморроя (I-II) и острое течение болезни (аноректальный тромбоз) I-II стадий, особенно при наличии относительных противопоказаний к оперативному лечению геморроя (беременность, тяжелая сопроводительная патология, пожилой и старческий возраст и др.) .
Несомненным условием успешного лечения геморроя является нормализация работы органов пищеварения, регуляция консистенции кишечного содержимого и транзита его по толстой кишке.
Консервативное лечение хронического и острого геморроя предусматривает соблюдение диеты, туалет перианальной области, местное применение флеботропных препаратов, антикоагуляторив, а также антисептических, гемостатических, обезболивающих и других препаратов в виде микроклизм, свечей, мазей и т.д. Наиболее распространенными в клинической практике являются такие группы препаратов:
Слайд 20
Флеботропные - детралекс и его синонимы: дефлон, диомин,

гесперидин (в 2 раза уменьшают потребность в анальгетиках, существенно
снижают интенсивность воспалительных явлений).
Местные гемостатические - свечи с адреналином, гливенол, тромбином, тахикомб, спонтостан и др.
Местные обезболивающие и комбинированные препараты в виде свечей или мазей - ультрапрокт, пастеризан - форте, проктогливенол, нефлюан (содержит лидокаин, левомицетин, ауробин) и т.д.
Препараты, содержащие антикоагулянты и водорастворимые мази (гепариновая мазь, левосин, левомиколь и др.).
Комбинированные местнодействующие антикогулянты противовоспалительного действия препараты - Гепатромбин Г (гепариновая мазь + лидокаин + преднизолон), троксевазиновая мазь т.д.
В последние годы широкое применение в клинической практике для лечения геморроя приобретают так называемые "малоинвазивные" методы лечения геморроя:
1. Склеротерапия: данный метод заключается в введении склерозирующего вещества (тромбовар, этоксисклерол - 1,5-2 мл) в геморроидальный узел, что вызывает склеивание и уплощение сосудов. Введение рекомендовано не более чем в 2 геморроидальных узла, так как возможно развитие болевого синдрома. Возможно повторное проведение склеротерапии через 12-14 дней после первого сеанса.
Слайд 22
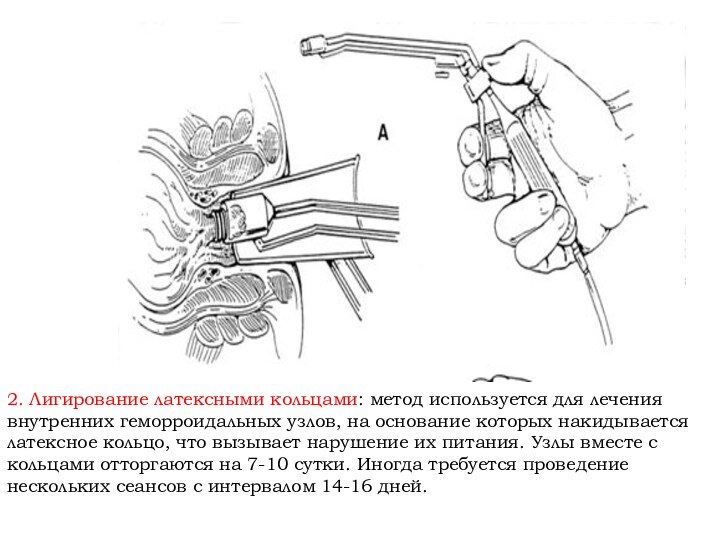
2. Лигирование латексными кольцами: метод используется для лечения
внутренних геморроидальных узлов, на основание которых накидывается латексное кольцо,
что вызывает нарушение их питания. Узлы вместе с кольцами отторгаются на 7-10 сутки. Иногда требуется проведение нескольких сеансов с интервалом 14-16 дней.
Слайд 23
3. Инфракрасная фотокоагуляция: к геморроидальному узлу подводят световод
до контакта с ним. Тепловая энергия воздействует на геморроидальный
узел, вызывая запустевание и склеивание сосудов. Наконечник прикладывают к основанию узла 2-6 раз за одну процедуру.
Слайд 24
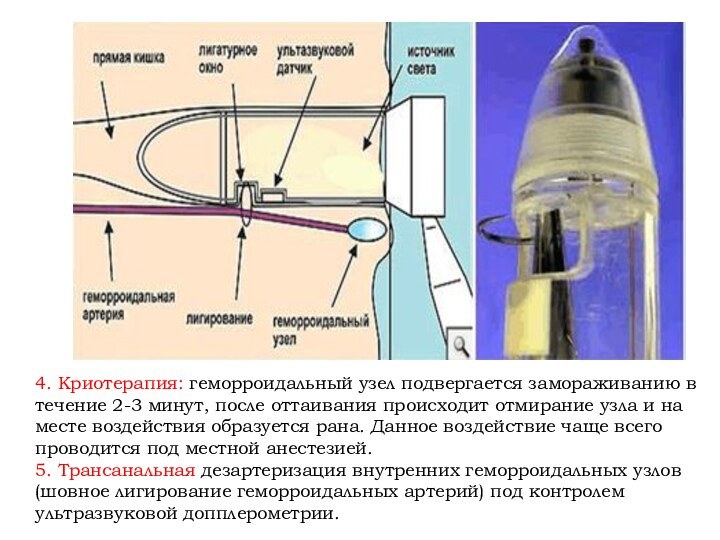
4. Криотерапия: геморроидальный узел подвергается замораживанию в течение
2-3 минут, после оттаивания происходит отмирание узла и на
месте воздействия образуется рана. Данное воздействие чаще всего проводится под местной анестезией.
5. Трансанальная дезартеризация внутренних геморроидальных узлов (шовное лигирование геморроидальных артерий) под контролем ультразвуковой допплерометрии.
Слайд 25
АНАЛЬНЫЕ ТРЕЩИНЫ
Анальная трещина - спонтанно возникающий линейный или

эллипсовидный дефект слизистой оболочки анального канала. Заболевание встречается довольно
часто и в структуре болезней толстой кишки по обращаемости занимает третье место (11,7 %) после колитов и геморроя. Более трети больных находятся в трудоспособном возрасте; чаще страдают женщины молодого и среднего возраста.
Этиология и патогенез анальных трещин
Анальная трещина возникает в результате особенности анатомического строения анального канала. Последний расположен под углом к крестцово-копчиковому сгибу, а мышечный слой в области задней стенки прямой кишки выражен слабо. Это способствует разрушению калом задней стенки.
Причины возникновения анальной трещины многочисленны. Её образованию способствуют воспалительные заболевания анального канала (папиллит, сфинктерит, криптит, проктит), механические повреждения прямой кишки инородными телами, заболевания верхних отделов пищеварительного тракта (энтероколиты), специфические заболевания (туберкулез, сифилис). Анальная трещина может возникнуть вследствие инструментальных манипуляций (клизмы, ректороманоскопии).
Согласно инфекционной теории, в анальных криптах задерживается инфекция, вследствие травмы протоков калом распространяется на переанальный участок. Образуется рана не заживает от постоянного инфицирования. С точки зрения нервно-рефлекторной теории, в патологически измененной слизистой оболочке прямой кишки (воспалительные заболевания, запоры, поносы, геморрой) образуется надрыв. Вследствие раздражения нервных окончаний калом на дне дефекта возникает рефлекторный спазм сфинктера, усиливает боль и не дает возможности ране заживать.
Слайд 26
Боль является основным симптомом анальных трещин, который заставляет

больного обратиться к врачу. Она невыносима, режущая, жгучая, иногда
пульсирующая. Часто больные теряют сон и работоспособность. Боль при трещинах прямой кишки возникает в момент дефекации или через несколько минут и длится несколько часов, в результате чего появляется страх перед актом дефекации. У женщин боль иррадиирует в мочевой пузырь, матку, крестцово-копчиковый участок, нижние отделы живота, нижние конечности. Это приводит к явлениям аменореи или дисменореи. У мужчин боль иррадиирует в органы малого таза. Для уменьшения боли больные принимают вынужденное положение с приведенными к животу ногами.
Вследствие болевого рефлекторного спазма сфинктера возникают запоры. Наблюдают незначительное кровотечение в виде нескольких капель. При этом кровь не смешивается с калом, а находится на его поверхности в форме полос.
Осмотр больных проводится в коленно-локтевом положении, на боку или гинекологическом кресле. Больному разводят ягодицы. Как правило, на задней стенке анального канала оказывается продолговатый дефект слизистой оболочки в виде углубления. Пальцевое исследование проводится без грубых манипуляций по стенке, противоположной трещине. При введении пальца отмечают спазм сфинктера.
Слайд 28
Лечение анальных трещин
Консервативное лечение трещин прямой кишки проводится
при первичных острых трещинах у женщин после родов, у
юношей после однократного запора, у больных с тяжелой сопутствующей патологией. Оно включает легкоусвояемую диету с исключением спиртного, сидячие ванночки, ректальные свечи, лазеротерапию, физпроцедуры.
Хирургическое лечение трещин прямой кишки проводится больным с хроническими анальными трещинами. При этом применяют иссечение трещины по методам Литмана, Габриэля. После операции в прямую кишку вводится тампон с мазью Вишневского. Первая перевязка проводится на 2-й день, вторая - на 4-й день. Назначаются ванночки с антисептиками, физиотерапевтические процедуры.
Ранний послеоперационный период может осложниться кровотечением, парапроктитом, тромбозом вен таза, поздний - нарушением функции замыкающего аппарата.
Слайд 29
ОСТРЫЙ ПАРАПРОКТИТ
Парапроктит - воспаление клетчатки, расположенной вокруг прямой

кишки и заднего прохода. Это довольно распространенное заболевание. В общехирургических
стационарах больные парапроктитом составляют от 0,5 до 4%. Встречается парапроктит в возрасте от 20 до 60 лет. Мужчины болеют чаще, чем женщины.
Этиология и патогенез паропроктита
Парапроктит вызывается преимущественно смешанной микрофлорой. В 90% случаев встречаются стафилококки и стрептококки в сочетании с кишечной палочкой. Специфическая инфекция является возбудителем парапроктита в 1-2% случаев.
Инфекция проникает в параректальную клетчатку через анальные железы. Патогенные микроорганизмы попадают из просвета кишки в протоки анальных желез, разрушают их, поражают параректальную клетчатку. Причиной парапроктита является также повреждение (микротравмы) прямой кишки и анального канала плотными частицами кала, инородными телами. Парапроктит может развиться гематогенным и лимфогенным путем при ангине, гриппе, гнойных заболеваниях.
Слайд 30
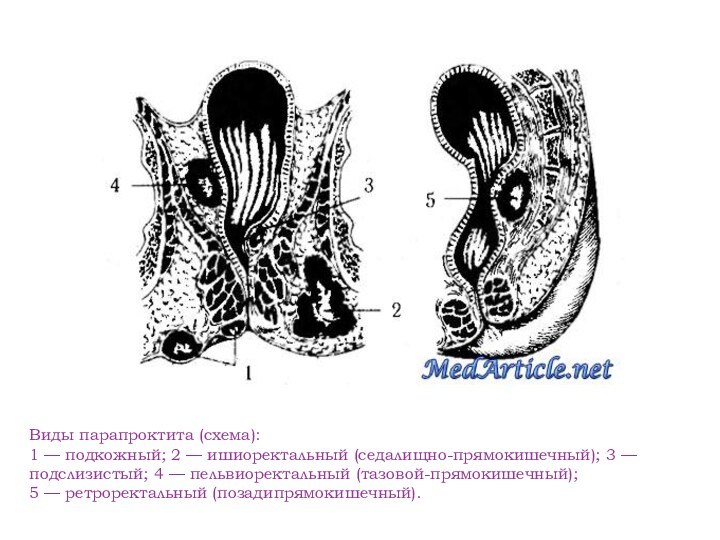
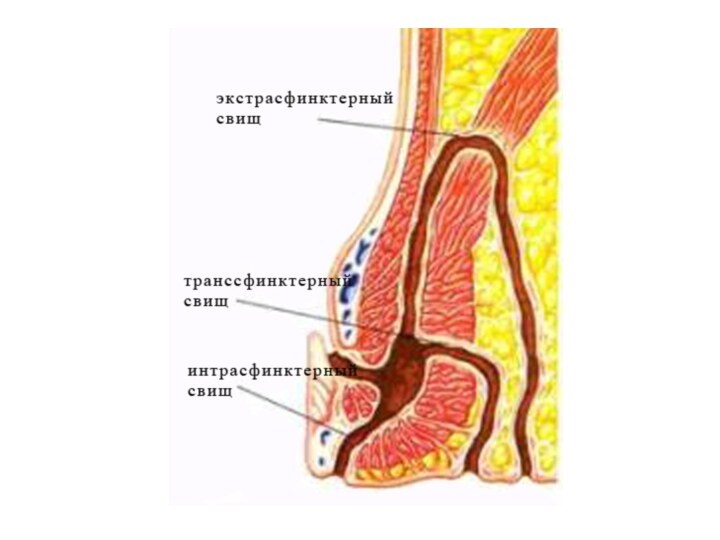
Виды парапроктита (схема):
1 — подкожный; 2 —
ишиоректальный (седалищно-прямокишечный); 3 — подслизистый; 4 — пельвиоректальный (тазовой-прямокишечный);
5 —
ретроректальный (позадипрямокишечный).
Слайд 31
Клиника острого парапроктита
Симптомы острого парапроктита зависят от локализации

процесса, вида патогенных микроорганизмов и реактивности организма.
Заболевание начинается остро
после короткого продромального периода с недомогания, слабости, головной боли. Появляются лихорадка, головная боль, нарастающая боль в промежности, тазе. Если воспалительный процесс в параректальной клетчатки не ограничивается и протекает по типу флегмоны, возникают септические признаки. По мере формирования гнойника боль нарастает и приобретает пульсирующий характер. Этот период составляет от 2 до 10 дней. В дальнейшем гнойник прорывается в прямую кишку или на кожу промежности. В 70% случаев прорыв гнойника проявляется кратковременным улучшением состояния. В 30-70% случаев острый парапроктит переходит в хронический.
Если острый воспалительный процесс возникает на фоне свищей, то такую форму называют хроническим рецидивирующим парапроктитом. После вскрытия гнойника внутреннее отверстие остается открытым. На коже отверстие не закрывается, и из него периодически появляются сукровичные или гнойные выделения. Временное закрытие внутреннего отверстия приводит к ремиссии. Период временного благополучия может длиться несколько месяцев, а то и лет.
Слайд 34
Лечение острого парапроктита
Лечение острого парапроктита только хирургическое. Операция

должна быть выполнена тотчас после установления диагноза, так как
она относится к разряду неотложных. Вид анестезии играет важную роль. Необходимы полное обезболивание и хорошая релаксация. Чаще всего применяются внутривенный наркоз, перидуральная и сакральная анестезия, масочный наркоз. Местная анестезия при операциях по поводу острого парапроктита нецелесообразна из-за опасности распространения инфекции при проведении инъекции анестетика, неадекватности обезболивания и усложнения ориентации из-за инфильтрации тканей анестезирующим раствором.
Основные задачи радикальной операции — обязательное вскрытие гнойника, дренирование его, поиск и нахождение пораженной крипты и гнойного хода, ликвидация крипты и хода. Если ликвидировать связь с кишкой, можно рассчитывать на полное выздоровление пациента.
В условиях неспециализированных стационаров чаще всего выполняются только вскрытие и дренирование гнойника, радикальные операции, в основном, выполняются в колопроктологических отделениях. Стремление во что бы то ни стало сразу выполнить радикальное вмешательство без диагностических навыков и достаточных знаний анатомии анального жома и параректальных клетчаточных пространств может привести к тому, что вместе с гнойным ходом будет иссечена часть наружного сфинктера и возникнет его недостаточность.
Слайд 35
Термин «рак прямой кишки» обозначает разнообразные по гистологическому

строению, форме, локализации злокачественные опухоли прямой кишки и анального
канала.
Индивидуальный риск развития рака прямой кишки составляет 5-6%. Рак прямой кишки составляет 2-10% среди всех злокачественных заболеваний, занимая по частоте 6-8 место. Среди злокачественных опухолей желудочно-кишечного тракта ему принадлежит 2 – 3 место. Наиболее часто раком прямой кишки болеют люди пожилого возраста. В России заболеваемость раком прямой кишки в 1960 году была 3, а в 1997 – 13,2 на 100 000 населения.
За 2002 – 2004 годы в России заболевшие раком прямой кишки выявляются чаще всего в 3 и 4 стадиях заболевания (3ст –до 60%, 4ст. – до 35% от числа выявленных случаев). При профилактических осмотрах выявляется лишь 1,5% опухолей.
Причины возрастания частоты рака прямой кишки многочисленны. Определенную роль играет улучшение выявляемости, связанное с появлением новой диагностической аппаратуры. Так особенный рост выявляемости пришелся на 60-е годы прошлого века, когда в широкую клиническую практику были внедрены оптико-волоконные аппараты -фиброгастроскопия, фиброколоноскопия. С появлением магнито-резонансной и компьютерной томографии, рентгеновских аппаратов нового поколения, ультразвуковой колоноскопии диагностические возможности колопроктологии вновь возросли, увеличивая частоту выявления рака прямой кишки.
Слайд 36
Международная классификация TNM (международного противоракового союза по МКБ-10,

1997 года)
Определение стадии рака прямой кишки устанавливается на основании
результатов клинического, рентгенологического, инструментального и морфологического методов исследования. Учитываются результаты дооперационного обследования, данные, полученные при оперативном вмешательстве, послеоперационное морфологическое исследование удаленного препарата. При этом обязательно исследуется 12 регионарных лимфатических узлов.
Т – первичная опухоль
Tis – in situ преинвазивная аденокарцинома, carcinoma in situ, опухоль в пределах эпителия или с инвазией только слизистой оболочки
T 0 - первичная опухоль не определяется
T1 - опухоль инфильтрирует слизистую оболочку и подслизистую основу кишки
T2 - опухоль инфильтрирует мышечную оболочку
T3 - опухоль прорастает подсерозную основу и неперитонизированные участки кишки
T4 – инвазия в периректальные ткани и соседние органы.
N регионарные лимфатические узлы
Nх - недостаточно данных для оценки регионарных метастазов
N0 - нет признаков поражения регионарных лимфатических узлов
N1 – выявлено метастатическое поражение от 1 до 3 регионарных лимфатических узлов
N2 - выявлено метастатическое поражение 4 и более регионарных лимфатических узлов
N3 - выявлено метастатическое поражение регионарных лимфатических узлов вдоль магистральных сосудов прямой кишки
М Отдаленные метастазы:
Мх - Недостаточно данных для оценки отдаленных метастазов
М0 – отдаленных метастазов нет
М1 - отдаленные метастазы есть
Метастазирование рака прямой кишки происходит 3 путями: лимфогенным, гематогенным, имплантационным.
Слайд 37
Генетические синдромы. Диффузный семейный полипоз (ДСП) – наиболее

частый из факторов развития колоректального рака. Это заболевание рассматривается
как облигатный (обязательный) предрак. Поражает нескольких членов семьи и передается по аутосомно-доминантному типу. Индекс малигнизации при ДСП достигает 100%. Синдром Пейтца-Егерса - сочетание полипов ЖКТ с меланиновой пигментацией губ, кистей и стоп. Синдром Гарднера -Тернера –полипоз прямой и ободочной кишки в сочетании с доброкачественными опухолями костей и мягких тканей. Синдром Тюрка полипоз прямой и ободочной кишки в сочетании с опухолями ЦНС.
Полипы прямой кишки. Наличие полипов прямой кишки достоверно увеличивает риск возникновения злокачественной опухоли. По данным ГНЦ колопроктологии, частота обнаружения полипов толстой кишки при вскрытии больных, умерших от причин, не связанных с заболеванием толстой кишки составляет в среднем 30-32%. Индекс малигнизации одиночных полипов составляет 2-4%,, множественных - до 20%, ворсинчатых образований – 40%. Период удвоения массы опухоли при малигнизации полипа составляет 620 дней.
Неспецифический язвенный колит и болезнь Крона (гранулематозный колит). В настоящее время в лечении этих заболеваний достигнуты значительные успехи. Продолжительность жизни таких пациентов существенно возросла, возрос и риск развития рака прямой кишки. В связи с этим, пациентам с неспецифическим язвенным колитом или болезнью Крона рекомендуется производить фиброколоноскопию не реже 1 раза в год, даже на фоне клинического благополучия.
Слайд 38
Клиника рака прямой кишки
Клиническая картина рака прямой кишки
находится в прямой зависимости от уровня расположения опухоли, характера
ее роста, стадии заболевания. В начальных стадиях симптомы выражены очень слабо. Злокачественные опухоли прямой кишки характеризуются медленным ростом и постепенным развитием. Например, период удвоения размеров опухоли при малигнизации полипа составляет в среднем 620 дней.
Выделяют 5 групп симптомов рака прямой кишки:
1.Патологические выделения из прямой кишки.
2.Расстройства функции толстой кишки.
3. Нарушение проходимости кишечника.
4.Боль.
5. Нарушение общего состояния.
Слайд 39
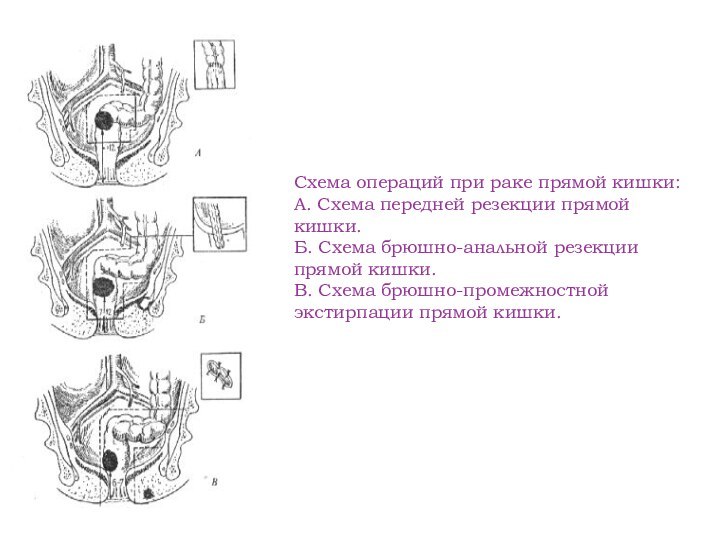
Схема операций при раке прямой кишки: А. Схема
передней резекции прямой кишки.
Б. Схема брюшно-анальной резекции прямой
кишки.
В. Схема брюшно-промежностной экстирпации прямой кишки.
Слайд 40
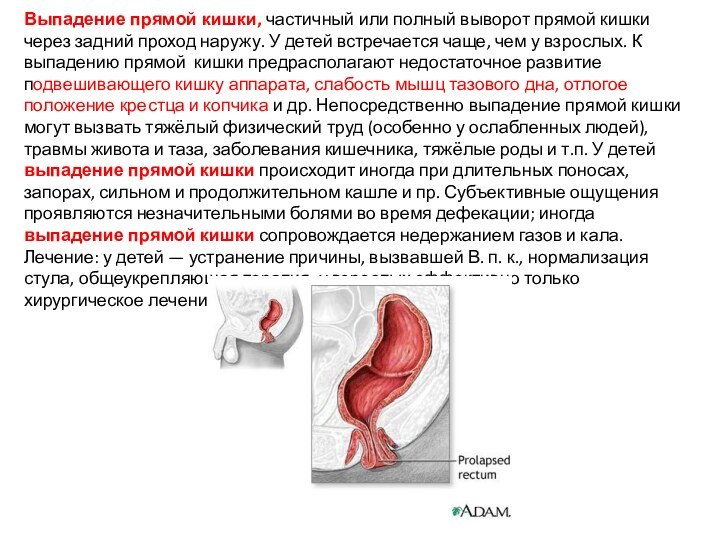
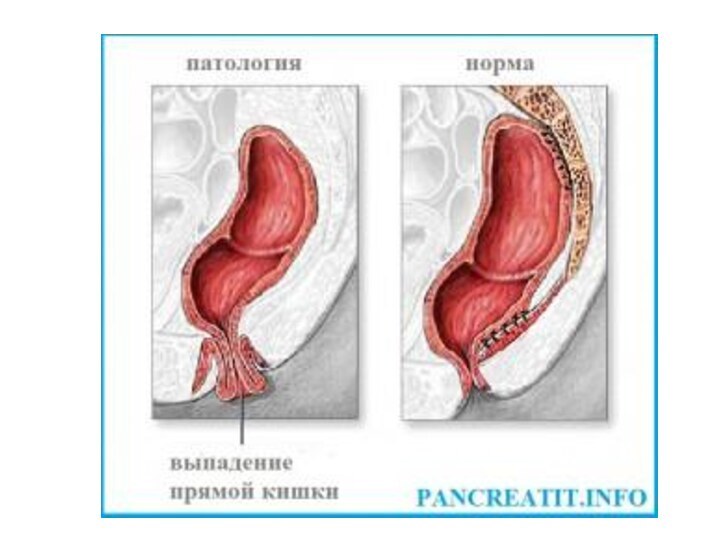
Выпадение прямой кишки, частичный или полный выворот прямой
кишки через задний проход наружу. У детей встречается чаще,
чем у взрослых. К выпадению прямой кишки предрасполагают недостаточное развитие подвешивающего кишку аппарата, слабость мышц тазового дна, отлогое положение крестца и копчика и др. Непосредственно выпадение прямой кишки могут вызвать тяжёлый физический труд (особенно у ослабленных людей), травмы живота и таза, заболевания кишечника, тяжёлые роды и т.п. У детей выпадение прямой кишки происходит иногда при длительных поносах, запорах, сильном и продолжительном кашле и пр. Субъективные ощущения проявляются незначительными болями во время дефекации; иногда выпадение прямой кишки сопровождается недержанием газов и кала. Лечение: у детей — устранение причины, вызвавшей В. п. к., нормализация стула, общеукрепляющая терапия; у взрослых эффективно только хирургическое лечение.
Слайд 43
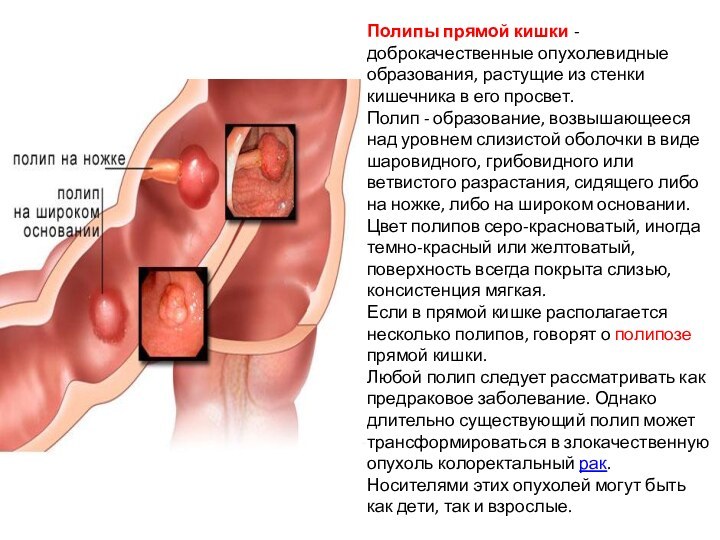
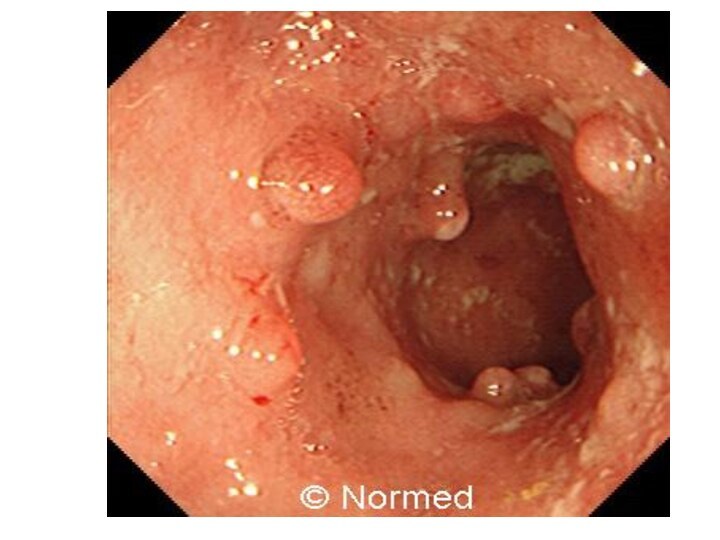
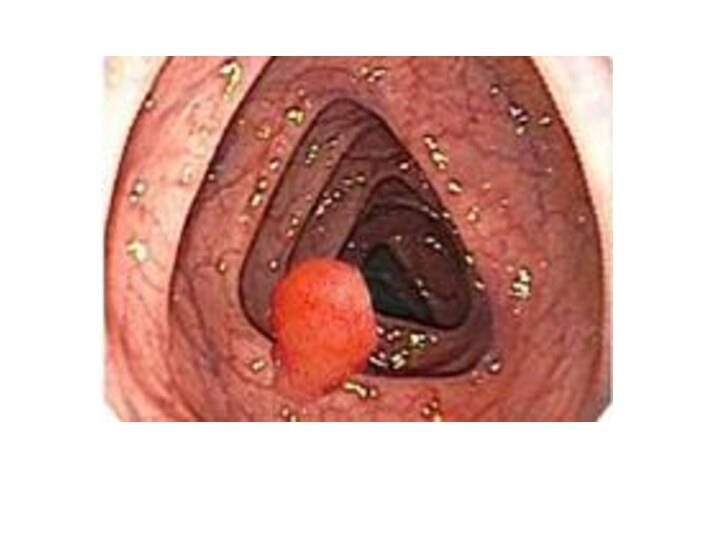
Полипы прямой кишки - доброкачественные опухолевидные образования, растущие
из стенки кишечника в его просвет.
Полип - образование, возвышающееся
над уровнем слизистой оболочки в виде шаровидного, грибовидного или ветвистого разрастания, сидящего либо на ножке, либо на широком основании. Цвет полипов серо-красноватый, иногда темно-красный или желтоватый, поверхность всегда покрыта слизью, консистенция мягкая.
Если в прямой кишке располагается несколько полипов, говорят о полипозе прямой кишки.
Любой полип следует рассматривать как предраковое заболевание. Однако длительно существующий полип может трансформироваться в злокачественную опухоль колоректальный рак. Носителями этих опухолей могут быть как дети, так и взрослые.
Слайд 44
Признаки полипов прямой кишки
У подавляющего большинства пациентов полипы
прямой кишки клинически не проявляются и обнаруживаются случайно при
эндоскопических исследованиях по поводу другой патологии или при целевых обследованиях населения. Более чем в 78% случаев полипы находят у лиц старше 50 лет.
Одиночные полипы прямой кишки могут в течение длительного времени ничем клинически не проявляться. Присоединение воспаления или же повреждение целости полипа прямой кишки способствуют выделению в избыточном количестве слизи или крови, о чем свидетельствует появление поноса с примесью слизи, крови.
При распространенном полипозе, сопровождающемся кровотечением, выделением слизи, учащением стула, постепенно развиваются малокровие, истощение. Полипы, расположенные в выходном отделе прямой кишки, особенно на ножке, могут выпадать во время акта дефекации, давать кровотечение и ущемляться в сфинктере.
ЛЕЧЕНИЕ оперативное.
Слайд 48
Травмы прямой кишки. Симптомы при травмах прямой кишки
Причиной

травмы прямой кишки могут быть поднятие тяжести, хронические запоры,
роды, осложненные разрывом промежности, падение на выступающий предмет, повреждение костными отломками при переломе костей таза, нарушение техники выполнения манипуляции при ректоскопии, аноскопии, измерении ректальной температуры, постановке клизмы и др., огнестрельные ранения.
Особенность травм прямой кишки - это частое инфицирование раны, частое сочетание этой травмы с повреждением рядом расположенных тканей и органов, опасность повреждения сфинктера.
Клинически при травме прямой кишки наблюдаются боли в области заднего прохода, которые могут привести к обмороку, тошнота и рвота, кровотечение и возможное выпадение петель кишки из анального отверстия. При наружном осмотре может быть обнаружено повреждение ануса.
При разрыве прямой кишки больные жалуются на боли в животе. Это происходит из-за пневмоперитонеума - попадания в брюшную полость воздуха, который растягивает живот. При осмотре живот в этом случае вздут. При этом воздух мешает движению диафрагмы, и появляются жалобы на затрудненное дыхание.
Содержимое кишки попадает в брюшную полость, и появляются симптомы перитонита. Кровотечение в брюшную полость приводит к развитию шока. Состояние больного быстро ухудшается.
Помимо шока и перитонита, разрывы прямой кишки осложняются развитием острой хирургической инфекции: флегмоны, сепсиса, анаэробной инфекции.
Для диагностики травм прямой кишки применяют пальцевое исследование, аноскопию ректоскопию. Необходимо подготовить больного к проведению диагностических исследований. У данных больных эти исследования проводятся в операционной из-за возможности сильных кровотечений.
Слайд 49
Повреждения толстой кишки могут быть следствием тупой и

острой травмы, а также воздействия химически активных веществ. Разрыв
прямой и ободочной кишки может возникнуть от внезапного повышения внутрикишечного давления, при промывании кишечника, клизме, неосторожном использовании технических средств и т. п. Наиболее часто ранения толстой кишки наблюдаются в военное время. В основном, это огнестрельные ранения (пулевые и осколочные), а также травмы, полученные при сдавливании брюшной полости, при падениях с высоты или сильных ударах под воздействием взрывной волны.
В мирное время повреждения толстой кишки происходят чаще всего в результате тупой травмы при автомобильных авариях, некоторых медицинских манипуляциях (клизма, эндоскопия), операциях на соседних органах или при эндоскопической полипэктомии. Описаны разрывы прямой кишки при половом сношении или мастурбации.
Химический ожог прямой и ободочной кишки происходит, как правило, в результате введения в прямую кишку по ошибке медперсонала или самого больного при клизме вместо воды какого-либо химически активного вещества (нашатырный спирт, сулема, формалин и т. д.).
Повреждения толстой кишки могут быть как вне-, так и внутрибрюшинные. Важным обстоятельством является наличие или отсутствие при этом повреждения анального жома.
Кроме непосредственного ранения стенки толстой кишки возможен частичный разрыв или травма ее брыжейки без прямого воздействия на стенку кишки.
Как и любая травма, повреждения толстой кишки могут быть открытыми и закрытыми, единичными и множественными, комбинированными и сочетанными.
Слайд 50
По клинической картине разрывы промежности можно разделить на

самопроизвольные и насильственные, которые возникают вследствие технических погрешностей при
оказании акушерского пособия и родоразрешающих операций.
По глубине повреждения травмы промежности делят на три степени:
I степени - это нарушение целостности кожи и подкожной жировой клетчатки задней спайки.
II степени - нарушены кожа промежности, подкожная жировая клетчатка, мышцы тазового дна, в том числе m.levator ani, задняя или боковые стенки влагалища.
III степени - кроме вышеперечисленных образований происходит разрыв наружного сфинктера прямой кишки и передней стенки прямой кишки.
Редко происходит центральный разрыв промежности, в результате чего плод рождается через образовавшееся отверстие, а не через половую щель.
Основным симптомом разрыва промежности является кровотечение. Диагностируют разрывы при осмотре промежности и влагалища сразу после рождения последа.
Лечение разрывов промежности - это восстановление ее целостности путем наложения швов. Зашивание разрывов производят сразу после осмотра шейки матки и стенок влагалища при помощи зеркал в малой операционной. Разрывы I и II степени можно зашивать под местной инфильтрационной или ишиоректальной анестезией 0,5-0,25% раствором новокаина, при разрывах III степени показано общее обезболивание.
Зашивание разрывов промежности I и II степени начинают наложением отдельного кетгутового шва на верхний угол раны стенки влагалища, затем отдельными кетгутовыми швами соединяют разорванные мышцы тазового дна, потом накладывают отдельные узловые или непрерывный кетгутовый шов на разрыв влагалища, отдельные узловые кетгутовые швы на подкожную жировую клетчатку промежности и отдельные узловые шелковые швы или косметический шов кетгутом на кожу промежности.