Слайд 2
Антенатальный период
Гестация, гестационный возраст новорожденного (от лат. gestatio
ношение) - возраст эмбриона и плода с момента оплодотворения;
примерно соответствует сроку беременности;
- количество полных недель беременности, прошедших между первыми сутками последней менструации роженицы и моментом перерезания пуповины во время родов.
Слайд 3
Антенатальный период
В зависимости от гестационного возраста новорождённые дети
подразделяются на рождённых в срок (38—42 нед.) — доношенных;
до срока (до 37 нед.) - недоношенных и после срока (43 нед. и более) — переношенных.
Определение гестационного возраста необходимо для установления срока родов, оформления отпуска по беременности и родам, установления степени жизнеспособности плода, а также при направлении женщин на операцию искусственного прерывания беременности (аборт).
Слайд 4
Различают способы определения гестационного возраста: акушерские (до рождения) и педиатрические
(после рождения).
Гестационный возраст до рождения определяют
- по
сроку последней менструации (ориентировочно считается, что зачатие происходит спустя 7 дней после последней менструации),
- по сроку первого шевеления плода (у первобеременных оно появляется в 20 нед., у повторнобеременных - в 18 нед.),
- по увеличению с течением беременности матки.
- по ультразвуковому сканированию
Слайд 7
После оплодотворения яйцеклетка начинает активно дробиться.
Слайд 8
На 6—8-й день осуществляется имплантация — внедрение в матку. Яйцо
оседает на поверхность слизистой оболочки матки и, используя хориальные ворсинки, прикрепляется
к слизистой матки.
Слайд 9
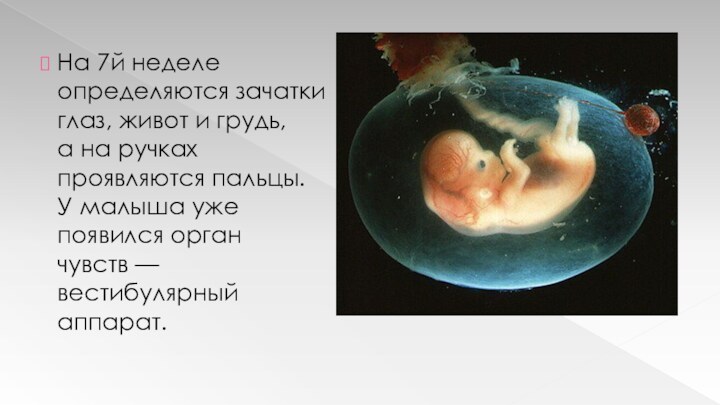
На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются
пальцы. У малыша уже появился орган чувств — вестибулярный аппарат.
Слайд 10
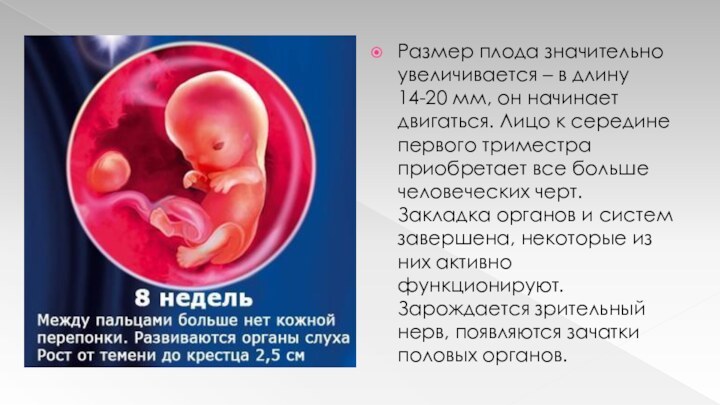
Размер плода значительно увеличивается – в длину 14-20
мм, он начинает двигаться. Лицо к середине первого триместра
приобретает все больше человеческих черт. Закладка органов и систем завершена, некоторые из них активно функционируют. Зарождается зрительный нерв, появляются зачатки половых органов.
Слайд 14
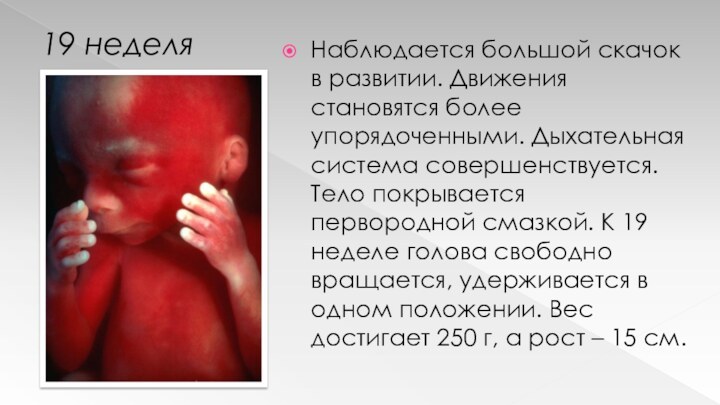
19 неделя
Наблюдается большой скачок в развитии. Движения становятся
более упорядоченными. Дыхательная система совершенствуется. Тело покрывается первородной смазкой.
К 19 неделе голова свободно вращается, удерживается в одном положении. Вес достигает 250 г, а рост – 15 см.
Слайд 15
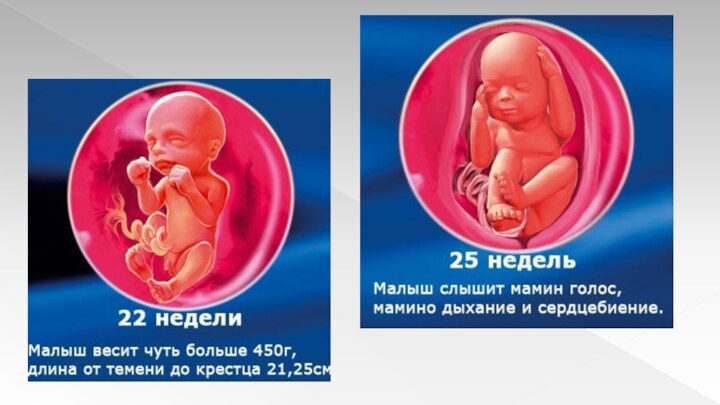
20 неделя
Ребенок уже полностью сформирован.
К 20 неделе
сердцебиение может быть расслышано обыкновенным стетоскопом.
Ощущения звуков становятся
более острыми.
Длина составляет 25-30 см, а вес 340 -450 г.
Малыш сосет пальчик, становится более энергичным. Движения более ощутимы для мамы.
В кишечнике плода образуется меконий, начинают работать почки.
Плод интенсивно прибавляет в весе, формируются жировые отложения.
Слайд 18
Органы практически не развиваются. Активность наблюдается в плане
наращивания мышечной и жировой ткани. Еженедельно малыш набирает до
220 г.
Кожный покров лишается лануго, полностью разглаживается. Плечи округляются.
Слайд 19
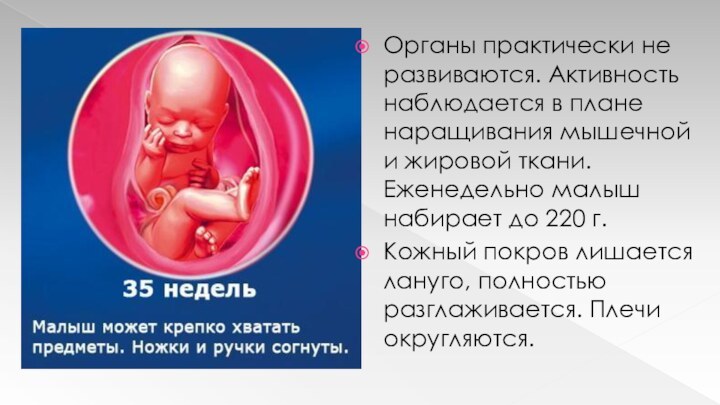
36 неделя
Плод реагирует на источник света.
Увеличивается тонус мышц
и малыш может поворачивать и поднимать голову.
Волосики становятся шелковистыми.
У ребенка
развивается хватательный рефлекс.
Легкие полностью развиты.
Слайд 20
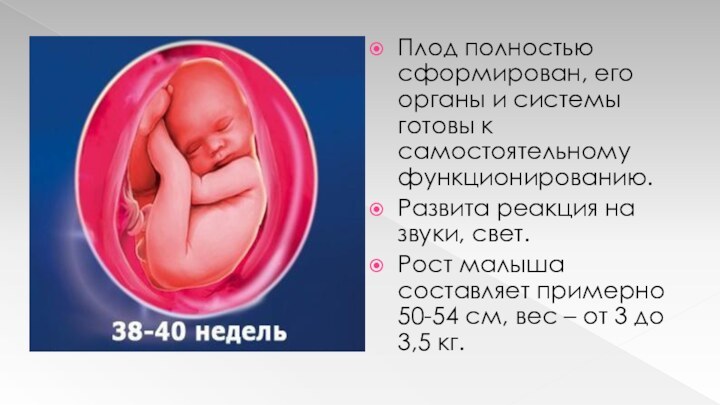
Плод полностью сформирован, его органы и системы готовы
к самостоятельному функционированию.
Развита реакция на звуки, свет.
Рост малыша
составляет примерно 50-54 см, вес – от 3 до 3,5 кг.
Слайд 22
Дородовые патронажи
Первый дородовый патронаж беременной проводится в течение
10 дней после получения уведомления о беременной из женской консультации.
Цели и
задачи первого патронажа:
- выявление факторов риска
- прогноз состояния здоровья и развития будущего ребенка (группы риска);
- проведение прогноза и профилактики гипогалактии;
- информирование беременной о выявленном у будущего ребенка риске;
- подбор рекомендаций по профилактике реализации выявленного риска (санитарно-гигиенические условия, режим дня и питание беременной женщины);
- гигиеническое обучение и воспитание будущих родителей определение срока второго дородового патронажа.
Слайд 23
Первый дородовый патронаж
Фамилия, имя, отчество беременной ______________________________________________________
Возраст_____ находится

на диспансерном наблюдении ___________________________________
Место работы_______________________ профессия__________________________________________
Фамилия, имя, отчество мужа_____________________________________________________________
Возраст_____
находится на диспансерном наблюдении_______________________________
Место работы_______________________ профессия__________________________________________
Место жительства___________________________________________________________________
Зарегистрирован ли брак_______ какой по счету______________________________________
Срок беременности______________________ какая беременность по счету__________________
Находится на учете в женской консультации____________________________________________
Чем закончилась предыдущая беременность____________________________________________
Сколько человек проживает в квартире_________________________________________________
Наличие хронических заболеваний у членов семьи_______________________________________
Предполагаемый срок родов__________________________________________________________
Советы: профилактика аллергических заболеваний новорожденного; рациональное питание беременной; профилактика гнойно-септических заболеваний; профилактика инфекционных заболеваний беременной.
Слайд 24
При первом дородовом патронаже медицинским работником выясняется общее
состояние беременной, семейное положение, условия труда и быта, психологический
климат в семье, уровень санитарной культуры, вредные привычки, физическая активность, профессиональные вредности.
При сборе анамнеза необходимо обратить внимание на 3 группы факторов пренатального риска:
1)социально-биологические;
2)акушерско-гинекологические (включая осложнения беременности и состояние плода);
3)экстрагенитальные заболевания матери.
Слайд 25
Для оценки степени риска используют шкалу значимости пренатальных
факторов риска. К группе высокого риска относятся беременные женщины
с суммарной оценкой пренатальных факторов риска 10 баллов и выше, среднего риска – 5–9 баллов, низкого – до 4 баллов. С течением времени группа низкого риска, как правило, к родам уменьшается, а среднего и высокого – увеличивается.
Необходимо также обратить внимание на наследственность, морально-психологический климат в семье, выяснить, желанна или случайна данная беременность.
Слайд 26
Второй дородовый патронаж осуществляется участковым педиатром и медсестрой
на 30 - 32-й (31-38)неделе беременности в период начала
декретного отпуска женщины.
Цель второго патронажа:
- переоценка факторов и направленности риска (получение информации о течении беременности, перенесенных заболеваниях, применении медикаментов, изменении условий труда, быта, уточнение предполагаемого срока родов);
- контроль выполнения предшествующих назначений и их эффективности;
- проведение повторного прогноза гипогалактии и ее профилактика;
- коррекция рекомендаций в соответствии с выявленным риском; - гигиеническое обучение и воспитание будущих родителей (подготовка молочных желез к лактации, подготовка семьи к встрече новорожденного).
Слайд 27
Инструктаж на втором дородовом патронаже должен включать темы:
1)грудное
вскармливание (преимущества перед искусственным вскармливанием);
2)организация зоны для обслуживания
ребенка; 3)приобретение приданого для новорожденного; 4)приобретение аптечки для матери и ребенка; 5)информация о телефонах поликлиники и педиатрической неотложной помощи;
6)беседы с будущей мамой и другими членами семьи, подготавливающие к рождению ребенка.
Слайд 28
Второй дородовый патронаж
Срок беременности_________________________
Наличие гестоза __________________________________________________________________
Самочувствие беременной_______________________________________________________
Находится ли
в декретном отпуске__________________________________________________________
Заболевания во время беременности____________________________
Получала ли лечение __________________________________________________________________
Советы: подготовка
всего необходимого для новорожденного; подготовка грудных желез к кормлению новорожденного; рациональное питание и питьевой режим беременной; режим дня беременной; антенатальная профилактика рахита.
Слайд 29
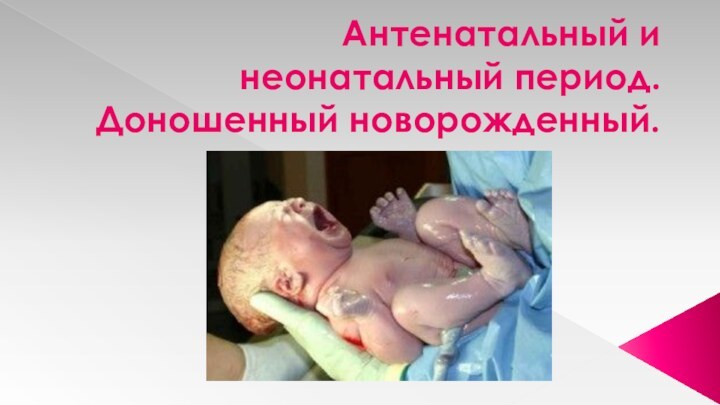
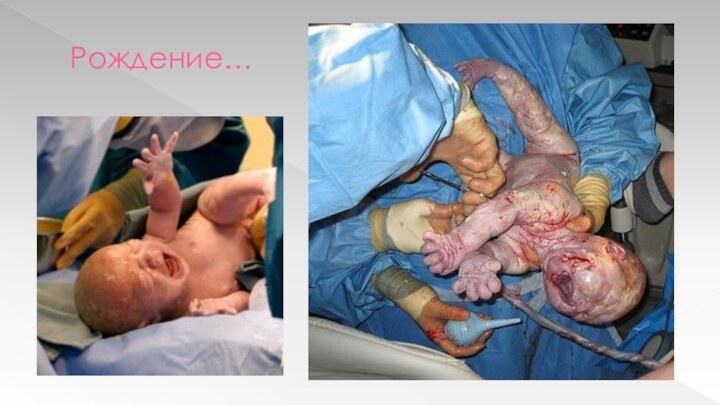
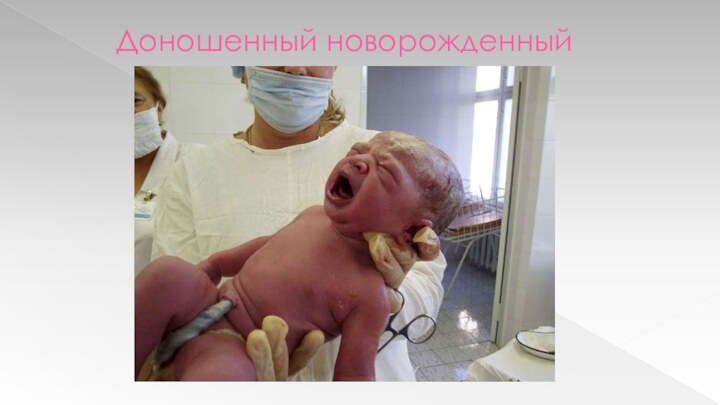
Период новорожденности. Доношенный новорожденный.
Слайд 30
Неонатология - наука о выхаживании новорожденных, изыскании оптимальных методов
диагностики и лечения болезней у детей первых четырех недель
жизни, реабилитации больных новорожденных, создании в неонатальном периоде условий, необходимых для формирования состояния здоровья во всей последующей жизни человека.
Неонатология - молодая наука. Она выделилась как самостоятельный раздел педиатрии в XX веке.
Слайд 31
Доношенный ребенок - родившийся при сроке беременности от 37
до 42 недель беременности, т.е. между 260 и 294
днями беременности.
Новорожденный ребенок - это ребенок с момента рождения до 4 нед. жизни.
Зрелость новорожденного - состояние, характеризующееся готовностью органов и систем к обеспечению его внеутробного существования. Устанавливается по комплексу внешних признаков (пропорции тела, развитие подкожной жировой клетчатки, состояние костей черепа и др.) и показателям функций (имеются выраженные сосательные и глотательные рефлексы, устойчивый и правильный ритм дыханий и сердцебиений и др.);
Слайд 32
Новорожденный незрелый - обычно недоношенный ребенок, редко -
доношенный, развивающийся внутриутробно при неблагоприятных условиях.
Незрелые - это
те дети, функциональные системы которых развиты недостаточно для поддержания нормальной жизнедеятельности организма во внеутробных условиях.
Слайд 33
Морфологические признаки зрелости:
Плотные кости черепа
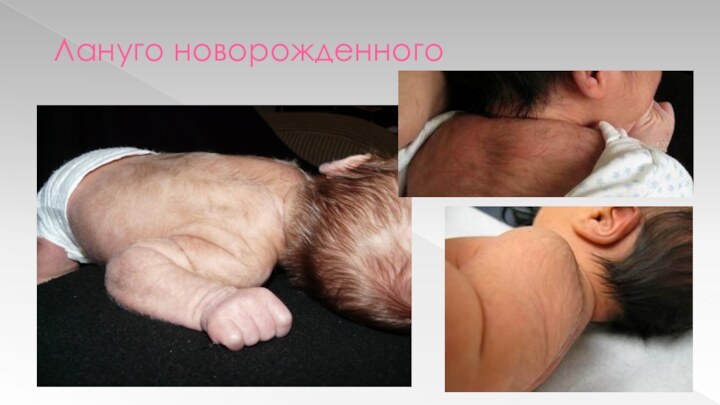
Наличие пушкового волоса –
лануго - только на плечевом поясе и верхних отделах
спины
Пупочное кольцо располагается на середине между мечевидным отростком и лоном
Наличие выраженного подкожно-жирового слоя, пропорциональность сложения
Длина тела более 45 см. Средняя длина тела 50-52 см.
Масса тела доношенного ребенка должна быть больше 2500, средняя масса тела от 3200-3500 грамм.
Ногтевые пластинки плотные, заходят за край ногтевого ложа
Плотные хрящи ушных раковин
Опущены яички в мошонку у мальчиков, у девочек большие половые губы прикрывают малые
Слайд 35
Функциональные признаки зрелости:
1.хорошо выражены безусловные рефлексы-сосательный, глотательный, хватательные
верхний и нижний, ладонно-ротовой, рефлекс автоматической ходьбы, автоматическое ползание,
поисковый и др.
2.громкий эмоциональный крик
3.розовая,бархатистая кожа
4.гипертонус сгибателей
5. устойчивый ритм дыхания и сердцебиения,
6.достаточная двигательная активность
Слайд 36
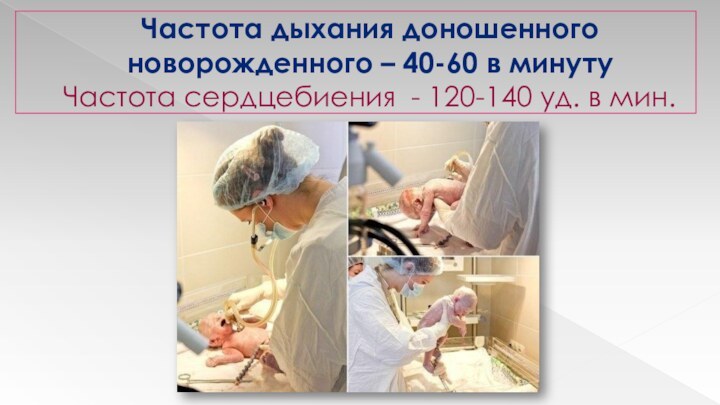
Частота дыхания доношенного новорожденного – 40-60 в минуту
Частота
сердцебиения - 120-140 уд. в мин.
Слайд 37
Шкала Апгар
Шкала Апгар была введена в 50-х годах
прошлого века американским профессором анестезиологии Вирджинией Апгар.
Каждый показатель оценивается
в 0; 1 или 2 балла.
2 балла – наивысшая оценка, означающая хорошо выраженный признак;
1 балл – средне выраженный;
0 баллов – отсутствие признака.
Слайд 38
А – activity – мышечный тонус и активность.
Р
– pulse – пульс. ЧСС новорожденного.
G – grimace response
– наличие и степень выраженности безусловных рефлексов, обязательных для новорожденных.
A – appearance – цвет кожных покровов, внешний вид ребенка.
R – respiration – дыхание, крик новорожденного.
Слайд 39
Пульс: А. При отсутствии сердцебиения =
0.
B. Низкая частота сердцебиения (менее 100 уд. в минуту)
= 1.
C. Адекватное сердцебиение (более 100 уд.в минуту) = 2.
Дыхание: А. Не дышит = 0.
B. Слабый крик, нерегулярное дыхание = 1.
C. Громкий крик = 2.
Мышечный тонус: А. отсутствует = 0.
B. Слегка сгибает ручки и ножки = 1.
C. Активное движение, гипертонус рук и ног = 2.
Рефлекторная возбудимость: А. Нет реакции = 0.
B. Гримаса = 1.
C. Чихает, кашляет, отталкивает = 2.
Цвет кожных покровов: А. Бледный или синий = 0.
B. Акроцианоз конечностей = 1.
C. Нормальный цвет (розовый) всего тела = 2.
Слайд 40
Оценка состояния ребенка проводится на первой и пятой
минутах жизни.
Результат записывается дробью, например – 8/9.
На
момент проведения результаты оцениваются так:
– 7-9 баллов – отклонений в состоянии здоровья не выявлено;
– 5-6 баллов – небольшие отклонения;
– 3-4 балла – серьезные отклонения от нормального состояния;
– 0-2 балла – состояние, угрожающее жизни новорожденного.
Слайд 41
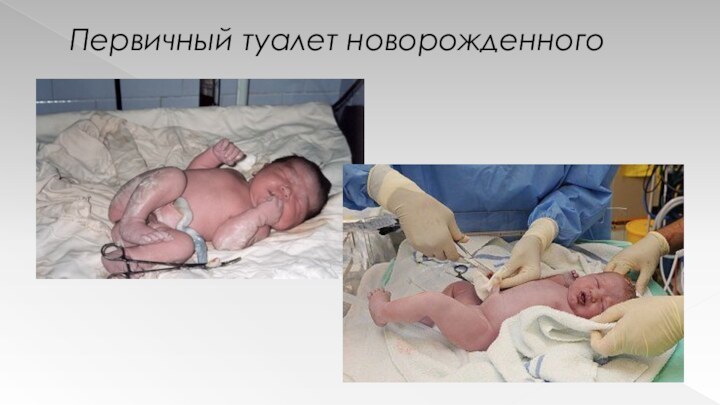
Первичный туалет новорожденного
Производится в родильном зале при обогреве
«лучистым» теплом и включает:
Отсасывание слизи из ВДП
Профилактику бленнореи
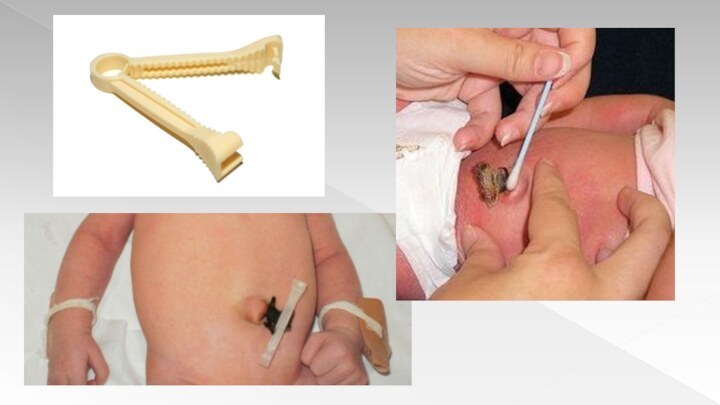
Обработку и
перевязку пуповины
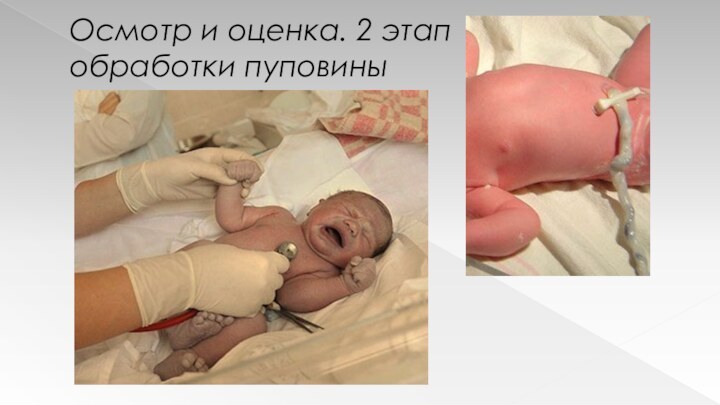
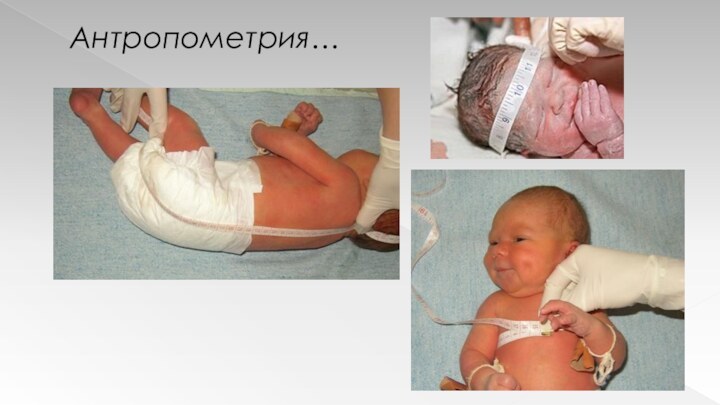
Антропометрию
Слайд 45
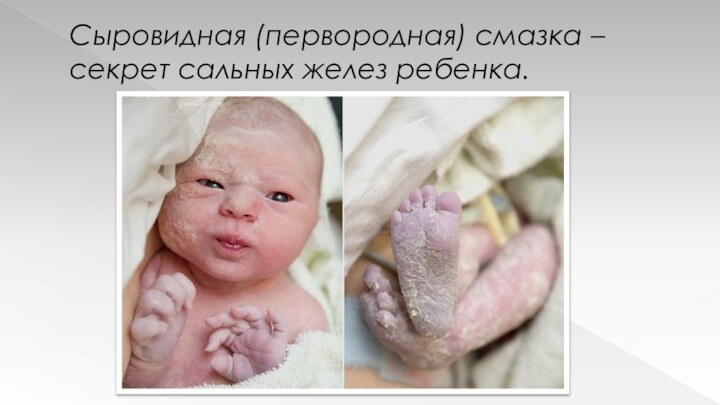
Сыровидная (первородная) смазка – секрет сальных желез ребенка.
Слайд 46
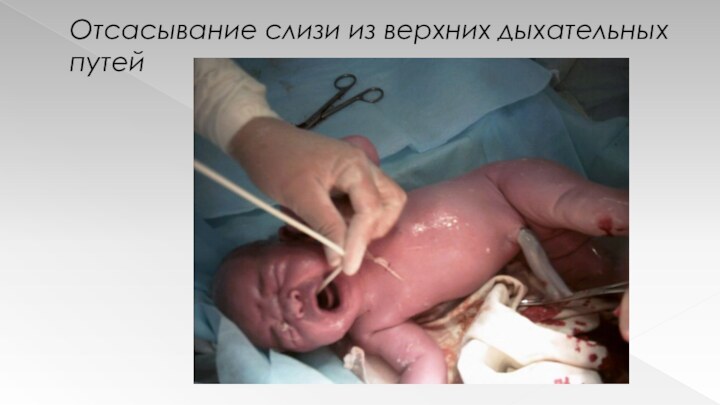
Отсасывание слизи из верхних дыхательных путей
Слайд 48
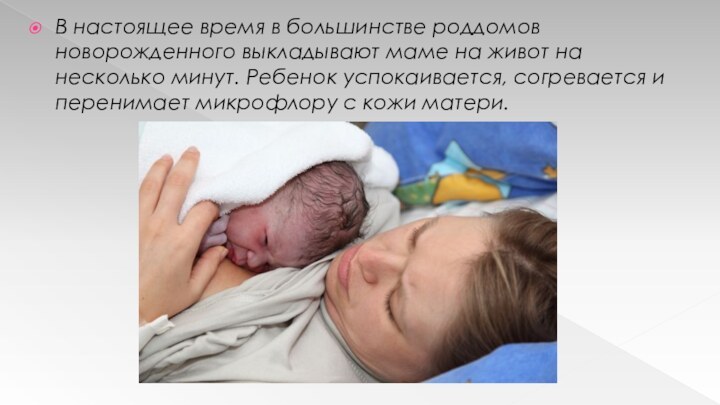
В настоящее время в большинстве роддомов новорожденного выкладывают
маме на живот на несколько минут. Ребенок успокаивается, согревается
и перенимает микрофлору с кожи матери.
Слайд 49
Первичный туалет новорожденного
Слайд 50
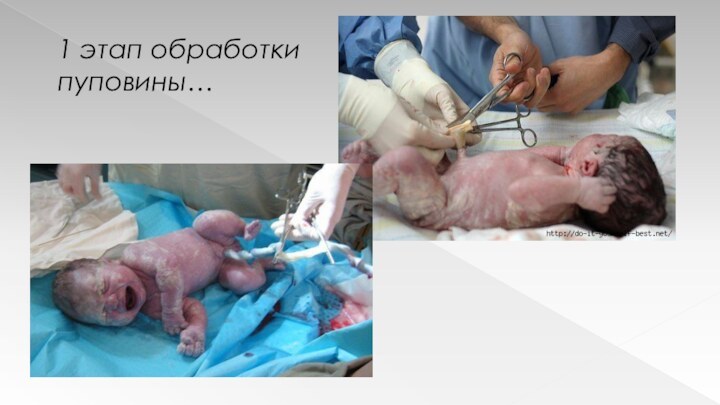
Осмотр и оценка. 2 этап обработки пуповины
Слайд 55
Первое прикладывание к груди в родзале– не позднее
30 минут с момента рождения.
Слайд 56
Совместное пребывание матери и ребенка.
Слайд 57
Совместное пребывание матери и ребенка.
ПРИКАЗ от 26 ноября
1997 г. N 345
«Совместное пребывание родильницы и новорожденного в
палате послеродового отделения родильного дома имеет преимущества перед раздельным пребыванием: снижается заболеваемость ВБИ новорожденных и родильниц, интенсивность циркуляции госпитальных штаммов, колонизация различных биотопов ребенка осуществляется материнскими штаммами.»
Слайд 58
Выписка из роддома
«…Сроки выписки из родильного дома определяются
состоянием здоровья матери и ребенка, социально-бытовыми условиями семьи.
Выписка
не должна определяться лишь критерием массы тела ребенка.
С эпидемиологических позиций оправдан курс на раннюю выписку (на 2 - 4 сутки после родов), в том числе до отпадения пуповины. Ранняя выписка из родильного дома способствует снижению заболеваемости ВБИ…»
Слайд 59
между прочим…
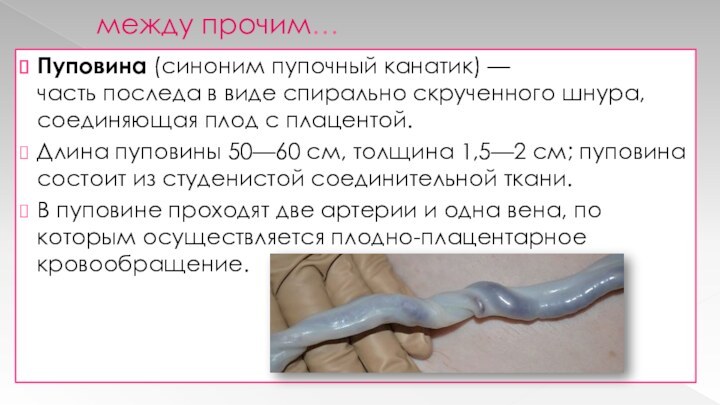
Пуповина (синоним пупочный канатик) — часть последа в виде
спирально скрученного шнура, соединяющая плод с плацентой.
Длина пуповины 50—60 см,
толщина 1,5—2 см; пуповина состоит из студенистой соединительной ткани.
В пуповине проходят две артерии и одна вена, по которым осуществляется плодно-плацентарное кровообращение.
Слайд 60
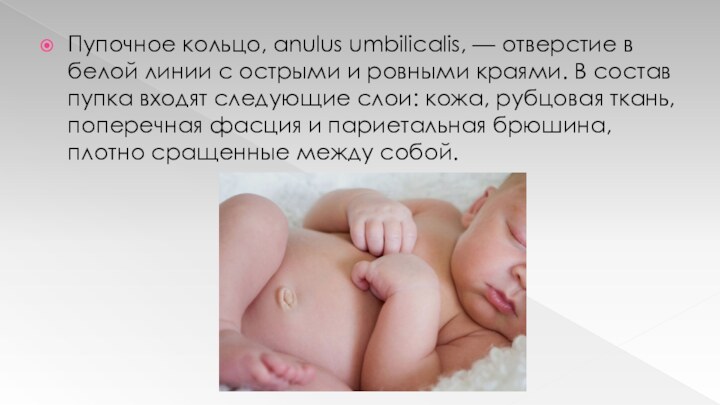
Пупочное кольцо, anulus umbilicalis, — отверстие в белой
линии с острыми и ровными краями. В состав пупка
входят следующие слои: кожа, рубцовая ткань, поперечная фасция и париетальная брюшина, плотно сращенные между собой.
Слайд 61
«…пупок новорожденного состоит из кожной части (это которая
ближе к телу), и т.н. студенистого вещества (это которое
идет к плаценте). Именно студенистую часть и пережимают, а затем отрезают. А кожная остается нетронутой, такая, как "мама родила". Поскольку длина кожной части у всех разная, и получаются разные пупочки: выпуклые (у кого кожи много было в этом месте), и втянутые. Это как форма носа или ушей…»
Слайд 63
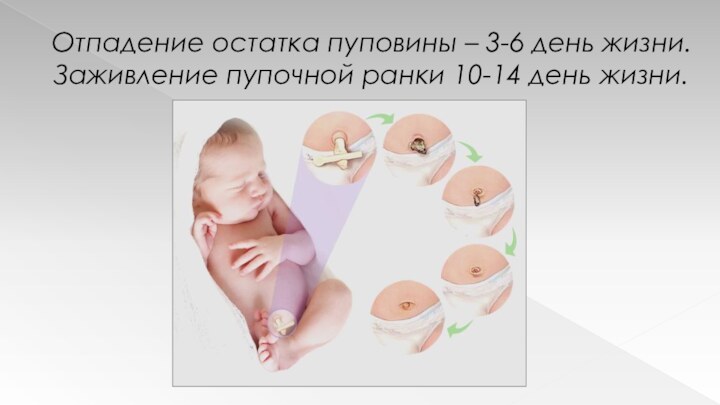
Отпадение остатка пуповины – 3-6 день жизни.
Заживление
пупочной ранки 10-14 день жизни.
Слайд 64
Переходные (физиологические, транзиторные) состояния.
Эритема новорожденных: простая и токсическая
Снижение
массы тела
Транзиторная лихорадка
Переходный стул, физиологическая диспепсия
Гормональный криз
Физиологическая гипербилирубинемия (желтуха
новорожденных)
Мочекислый инфаркт почек
Слайд 65
Изменения кожных покровов
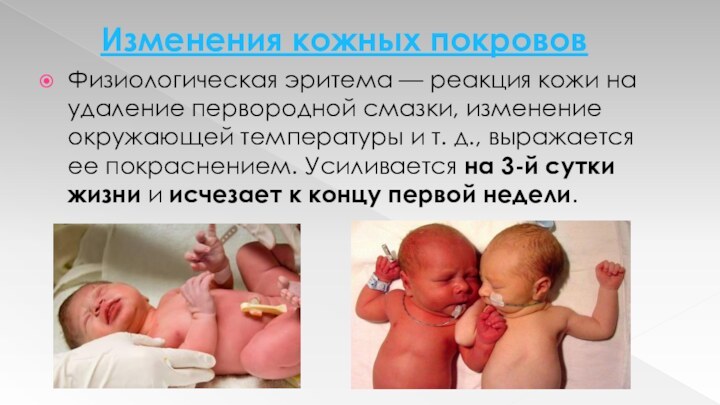
Физиологическая эритема — реакция кожи на
удаление первородной смазки, изменение окружающей температуры и т. д.,
выражается ее покраснением. Усиливается на 3-й сутки жизни и исчезает к концу первой недели.
Слайд 66
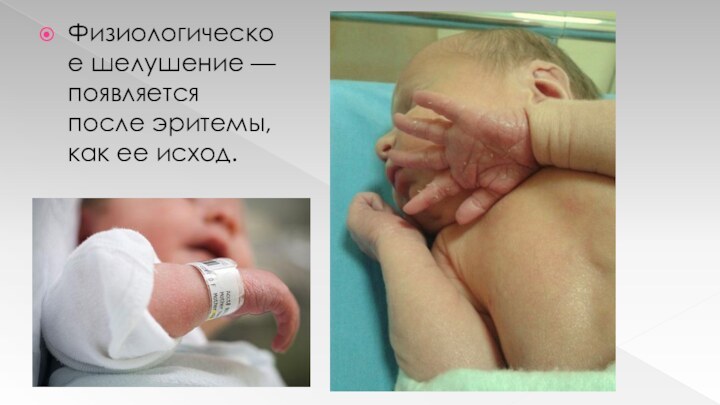
Физиологическое шелушение — появляется после эритемы, как ее
исход.
Слайд 67
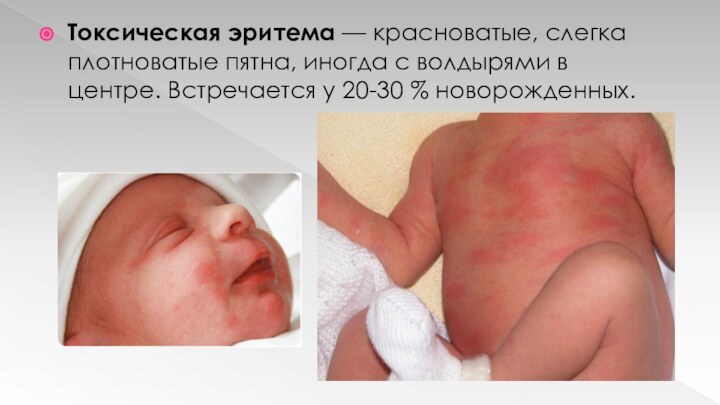
Токсическая эритема — красноватые, слегка плотноватые пятна, иногда
с волдырями в центре. Встречается у 20-30 % новорожденных.
Слайд 68
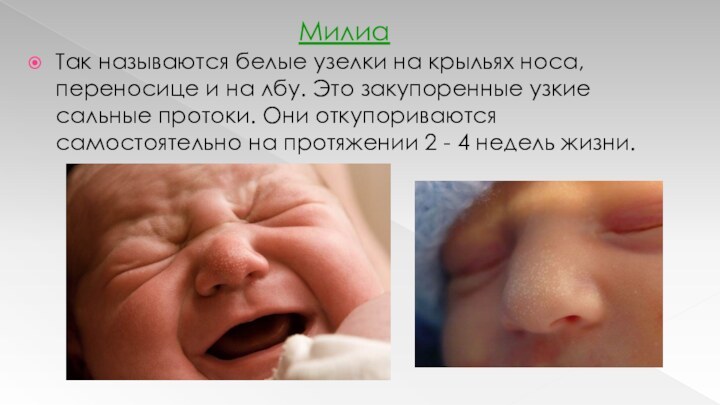
Милиа
Так называются белые узелки на крыльях носа, переносице
и на лбу. Это закупоренные узкие сальные протоки. Они
откупориваются самостоятельно на протяжении 2 - 4 недель жизни.
Слайд 69
Физиологическая потеря массы тела
Это состояние характерно для всех
новорожденных, максимум снижен вес на 3-4-е сутки жизни.
Ребенок
теряет 3-10 % (в среднем 5-6%) от веса тела при рождении, из-за испарения жидкости с дыханием, из-за недостаточного поступления ее извне, из-за физиологических выделений.
Большинство восстанавливают массу тела к концу первой — началу второй недели.
Слайд 70
Транзиторное понижение температуры тела. Транзиторная лихорадка
Физиологические нарушения теплового
баланса связаны с несовершенством теплорегуляции новорожденных.
Вследствие особенностей строения
их кожи, богатой сосудами и капиллярами и бедной потовыми железами, происходит быстрое перегревание или переохлаждение ребенка.
Температура ребенка понижена, чаще всего в первые часы его жизни, или в первые сутки.
На 2-3 день жизни может отмечаться повышение температуры до 38-39 С
Слайд 71
Физиологическая диспепсия, переходный стул
Первые 1-2 дня, выделяется первородный
меконий — густой, темно-зеленый. Со 2-3 дня стул становится
зеленого цвета, частым — от плотных комочков до жидкой консистенции. Физиологическая диспепсия, бывает у всех новорожденных, длится около 7 дней.
Слайд 72
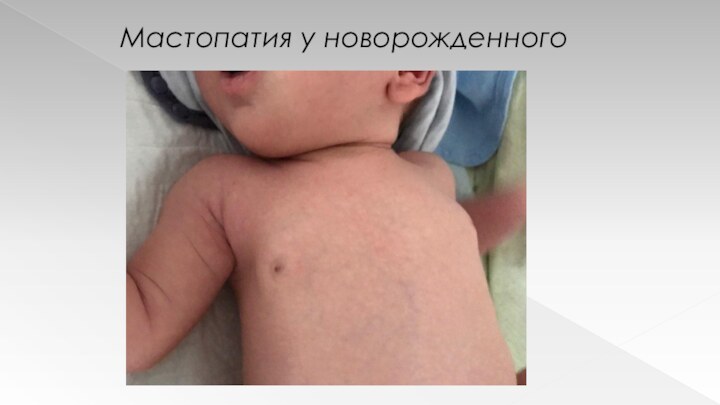
Половой (гормональный) криз
Одно из проявлений — нагрубание молочных
желез (как у девочек, так и у мальчиков) –
мастопатия - с максимальным увеличением на 7-8 день, обычно проходит к концу месяца.
Физиологический вульвовагинит. Из половой щели у девочек могут появляться выделения серовато-беловатого цвета или кровянистые , которые на третий день самостоятельно исчезают.
Отек наружных половых органов — половых губ, члена, мошонки, который может держаться 1-2 недели и более, потемнение кожи вокруг сосков и кожи мошонки.
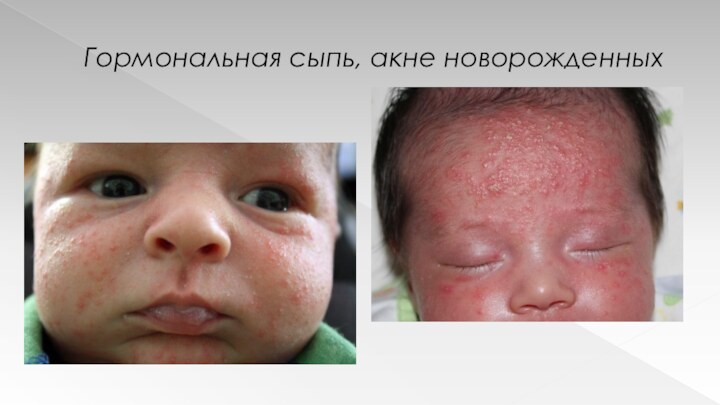
Слайд 74
Гормональная сыпь, акне новорожденных
Слайд 75
Физиологическая гипербилирубинемия или желтуха новорожденных
возникает на 2–3-й день
жизни малыша;
достигает максимума на 4–5-й день;
исчезает к 10-14 дню
у зрелых новорожденных, у незрелых может держаться 3-4 недели;
при физиологической желтухе не страдает общее состояние ребенка;
концентрация билирубина в крови редко превышает 180-200 мкмоль/л;
не требует лечения.
Слайд 76
На 2-3 день жизни появляется желтушное окрашивание кожи,
а иногда и слизистых оболочек глаз.
Стул и моча сохраняют
обычную окраску.
Причины физиологической желтухи:
- Массивное разрушение эритроцитов, смена фетального гемоглобина на «взрослый».
- Физиологическая незрелость печени, при которой ее ферменты не справляются с прибывающим билирубином.
Слайд 77
Мочекислый инфаркт почек
Повышается концентрация мочи,
В почечных лоханках
откладываются кристаллы солей мочевой кислоты.
Моча становится более мутной,
от желтого до кирпичного цвета, возможна кристаллизация солей на пеленке.
Выглядят эти кристаллы как пятно насыщенного кирпичного цвета.
К концу 1-й недели эти явления проходят.
Слайд 78
Транзиторный иммунодефицит
Ребенок рождается стерильным. У него незрелые барьерные
свойства кожи, не сформированы защитные механизмы слизистых.
После рождения
все полости (носоглотка, верхние дыхательные пути, кишечник, половые органы) заселяются бактериальной флорой.
Массированное воздействие «новой» флоры и незрелость защиты организма на первой неделе жизни объясняют транзиторный иммунодефицит.