- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Астматический статус и обострение ХОБЛ: диагностика, интенсивная терапия
Содержание
- 2. Бронхиальная астма - заболевание, характеризующееся хроническим воспале-нием
- 3. Астматический статус - это длительно некупирующийся приступ
- 4. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАЛевожелудочковая недостаточность и отек легкихАллергия на
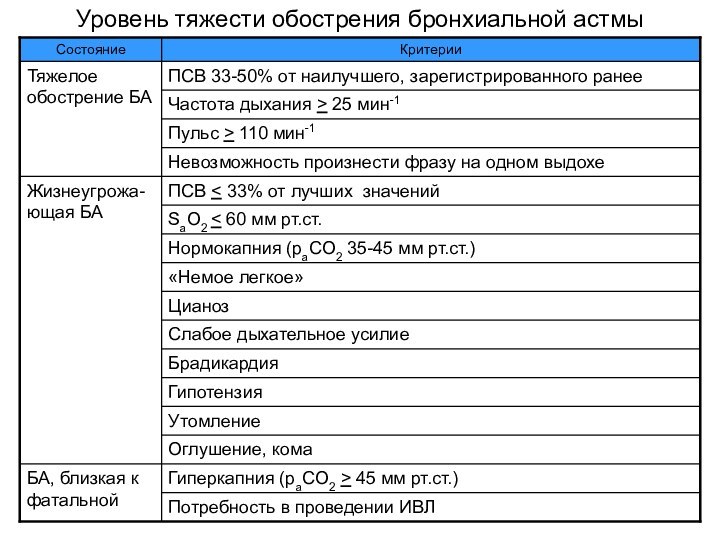
- 5. Уровень тяжести обострения бронхиальной астмы
- 6. Факторы риска летального исходаОбострение БА на фоне
- 7. Тип обострения бронхиальной астмы
- 8. Начальная оценка тяжести обострения БАсбор анамнеза;осмотр: аускультация,
- 9. Важные признаки тяжести астматической атаки участие вспомогательной
- 10. Газовый состав кровиАртерияPaO2 = 80-100 мм рт
- 11. Степени тяжести гипоксемии
- 12. ОЦЕНКА РЕАКЦИИ НА БРОНХОЛИТИКАускультация легких не подходит
- 14. КЛАССИФИКАЦИЯ АСТМАТИЧЕСКОГО СТАТУСА1 стадия - относительной резистентности
- 15. Показания к госпитализации в ОРИТ1.Больные с тяжелым
- 16. Показания к госпитализации в ОРИТ2.Больные с обострением
- 17. Стандарт лабораторного контроля и инструментального мониторинга1. Общий
- 18. ИНТЕНСИВНАЯ ТЕРАПИЯ АСТМАТИЧЕСКОГО СТАТУСАДыхание увлажненной кислородно-воздушной смесьюАгонисты β2-адренорецепторовМ-холиноблокаторыКортикостероидыТеофиллин (1,3-диметилксантин)Антибиотикотерапия
- 19. БРОНХОДИЛАТАТОРЫ ИЗ ГРУППЫ АДРЕНОМИМЕТИКОВ
- 20. Бронходилатирующий механизм действия β2-адреномиметиков Активация аденилатциклазы, с
- 22. Селективные β2-адреномиметики для ингаляционного применения
- 23. Побочное действие β2-адреномиметиков Тахикардия, развивающаяся через 5-10
- 24. М-ХОЛИНОБЛОКАТОРЫУстраняют в отдельных случаях парасимпати-ческое (холинергическое) влияние
- 25. М-ХОЛИНОБЛОКАТОРЫ
- 26. РОЛЬ АНТИХОЛИНЕРГИЧЕСКИХ СРЕДСТВСовместное использование ипратропиума бромида и
- 27. БЕРОДУАЛ - КОМБИНИРОВАННЫЙ БРОНХОЛИТИЧЕСКИЙ ПРЕПАРАТ Состав 1
- 28. КОРТИКОСТЕРОИДЫОсновное средство в лечении тяжелой бронхиальной астмы.
- 29. ПРИМЕНЕНИЕ КОРТИКОСТЕРОИДОВМетилпреднизолон 40-125 мг или гидрокортизон 100-200
- 30. ПУЛЬМИКОРТ - ГЛЮКОКОРТИКОИДНЫЙ ПРЕПАРАТ ДЛЯ ИНГАЛЯЦИОННОГО ПРИМЕНЕНИЯВ
- 31. ЭУФИЛЛИН (АМИНОФИЛЛИН)Механизм действия обусловлен ингибированием фосфодиэстеразы -
- 32. РОЛЬ ЭУФИЛЛИНАПри тщательном контроле уровне эуфиллина в
- 34. Дозы эуфиллина при внутривенном введении
- 36. ТОКСИЧНОСТЬ ЭУФИЛЛИНАНе менее чем у 40% стационарных
- 37. ДОПОЛНИТЕЛЬНЫЕ СРЕДСТВА ДЛЯ СНЯТИЕ БРОНХОСПАЗМАСульфат магнияГелийЛейкотриеновые ингибиторы (монтелукласт)Ингаляционные анестетики (фторотан, изофлюран)
- 38. МЕХАНИЗМ ДЕЙСТВИЯ МАГНИЯ СУЛЬФАТАБлокада кальциевых каналов и
- 39. МАГНИЯ СУЛЬФАТНазначения магния сульфата в приемном отделении тяжелым астматикам (ФОВ1
- 40. ГЕЛИЙПри соотношении гелия к кислороду 4:1 вес
- 41. 1.Постоянная ингаляция увлажненным О22.Ингаляции 1,0-2,0 мг фенотерола
- 42. 1.При отсутствии эффекта от проводимой терапии в
- 43. НЕИНВАЗИВНАЯ ИВЛ С ПОЛОЖИТЕЛЬНЫМ ДАВЛЕНИЕМПри гиперкапнии резистентной
- 44. Если не отмечается повышение оксигенации артериальной крови
- 45. ПОКАЗАНИЯ К ИНТУБАЦИИ ТРАХЕИ1. Нарушение сознания (сопор,
- 46. ДИАМЕТР ИНТУБАЦИОННОЙ ТРУБКИСопротивление трубки обратно пропорционально ее
- 47. Начальные параметры ИВЛРежим ИВЛ – Volume controlled
- 48. При обострении ХОБЛ эффективно использование внешнего PEEP
- 49. УПРАВЛЯЕМАЯ МИОПЛЕГИЯ
- 50. При совместном назначении ГКС и миорелаксантов больные подвергаются риску продолжительной слабости.
- 51. Критерии перевода из ОРИТ1. Полное купирование астматического
- 52. Обострение хронической обструктивной болезни легких
- 53. ЭпидемиологияЛетальность от ХОБЛ занимает четвертое место в
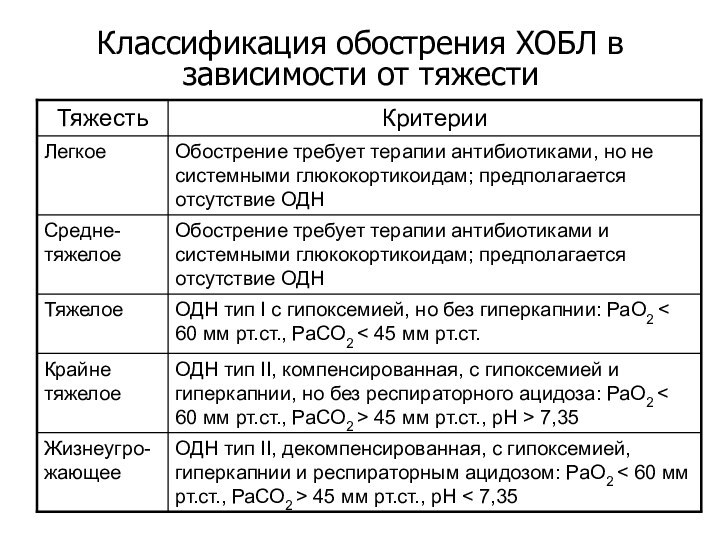
- 54. Классификация обострения ХОБЛ в зависимости от тяжести
- 55. ЭтиологияЗагрязнение атмосферного воздуха Легочная эмболияСпонтанный пневмотораксТравма грудной клеткиНеадекватное использование ЛП (седативных, b-блокаторов)Право- и левожелудочковая сердечная недостаточностьИнфекция
- 56. ИнфекцияБактериальные патогенны выявляются у 50-60% больных с
- 57. ДиагностикаДиспноэ, увеличение количества и степени гнойности мокротыАртериальная гипоксемия (серо-пепельный цианоз, снижение SaO2
- 58. ТерапияУстранение причины обострения ХОБЛОбеспечение адекватного газообменаРазгрузка дыхательной мускулатурыПрофилактика осложнений
- 59. Показания к госпитализации в ОРИТТяжелое диспноэ, не
- 60. КислородотерапияКислородотерпия через маску Вентури с потоком кислорода
- 61. БронходилататорыИнгаляционные β2-адреномиметики и антихолинергические препараты (М-холиноблокаторы)Эффективность β2-адреномиметиков
- 62. ГлюкокортикоидыВнутривенные и оральные формы ГКС значительно улучшают
- 63. Антибактериальная терапияАмоксициллин + клавулановая кислота в высоких
- 64. Неинвазивная ИВЛ : аппараты для НВЛ
- 65. Неинвазивная ИВЛ
- 66. Респираторная поддержка – показания к неинвазивной вентиляции
- 67. Применение НВЛ при обострении ХОБЛ ХОБЛ, сопровождающаяся
- 68. Респираторная поддержка – неинвазивная вентиляция легких Режим
- 69. Показания к инвазивной вентиляции легкихОстановка дыханияВыраженное нарушение
- 70. Респираторная поддержка –инвазивная вентиляция легких Режим ИВЛ
- 71. ИВЛ с контролируемой гиповентиляцией (пермиссивная гиперкапния)Минимизация динамической
- 72. Отлучение от ИВЛИзбегать алкалозаИзбегать чрезмерной седации Респираторная
- 73. Дополнительная терапияПрофилактика тромбоза глубоких вен и ТЭЛА
- 74. Скачать презентацию
- 75. Похожие презентации











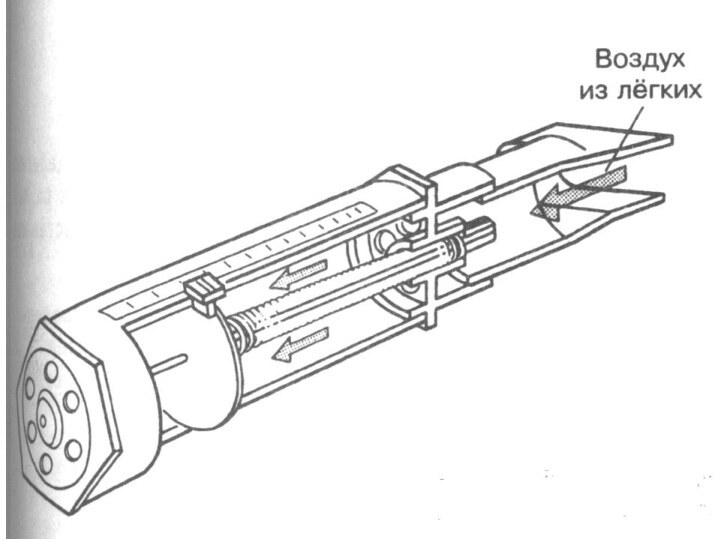



























































Слайд 3 Астматический статус - это длительно некупирующийся приступ удушья
с развившейся относительной блокадой β2-рецепторов, с формированием тотальной бронхиальной
обструкции, развитием легочной гипертензии и острой дыхательной недостаточности
Слайд 4
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Левожелудочковая недостаточность и отек легких
Аллергия на пищу
или новые лекарственные препараты
Эмболия легочных сосудов
Поражение голосовых связок
Острый бронхит
Слайд 6
Факторы риска летального исхода
Обострение БА на фоне длительного
применения ГКС и/ или их недавняя отмена
Госпитализация по поводу
БА в течение прошедшего года в ОРИТРанее проводимая интубации по поводу обострения БА
Психические заболевания или психосоциальные проблемы
Слайд 8
Начальная оценка тяжести обострения БА
сбор анамнеза;
осмотр: аускультация, участие
дополнительной мускулатуры, пульс
оценка дыхания: частота дыхания, PEF
желательно определение РаО2,и
РаСО2 или StO2при необходимости другие методы: рентгенография органов грудной клетки, ЭКГ, и др..
Слайд 9
Важные признаки тяжести астматической атаки
участие вспомогательной мускулатуры
вынужденное положение тела (сидя, с наклоном вперед, оперевшись руками
на край кровати) – невозможность лечьзатруднение разговора (ограничение числа слов за один вздох)
отсутствие дыхательных шумов
частота дыхания (> 30/мин)
частота пульса (> 120/ мин)
колебание АДсист при дыхании >25 мм рт.ст.
раСО2 нормальное или >45 мм рт.ст.
гипоксемия (раО2 <70 мм рт.ст., SаО2 < 90%)
снижение ПС выдоха более 50% от должного
Слайд 10
Газовый состав крови
Артерия
PaO2 = 80-100 мм рт ст
PaCO2
= 35 –45 мм рт ст
Смешанная венозная кровь
PaO2 =
40-45 мм рт стPaCO2 = 45 –47 мм рт ст
Слайд 11
Степени тяжести гипоксемии
РаО2 мм рт. ст. StО2%
Норма 80 - 98 93 - 97
Умеренная гипоксемия 60 - 70 90
Тяжелая гипоксемия 40 - 59 75
Кома 30 60
Смерть 20 35
Слайд 12
ОЦЕНКА РЕАКЦИИ НА БРОНХОЛИТИК
Аускультация легких не подходит для
оценки реакции на бронходилататор, т.к. хрипы в легких не
коррелируют со степенью обструкции бронховУ самостоятельно дышащих пациентов пиковую скорость воздушного потока при форсированном выдохе используют в качестве показателя обструкции дыхательных путей
У больных, находящихся на ИВЛ, давление в проксимальных отделах воздухоносных путей в конце вдоха пропорционально сопротивлению дыхательных путей. Пиковое инспираторное давление уменьшается при снижении сопротивления дыхательных путей
Слайд 14
КЛАССИФИКАЦИЯ АСТМАТИЧЕСКОГО СТАТУСА
1 стадия - относительной резистентности к
симпатомиметикам или относительной компенсации (раО2 60-70 мм.рт.ст., раСО2 35-45
мм.рт.ст. или StО2 < 92%)2 стадия - "немого легкого" или декомпенсации (раО2 50-60 мм.рт. ст., раСО2 50-70 и более мм.рт.ст. или StО2 < 88%)
3 стадия - гипоксемической и/ или гиперкапнической комы (раО2 40-55 мм.рт.ст., раСО2 80-90 и более мм.рт.ст. или StО2 < 75%)
Слайд 15
Показания к госпитализации в ОРИТ
1.Больные с тяжелым обострением
БА:
с отсутствием положительного эффекта от начальной терапии в
течении 3-х часов в сочетании с одним из перечисленных параметров:ЧД ≥25/мин
пульс > 110/ мин
пиковая объемная скорость выдоха (ПС выд) ≤ 250 л/ мин или < 50% от должного после применения β2- агонистов короткого действия
РаО2 ≤ 60 мм рт. ст. или сатурация кислорода (StО2) ≤ 90%
Слайд 16
Показания к госпитализации в ОРИТ
2.Больные с обострением БА,
угрожающим для жизни (астматический статус 2 стадия):
спутанность сознания
цианоз
картина “немого
лёгкого”брадикардия
пиковая объемная скорость выдоха (ПС выд) < 100 л/мин или < 33% от должного после применения β2- агонистов короткого действия
РаО2 < 60 мм рт.ст. или StO2 < 89%
3.Астматический статус 3 стадия (гипоксемичская и/или гиперкапническая кома)
Слайд 17
Стандарт лабораторного контроля и инструментального мониторинга
1. Общий анализ
крови
2. Общий анализ мочи
3. Пикфлоуметрия ежедневно 2 раза/сут
4. Биохимический
анализ крови: сахар крови, билирубин, мочевина.
5. Электролиты крови
6. КЩС крови
7. Пульсоксиметрия
8. ЭКГ
9. Общий анализ мокроты
10. Рентгенологическое исследование органов грудной клетки
11. Окраска мазка мокроты по Граму (по показаниям)
12. Бактериологическое исследование (по показаниям)
13. УЗИ сердца (по показаниям)
Слайд 18
ИНТЕНСИВНАЯ ТЕРАПИЯ АСТМАТИЧЕСКОГО СТАТУСА
Дыхание увлажненной кислородно-воздушной смесью
Агонисты β2-адренорецепторов
М-холиноблокаторы
Кортикостероиды
Теофиллин
(1,3-диметилксантин)
Антибиотикотерапия
Слайд 20
Бронходилатирующий механизм действия β2-адреномиметиков
Активация аденилатциклазы, с последующим
повышением концентрации ц-АМФ и усиление работы кальциевого насоса с
уменьшением концентрации кальция в миофибриллахПовышение концентрации ц-АМФ и активация протеинкиназы А, что приводит к фосфорили-рованию легких цепей миозина и открытию больших калиевых каналов
Блокада высвобождения медиаторов воспаления и бронхоконстрикции из тучных клеток
Усиление мукоцилиарного клиренса
Слайд 23
Побочное действие β2-адреномиметиков
Тахикардия, развивающаяся через 5-10 мин
после ингаляции аэрозоля
Гипокалиемия, вследствие перемещения калия из внеклеточного пространства
в мышечные волокна и клеткиМышечный тремор, вследствие повышения возбудимости миофибрилл
Слайд 24
М-ХОЛИНОБЛОКАТОРЫ
Устраняют в отдельных случаях парасимпати-ческое (холинергическое) влияние блуждающего
нерва с выраженным бронходилатирующим эффектом и уменьшают секрецию бронхиальных
желез
Слайд 26
РОЛЬ АНТИХОЛИНЕРГИЧЕСКИХ СРЕДСТВ
Совместное использование ипратропиума бромида и стандартной
терапии показало значимое увеличение ФОВ1 и или ПСВ на
10% и снижение частоты госпитализации в отделение ИТ. АRodrigo G., Rodrigo C., Burschtin O. Am J Med 107: 363-370, 1999.
Слайд 27
БЕРОДУАЛ - КОМБИНИРОВАННЫЙ БРОНХОЛИТИЧЕСКИЙ ПРЕПАРАТ
Состав 1 мл
раствора для ингаляций (20 капель):
фенотерола гидробромид -
500 мкгипратропия бромид - 200 мкг
Слайд 28
КОРТИКОСТЕРОИДЫ
Основное средство в лечении тяжелой бронхиальной астмы. Механизм
действия окончательно не ясен, но известно, что они восстанавливают
нарушенную чувствительность β2-адренорецепторов
Слайд 29
ПРИМЕНЕНИЕ КОРТИКОСТЕРОИДОВ
Метилпреднизолон 40-125 мг или гидрокортизон 100-200 мг
внутривенно
Начинать вводить как можно раньше
Вводят через 6 часов до
купирования приступа, с последующим снижением дозы в течение нескольких дней и недельПереход на преднизолон 40-60 мг один раз в сутки в рот
ГКС применяют не менее 5 дней или до выздоровления. Терапию резко прекращают
Слайд 30
ПУЛЬМИКОРТ - ГЛЮКОКОРТИКОИДНЫЙ ПРЕПАРАТ ДЛЯ ИНГАЛЯЦИОННОГО ПРИМЕНЕНИЯ
В 1
мл суспензии для ингаляции 250 (500) мкг будесонида
Объем суспензии,
доставляемой в легкие пациента с помощью небулайзера, является величиной переменной и зависит от времени ингаляции, уровня заполнения камеры, технических характеристик небулайзера, соотношения объема вдоха/выдоха, дыхательного объема, использования мундштука или маскиВыход будесонида из небулайзера составляет 30-70% вводимой дозы в зависимости от вида небулайзера и компрессора
Доставляемая доза при ингаляции составляет 11-22% от номинальной
Слайд 31
ЭУФИЛЛИН (АМИНОФИЛЛИН)
Механизм действия обусловлен ингибированием фосфодиэстеразы - фермента,
разрушающего цАМФ, и увеличением концентрации цАМФ
Элиминация замедлена у лиц
пожилого возраста, при заболевании печени, сердечной недостаточности, а также на фоне приема циметидина, эритромицина и анаприлина
Слайд 32
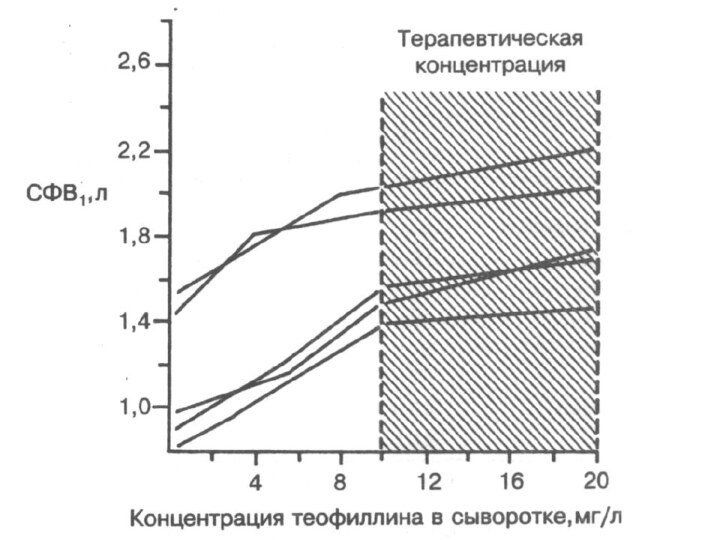
РОЛЬ ЭУФИЛЛИНА
При тщательном контроле уровне эуфиллина в крови
(15-20 мкг/мл) наблюдается улучшение показателей ФОВ1 и ПСВ и
снижается частота госпитализаций. CMakino S. Clin Exp Allerg 26: S47-54. 1996
Слайд 36
ТОКСИЧНОСТЬ ЭУФИЛЛИНА
Не менее чем у 40% стационарных больных
концентрация эуфиллина находится на токсическом уровне (более 20 мг/л)
К
серьезным осложнениям относятся:-судороги
-аритмии
-гипокалиемия
-артериальная гипертензия
Смертельный исход от передозировки наблюдался до 10% (Paloucek F.P., 1988)
Слайд 37
ДОПОЛНИТЕЛЬНЫЕ СРЕДСТВА ДЛЯ СНЯТИЕ БРОНХОСПАЗМА
Сульфат магния
Гелий
Лейкотриеновые ингибиторы (монтелукласт)
Ингаляционные
анестетики (фторотан, изофлюран)
Слайд 38
МЕХАНИЗМ ДЕЙСТВИЯ МАГНИЯ СУЛЬФАТА
Блокада кальциевых каналов и уменьшение
входа кальция в гладкомышечных клетках.
Подавление дегрануляции тучных клеток.
Улучшение функции
дыхательной мускулатурыBloch H. et al. Chest. 107: 1576-1581, 1995.
Слайд 39
МАГНИЯ СУЛЬФАТ
Назначения магния сульфата в приемном отделении тяжелым
астматикам (ФОВ1
2 гр магния сульфата в 50 мл физраствора в течение 20 мин.
Слайд 40
ГЕЛИЙ
При соотношении гелия к кислороду 4:1 вес смеси
равен приблизительно 1/3 веса атмосферного воздуха, что приводит к
снижению сопротивления в дыхательных путях в областях наибольшей турбулентности.Доказано улучшение ПСВ и уменьшение степени выраженности парадоксального пульса.
Показана пациентам без тяжелой гипоксии со слабостью и гиперкапнией в соотношении 3:1 – 4:1.
Гелиокс – смесь 20-40% кислород и 60-80% гелий
Kass J.E., Terregino C.A. Chest 116: 296-300. 1999
Слайд 41
1.Постоянная ингаляция увлажненным О2
2.Ингаляции 1,0-2,0 мг фенотерола или
5-10 мг сальбутамола, или 2,0-4,0 мл раствора беродуала с
физиологическим раствором через небулайзер с кислородом (общее количество раствора 4,0 мл) через 6 часов до 4 раз в сутки3.ГКС - преднизолон до 6 мг/кг/сут парентерально или 0,75-1,0 мг/кг 4 раза в сутки внутрь; раствор будесонида (пульмикорт) 2-10 мг через небулайзер с кислородом 2 раза в сутки (суточная доза раствора будесонида может быть до 20 мг)
А. Обязательный объем терапии
Слайд 42 1.При отсутствии эффекта от проводимой терапии в течении
6 часов - эуфиллин до 720 мг/ сут парентерально
2.Антибиотики
в случае доказанной бактериальной инфекции Clamydophilia pneumoniae и Mycoplasma pneumoniae (предпочтение: макролиды или цефалоспорины III генерации)Б. Дополнительная терапия
Слайд 43
НЕИНВАЗИВНАЯ ИВЛ С ПОЛОЖИТЕЛЬНЫМ ДАВЛЕНИЕМ
При гиперкапнии резистентной к
традиционному лечению
Через лицевую маску
Не применять при тяжелой гипоксеми, сонливости
и нарушении гемодинамики.Позволяет разгрузить дыхательные мышцы, уменьшить одышку и улучшить газообмен
Слайд 44 Если не отмечается повышение оксигенации артериальной крови в
ответ на увеличение содержания кислорода в дыхательной смеси (FiO2),
то следует заподозрить другую патологию: пневмонию, аспирацию, долевой ателектаз и др.Hall J.B., 2005
Слайд 45
ПОКАЗАНИЯ К ИНТУБАЦИИ ТРАХЕИ
1. Нарушение сознания (сопор, кома)
2.
Остановка дыхания
3. Нестабильная гемодинамика (АДсист < 70 мм рт.ст.,
ЧСС < 50 мин-1 или > 160 мин-14. Общее утомление, «истощение» больного
5. Утомление дыхательных мышц
6. Рефракторная гипоксемия (paO2 < 60 мм рт.ст.) при увеличении FiO2 до 60% и более.
N.b.! Тяжелое общее клиническое состояние, а не газы крови определяют перевод на ИВЛ (British Thoracic Society, 2005)
Слайд 46
ДИАМЕТР ИНТУБАЦИОННОЙ ТРУБКИ
Сопротивление трубки обратно пропорционально ее внутреннему
радиусу в четвертой степени: R = L
/ r 4Например: сопротивление 8-мм трубки примерно в 2 раза меньше сопротивления 7-мм трубки.
Интубации в седации (исключение из ЛС: тиопентала, фентанила)
Слайд 47
Начальные параметры ИВЛ
Режим ИВЛ – Volume controlled ventilation
Алгоритм
– SIMV или Assist Control
Тригирование по потоку
Дыхательный объем -
6-8 мл/кгЧастота дыхания 12-16 в мин-1
Инспираторный поток – 80-100 л/мин
Профиль потока – прямоугольный (убывающий): замедление кривых поток-объем может улучшить общее распределение
Соотношение I/E – 1:3 (оптимальная продолжительность выдоха 4 сек)
Фракция кислорода (FiO2) – исходно 100%, затем регулируют для повышения SaO2 >90%
Слайд 48 При обострении ХОБЛ эффективно использование внешнего PEEP для
компенсации внутреннего, при астматическом статусе такой подход бесполезен и
опасенЦаренко С.В., Добрушина О.Р. Интенсивная терапия астматического статуса. 2008.
При ХОБЛ возникает экспираторное закрытие дыхательных путей, не свойственное астматическому статусу.
Blanch L., 2005
Слайд 50 При совместном назначении ГКС и миорелаксантов больные подвергаются
риску продолжительной слабости.
Слайд 51
Критерии перевода из ОРИТ
1. Полное купирование астматического статуса
2.
Уменьшение тяжести обострения БА:
Свободное отхождение мокроты
ЧД ≤
25/мин,пульс ≤ 110/ мин,
ПС выд ≥ 250 л/ мин или ≥ 50% от должного,
РаО2 ≥ 70 мм рт. ст. или SaO2 ≥ 92%
Слайд 53
Эпидемиология
Летальность от ХОБЛ занимает четвертое место в среди
всех причин смерти в общей популяции (4% в структуре
общей летальности)Обострение ХОБЛ составляет 7% всех причин госпитализации
Госпитальная летальность пациентов ОДН на фоне обострения ХОБЛ – 10 -30% (среди пациентов старше 65 лет – более 30%)
На фоне ИВЛ летальность – 32-57%
После выписки из стационара летальность больных с ХОБЛ в течение первого и второго года составляет 40-50% и 50-60% соответственно
Слайд 55
Этиология
Загрязнение атмосферного воздуха
Легочная эмболия
Спонтанный пневмоторакс
Травма грудной клетки
Неадекватное
использование ЛП (седативных, b-блокаторов)
Право- и левожелудочковая сердечная недостаточность
Инфекция
Слайд 56
Инфекция
Бактериальные патогенны выявляются у 50-60% больных с обострением
ХОБЛ
Вирусная инфекция – причина 30% всех обострений ХОБЛ (в
т.ч. риновирусы 60%)Streptococcus pneumoniae
Haemophilus influenzae
Moraxella catarrhalis
Enterobacter spp. (20-64%)
Pseudomonas aeruginosa
Mycoplasma pneumoniae (6-9%)
Chlamydia pneumoniae (5-7%)
Acinetobacter spp.
Staphylococcus aureus
Слайд 57
Диагностика
Диспноэ, увеличение количества и степени гнойности мокроты
Артериальная гипоксемия
(серо-пепельный цианоз, снижение SaO2
мм рт.стФизикалные признаки ОДН:
Синхронное с дыханием напряжение мышц шеи
Сокращение брюшных мышц при выдохе
Парадоксальное дыхание
Снижение уровня сознания
Артериальная гипотензия
Rg-грамма не отличается от обычной картины ХОБЛ при стабильном состоянии (признаки эмфиземы легкого и хронического бронхита)
Функциональные легочные тесты снижены (ОФВ1 менее 1 литра, 35% от должной величины)
В ОАК – полицитемия (гематокрит более 47% у женщин и более 52% у мужчин)
Лейкоцитоз
Низкий уровень альбумина
Слайд 58
Терапия
Устранение причины обострения ХОБЛ
Обеспечение адекватного газообмена
Разгрузка дыхательной мускулатуры
Профилактика
осложнений
Слайд 59
Показания к госпитализации в ОРИТ
Тяжелое диспноэ, не поддающееся
начальной терапии
Нарушение сознания больного (сопор, ступор, кома)
Персистирующая или прогрессирующая
гипоксемия (РаО2 < 50 мм рт.ст.) и/или выраженная/нарастающая гиперкапния (РаСО2 > 70 мм рт.ст.) и/или выраженный/нарастающий респираторный ацидоз (рН < 7,3), несмотря на терапию кислородом
Слайд 60
Кислородотерапия
Кислородотерпия через маску Вентури с потоком кислорода 1-4
литра/мин (FiO2 =24% повышает РаО2 на 10 мм рт.ст.,
при FiO2 =28% - 20 мм рт.ст.)Цель – поддержание/достижение РаО2 в пределах 60-65 мм рт.ст. и SaO2 > 90%
Вероятность кислородиндуцированной гиперкапнии у больных с ХОБЛ при РаО2 < 45 мм рт.ст. и рН < 7,35
Слайд 61
Бронходилататоры
Ингаляционные β2-адреномиметики и антихолинергические препараты (М-холиноблокаторы)
Эффективность β2-адреномиметиков и
ипратропия бромида при обострении ХОБЛ примерно одинакова
Препараты теофиллина при
обострении ХОБЛ рассматриваются как препараты второй или третьей линии
Слайд 62
Глюкокортикоиды
Внутривенные и оральные формы ГКС значительно улучшают функциональные
легочные показатели к к 3-5 дню лечения
Доза ГКС: преднизолон
30-40 мг однократно per os или метилпреднизолон 125 мг 4 раза в суткиТерапия ГКС не должна превышать 2 нед.
Альтернатива системным ГКС – будесонид (4-8 мг/сут)
Слайд 63
Антибактериальная терапия
Амоксициллин + клавулановая кислота в высоких дозах
(875/125 мг три раза в сутки)
Левофлоксацин (в/в или внутрь,
0,5-0,75 г 1 раз/сут)Моксифлоксацин (в/в или внутрь, 0,4 г 1 раз/сут)
Ципрофлоксацин (внутрь 750 мг 2 раза/сут) у пациентов с риском Pseudomonas aeruginosa
Возможны цефалоспорины III генерации (цефтриаксон или цефотаксим)
Длительность антибактериальной терапии – 7-10 дней
Слайд 66
Респираторная поддержка – показания к неинвазивной вентиляции легких
Выраженная
одышка в покое (ЧД > 24 в мин-1, участие
вспомогательной мускулатуры и парадоксальное дыхание)РаСО2 > 45 мм рт.ст., рН < 7,35
РаО2/ FiO2 < 200 или SaO2 / FiO2 < 225
Противопоказания к НВЛ:
Остановка дыхания, нестабильная гемодинамика, невозможность обеспечить защиту дыхательных путей, избыточная бронхиальная секреция, признаки нарушения сознания, неспособность пациента сотрудничать с персоналом, лицевая травма
Слайд 67
Применение НВЛ при обострении ХОБЛ
ХОБЛ, сопровождающаяся гиперкапнией
и гипоксемией – наиболее частое место применения НВЛ
Но средне-тяжелых
и тяжелых степенях декомпенсации, применение НВЛ позволит выиграть время для начала работы антибактериальных препаратов, ГКС, бронходилататоров.
Слайд 68
Респираторная поддержка – неинвазивная вентиляция легких
Режим Pressure
support или BiPAP
Среднее давление на вдохе 12-18 см вод.ст.,
на выдохе (PEEP) – 4-6 см вод.ст.FiO2 0,35-0,5 для поддержания SaO2 > 90%
Слайд 69
Показания к инвазивной вентиляции легких
Остановка дыхания
Выраженное нарушение сознания
(сопор, кома)
Нестабильная гемодинамика (АДсист < 70 мм рт.ст., ЧСС
< 50 или > 160 в мин-1Утомление дыхательной мускулатуры
ЧД > 35 в мин-1
рН < 7,25
РаО2 < 45 мм рт.ст., несмотря на кислородотерапию
Слайд 70
Респираторная поддержка –инвазивная вентиляция легких
Режим ИВЛ –
Volume controlled ventilation
Дыхательный объем - 5-7 мл/кг
Частота дыхания 10-12
в мин-1Инспираторный поток – 70-90 л/мин
Через 24 часа переход на вспомогательные (тригерные) режимы:
Pressure support или Assist-controlled ventilation
Давление плато ниже 30 см вод.ст.
Для противодействию роста auto-PEEP установить внешний PEEP на уровне, равным 80-90% от измеренного auto-PEEP
Альвеолярная вентиляция контролируется по уровню рН
Слайд 71
ИВЛ с контролируемой гиповентиляцией (пермиссивная гиперкапния)
Минимизация динамической гиперинфляции
(баротравмы)
Поддержание давления плато в дыхательных путях менее 30 см
вод.ст. и внутреннего PEEP (в дыхательных путях и альвеолах) менее 12 см вод.ст.Поддержание РаСО2 (менее 60 мм рт.ст.) и рН (более 7,2)
Слайд 72
Отлучение от ИВЛ
Избегать алкалоза
Избегать чрезмерной седации
Респираторная поддержка
на этапе отлучения должна поддерживать ДО > 300 мл,
ЧД < 35 в мин-1Использование в отлучении НВЛ в режиме Pressure support