Слайд 2
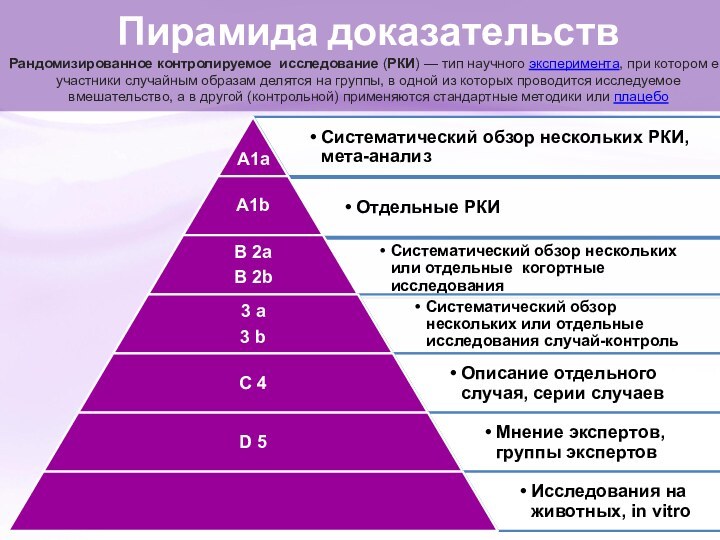
Пирамида доказательств
Рандомизированное контролируемое исследование (РКИ) — тип научного эксперимента, при
котором его участники случайным образам делятся на группы, в
одной из которых проводится исследуемое вмешательство, а в другой (контрольной) применяются стандартные методики или плацебо
Слайд 4
ОПРЕДЕЛЕНИЯ
Хроническая артериальная гипертензия - регистрируется либо до беременности,
либо до 20 недель беременности.
Гестационная артериальная гипертензия -
артериальная гипертензия, установленная после 20 недель беременности, без значительной протеинурии.
Слайд 5
ОПРЕДЕЛЕНИЯ
Преэклампсия - мультисистемное патологическое состояние для которого характерны:
артериальная
гипертензия, установленная после 20 недель беременности
значительная протеинурия (>0,3 г/л
в суточной моче),
нередко, отеки,
проявления полиорганной/полисистемной дисфункции/недостаточности
Слайд 6
ОПРЕДЕЛЕНИЯ
Тяжелая преэклампсия
- преэклампсия с тяжелой артериальной гипертензией
и/или клиническими и/или биохимическими и/или гематологическими проявлениями
Слайд 7
ОПРЕДЕЛЕНИЯ
Тяжелые осложнения ПЭ:
эклампсия;
HELLP-синдром (гематома или разрыв
печени); острая почечная недостаточность;
отек легких;
инсульт;
инфаркт миокарда;
отслойка плаценты;
антенатальная гибель плода
отек, кровоизлияние и отслойка сетчатки;
Слайд 8
Прогнозирование развития ПЭ
На сегодняшний день
не существует ни
одного теста,
с достаточными чувствительностью и специфичностью
обеспечивающего раннюю
диагностику и выявление риска развития ПЭ
Всем женщинам при планировании
и в течение беременности должна проводиться
оценка факторов риска ПЭ
Слайд 10
Патологическое АД
ДАД 90 мм рт. ст. и более
или САД 140 мм рт. ст. и более, полученные
при двукратном измерении на одной и той же руке с перерывом не менее 4-х часов (B-2b)
Диагноз тяжелой гипертензии правомочен при уровне САД 160 мм рт. ст. и более или ДАД 110 мм рт. ст. и более (B-2b) зафиксированным при серийном измерении (1 раз в 15 мин.)
Относительное повышение АД (на 30 мм рт. ст. от начального САД и на 15 мм рт. ст. ДАД) имеет небольшую прогностическую ценность
Слайд 11
Правила измерения АД
Использовать исправные фонендоскопы, сфигмоманометры, регулярно подвергающиеся
калибровке.
Нижний край стандартной манжеты (ширина 12-13 см, длина
35 см) должен быть на 2 см выше локтевого сгиба
Размер манжеты должен соответствовать объему плеча, слишком маленькая манжета -переоценка, большая – недооценка реального АД.
Измерять АД после 5-минутного отдыха, на обеих руках.
Выбирать руку с более высокими значениями АД и в дальнейшем производить измерения АД на ней.
Измерение проводить в положении сидя, в положении лежа сдавление нижней полой вены может искажать цифры АД
Слайд 12
Критерии АГ
Нормальное АД: < 140 и < 90
мм рт ст
Умеренная АГ: 140-159 и/или 90-109 мм рт
ст
Тяжелая АГ: 160 и/или 110 мм рт ст
Классификация степени повышения АД может использоваться для характеристики степени АГ при любой ее форме
(хронической АГ, гестационной АГ, ПЭ).
Выделение двух степеней АГ, умеренной и тяжелой, при беременности имеет принципиальное значение для оценки прогноза, выбора тактики ведения, лечения и родовспоможения.
Уровень САД ≥ 160 мм рт. ст. и/или ДАД ≥ 110 мм рт. ст. при тяжелой
АГ ассоциируется с высоким риском развития инсульта.
Диагностировать АГ во время беременности следует на основании двух повышенных значений АД или по результатам суточного мониторирования АД (СМАД)
Слайд 13
Патологическая протеинурия
Высшая граница нормы:
- Суточной потери белка во время беременности
≤ 0.3 г/л (В-2b)
- При использовании тест-полоски (белок) -
показатель 2+ (B-2a)
- При использовании отношения протеин/креатинин –
30 мг/мМоль
Золотой стандарт для диагностики протеинурии – количественное определение белка в суточной моче
Слайд 14
Протеинурия
Умеренная протеинурия - это уровень белка >0,3г/24ч
или >0,3 г/л, определяемый в двух порциях мочи, взятой
с интервалом в 6 часов, или значение «1+» по тест-полоске
Выраженная протеинурия – это уровень белка >5 г/24ч или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске.
Слайд 15
N.B.!
При наличии симптомов критического состояния (тяжелая АГ,
тромбоцитопения, церебральная, почечная, печеночная дисфункция, отек легких) наличие протеинурии
необязательно для постановки диагноза «Тяжелая преэклампсия»
Для оценки истинного уровня протеинурии необходимо исключить наличие инфекции мочевыделительной системы
Слайд 16
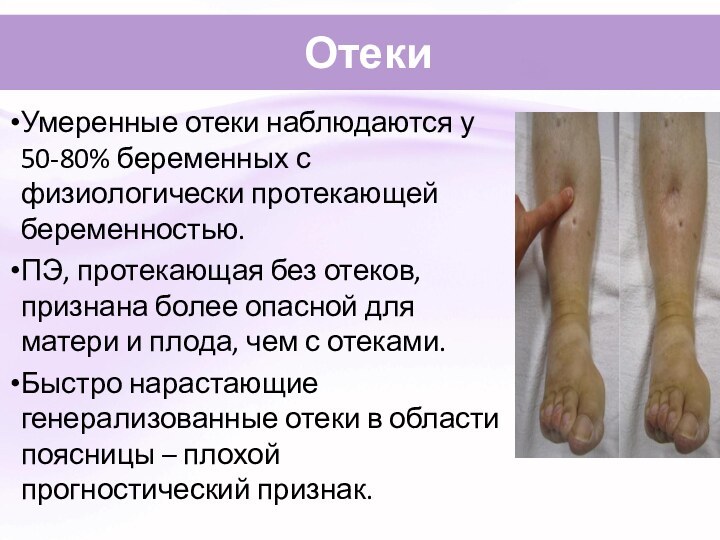
Отеки
Умеренные отеки наблюдаются у 50-80% беременных с физиологически
протекающей беременностью.
ПЭ, протекающая без отеков, признана более опасной
для матери и плода, чем с отеками.
Быстро нарастающие генерализованные отеки в области поясницы – плохой прогностический признак.
Слайд 17
Клинические проявления преэклампсии
Со стороны ЦНС:
-головная боль, фотопсии, парестезии,
фибрилляции, судороги.
Со стороны ССС:
-артериальная гипертензия, сердечная недостаточность, гиповолемия.
Со стороны
мочевыделительной системы:
-олигурия, анурия, протеинурия.
Со стороны ЖКТ:
-боли в эпигастральной области, изжога, тошнота, рвота.
Со стороны системы крови:
-тромбоцитопения, нарушения гемостаза, гемолитическая анемия.
Со стороны плода:
-ЗРП, внутриутробная гипоксия, антенатальная гибель.
Слайд 20
Преэклампсия умеренна
АГ: САД ≥ 140 мм рт. ст.
или ДАД ≥ 90 мм рт. ст., возникшие при
сроке > 20 недель у женщины с нормальным АД в анамнезе
плюс
Протеинурия ≥ 0,3 г/л белка в 24 час пробе мочи
Слайд 21
Тяжелая ПЭ
Артериальная гипертензия: САД ≥ 160 мм рт.
ст. или ДАД ≥ 110 мм рт. ст. при
двухкратном измерении с интервалом в 6 часов в состоянии покоя
+ один из ухудшающих симптомов:
- Протеинурия ≥ 5,0 г/л в 24 часовой пробе мочи или > 3 г/л в двух порциях мочи, взятой с интервалом в 6 часов, или значение «3+» по тест-полоске
- церебральные симптомы (головная боль, расстройство зрения);
- олигурия (менее 30 мл/ч или 500 мл в сутки);
- боль в эпигастральной области, рвота;
- генерализованные отеки (особенно внезапно появившиеся);
- тромбоцитопения (менее 100 тыс. × 109/л);
- нарушение функции печени (Увеличение АЛТ, АСТ);
- отек легких;
- ЗРП и антенатальная гибель плода
Слайд 22
Симптомы и симптомокомплексы, появление которых указывает на развитие
критической ситуации
Боль в груди.
Одышка.
Отек легких.
Тромбоцитопения.
Повышение уровня АЛТ, ACT,
ЛДГ.
HELLP - синдром.
Уровень креатинина более 90 мкмоль/л.
Диастолическое АД более 110 мм рт.ст.
Влагалищное антенатальное кровотечение (любой объем).
Судороги (эклампсия).
Слайд 23
Эклампсия
Клинические формы эклампсии:
Отдельные припадки.
Серия судорожных припадков (эклампсический статус).
Кома.
Симптомы-предвестники
эклампсии:
головная боль, головокружение, общая слабость;
нарушения зрения («мелькание мушек», «пелена
и туман», вплоть до потери зрения);
боли в эпигастральной области и правом подреберье;
опоясывающие боли за счет кровоизлияния в корешки спинного мозга (симптом Ольсхаузена);
гиперрефлексия и клонус;
расширение зрачков (симптом Цангмейстера).
Слайд 24
Приступ эклампсии
мелкие фибриллярные подёргивания мышц лица с
дальнейшим распространением на верхние конечности (при эпилепсии не бывает);
тонические
сокращения всей скелетной мускулатуры (потеря сознания, апноэ, цианоз, прикус языка) продолжительностью до 30 сек;
клонические судороги с распространением на нижние конечности;
глубокий вдох, восстановление дыхание и сознания, амнезия.
Слайд 25
Провести дифференциальный диагноз со следующими заболеваниями
Сосудистые заболевания
ЦНС.
Ишемический/геморрагический инсульт.
Внутримозговое кровоизлияние/аневризмы.
Тромбоз вен сосудов головного мозга.
Опухоли головного мозга.
Абсцессы
головного мозга.
Артерио-венозные мальформации.
Инфекции (энцефалит, менингит).
Эпилепсия.
Действие препаратов (амфетамин, кокаин, теофиллин, хлозапин).
Гипонатриемия, гипокалиемия.
Гипергликемия.
Тромботическая тромбоцитопеническая пурпура.
Постпункционный синдром.
Острые интоксикации.
Слайд 26
Время возникновения судорог
Почти половина всех случаев эклампсии встречается
во время беременности,
Из них 20% - до 31-й
недели беременности.
При доношенном сроке беременности - эклампсия в 75% - в родах или в течение 6 часов после родов.
В 16% случаев эклампсия возникает в интервале от 48 час до 4 недель послеродового периода
Слайд 27
NB!
До 44% случаев эклампсии возникают в послеродовом
периоде,
особенно при доношенной беременности (уровень доказательности рекомендаций С)
Слайд 28
Оценить неврологический статус пациентки - в первые часы
после родоразрешения
(для исключения других причин, способных вызвать судороги во
время беременности )
На продленной ИВЛ, уже с первых часов после родоразрешения отменяются миорелаксанты, наркотические и седативные препараты и оценивается время восстановления сознания.
Противосудорожный эффект - назначением магния сульфата.
Не планировать продленную ИВЛ на несколько суток в условиях глубокой седации, (оценка состояния ЦНС без дополнительных методов исследования крайне затруднена)
Слайд 29
Показания для проведения КТ или МРТ головного мозга:
судорожный
приступ, зафиксированный ранее 20-й недели беременности
или в первые двое
суток после родов;
эклампсия, резистентная к терапии магния сульфатом при наличии
очаговая неврологическая симптоматика;
гемипарез;
кома, сохраняющаяся после отмены седативной терапии в течение 24 часов
Слайд 30
Эклампсия
Защитите пациентку от повреждений, но не удерживать ее
активно.
Подготовить оборудование (воздуховоды, отсос, маску и мешок, кислород) и
дать кислород со скоростью 4—6 л в минуту.
Уложить женщину на левый бок для уменьшения риска аспирации желудочного содержимого, рвотных масс и крови.
После судорог при необходимости очистите отсосом ротовую полость и гортань.
После приступа немедленно начать магнезиальную терапию:
- начальная доза — 4 г сухого вещества (16 мл 25% раствора) в/в в течение 5—10 мин;
- если судороги повторились — ввести 2 г в/в в течение 5 мин;
поддерживающая доза — 1 г/ч в/в (предпочтительнее инфузоматом) или в/в капельно.
Родоразрешение!
Слайд 31
Наиболее распространенные диагностические и тактические ошибки
Толкование любого
судорожного синдрома как Э. НО любой впервые возникший судорожный
синдром во время беременности - рассматривать как приступ Э и продолжать поиски истинной причины судорог.
Недооценка тяжести больных с тяжелой формой ПЭ в послеродовом периоде.
Несвоевременная диагностика HELLP - синдрома.
Нераспознанные симптомы преждевременной отслойки плаценты.
Недооценка объёма кровопотери.
Неправильно принятое решение о медицинской эвакуации.
Применение бензодиазепинов, барабитуратов, наркотических аналгетиков для обеспечения седации
Слайд 32
Профилактика ПЭ
Низкие дозы аспирина (75 мг-162 мг в
день), начиная с 12 нед. до родов (А-1а), который
улучшает глубину плацентации и кровоток в спиральных артериях матки в день)
NB! При назначении аспирина необходимо письменное информированное согласие женщины, т.к. в соответствии с инструкцией по применению, прием ацетилсалициловой кислоты противопоказан в первые 3 месяца и после 36 нед беременности
- Беременным с низким потреблением Са (<600 мг в день) - препаратов Са не менее 1000 мг в день (A-1a)
.
Слайд 33
Профилактика ПЭ
Не эффективно:
- Назначение доноров оксида азота (нитроглицерин)
(A-1b)
- Назначение прогестерона (A-1b)
- Использование диуретиков (A-1b)
- Назначение низкомолекулярного
гепарина (A-1b)
- Назначение антиоксидантов вит. Е и С (A-1a)
- Назначение фолиевой кислоты (B-2b), рыбьего жира (A-1a)
- Ограничение соли (A-1a)
Слайд 34
Этапы оказания медицинской помощи при тяжелой ПЭ
Госпитализация (перевод)
в учреждение 3-го уровня
При возникновении критической ситуации в акушерских
стационарах 1 и 2-уровней, ответственный врач сообщает о ней в региональный акушерский ДКЦ.
Вопрос о транспортабельности пациентки решается индивидуально,
Абсолютные противопоказания к транспортировке кровотечение любой интенсивности.
Перед транспортировкой - исключить отслойку плаценты (УЗИ), как одного из смертельно опасных осложнений ПЭ.
Слайд 35
На догоспитальном этапе необходимо выполнить следующий объем медицинской
помощи
Оценить тяжесть преэклампсии: АД, сознание, головная боль, судороги, одышка,
боли в животе, кровотечение из родовых путей, сердцебиение плода.
Обеспечить венозный доступ: катетеризированная периферическая вена.
Ввести магния сульфат 25% 16 мл в/в медленно (за 10-15), затем 100 мл через шприцевой насос со скоростью 4 мл/час (1 г/ч в пересчете на сухое вещество).
Инфузия: только магния сульфат 25% на 0,9% растворе хлорида натрия.
Слайд 36
На догоспитальном этапе необходимо выполнить следующий объем медицинской
помощи
При АД выше 140/90 мм рт.ст. - антигипертензивная терапия:
метилдопа, нифедипин орально.
При судорогах: обеспечение проходимости дыхательных путей.
При отсутствии сознания и/или серии судорожных приступов - перевод на ИВЛ в условиях анестезии тиопенталом натрия и тотальной миоплегией.
При эвакуации пациентки с ПЭ/эклампсией линейной бригадой СМП, последняя должна оповестить акушерский стационар, куда эвакуируется больная.
Слайд 37
В приемном покое
Провести оценку тяжести преэклампсии:
АД,
сознание,
головная
боль,
судороги,
одышка,
боли в животе,
кровотечение из родовых
путей,
сердцебиение плода.
Слайд 38
В приемном покое
Врач анестезиолог-реаниматолог вызывается в приемный покой
при следующих состояниях:
развитие судорог (судороги в анамнезе);
отсутствие сознания;
повышение АД
160/110 мм рт.ст. и выше;
нарушение дыхания;
при рвоте;
при симптомах отслойки плаценты, кровотечении из родовых путей и геморрагическом шоке.
Пациентка госпитализируется в ОРИТ.
Слайд 39
Отделение интенсивной терапии
ведение пациентки в условиях отделения анестезиологии-реаниматологии
совместно:
акушером-гинекологом
анестезиологом-реаниматологом,
с привлечением терапевта,
по необходимости - других
смежных специалистов.
Слайд 40
NB!
Венозный доступ - только периферическая вена.
Катетеризация магистральных вен
(подключичной) только при развитии декомпенсированного шока
Рутинное измерение ЦВД
при ПЭ не рекомендовано
Слайд 41
Мониторинг основных функций
со стороны матери:
Измерение АД: каждые 15
мин до достижения стабилизации, затем каждые 30 мин.
Общий
анализ крови.
Креатинин.
Печеночные ферменты (АЛТ, ACT, ЛДГ).
Количество тромбоцитов, фибриноген, МНО, АПТВ.
Определение группы крови и резус фактора.
Катетеризация мочевого пузыря и почасовой контроль диуреза.
Общий анализ мочи: суточная оценка (общий белок, креатинин).
Слайд 42
Мониторинг основных функций
со стороны плода:
КТГ (продолжительно, до стабилизации
АД; непрерывно, если в родах) не дает информации в
отношении прогноза (В-3)
УЗИ (фетометрия, амниотический индекс, плацентометрия)
Допплерометрия (артерии пуповины, средние мозговые артерии) (А- 1а)
Слайд 43
БАЗОВАЯ ТЕРАПИЯ ПРЕЭКЛАМПСИИ
Родоразрешение.
Противосудорожная терапия магния сульфатом.
Антигипертензивная терапия.
Слайд 44
Родоразрешение при умеренной ПЭ
госпитализация для уточнения диагноза
и тщательный мониторинг состояния беременной и плода,
но !
возможно пролонгирование беременности.
родоразрешение - при ухудшении состояния матери и плода.
Слайд 45
Родоразрешение при тяжелой ПЭ
решение вопроса о родоразрешении
- после стабилизации состояния матери
желательно после проведения профилактики РДС
плода ( если < 34) нед
перевод матери в акушерский стационар 3-го уровня
Слайд 46
Ведение ПЭ в зависимости от тяжести состояния
Слайд 47
Тактика ведения пациенток
Показания к экстренному родоразрешению (минуты):
кровотечение из
родовых путей, отслойка плаценты
острая гипоксия плода, в сроке более
22 недель
Показания к срочному родоразрешению (часы):
постоянная головная боль и зрительные проявления;
постоянная эпигастральная боль, тошнота или рвота;
ухудшение функции печени и/или почек;
эклампсия;
АГ, не поддающаяся медикаментозной коррекции;
количество тромбоцитов < 100*109/л и прогрессирующее его снижение;
нарушение состояния плода, зафиксированное по данным КТГ, УЗИ, выраженное маловодие
Слайд 48
Профилактика РДС плода
Кортикостероиды - всем пациенткам с
ПЭ в 24-34 нед беременности (I-A), с риском преждевременных
родов
Схемы профилактики РДС
2 дозы бетаметазона в/м по 12 мг с интервалом 24 часов;
4 дозы дексаметазона в/м по 6 мг с интервалом 12 часов;
3 дозы дексаметазона в/м по 8 мг через 8 часов.
Слайд 49
Метод родоразрешении
Тяжелая ПЭ при доношенном сроке беременности -
показание к родоразрешению.
Умеренная ПЭ или гестационная гипертония при
доношенном сроке беременности - показание к индукции родов.
Возможность родов через естественные родовые пути должна быть рассмотрена во всех случаях ПЭ (в том числе тяжелой), при отсутствии абсолютных показаний к КС и удовлетворительном состоянии плода
Слайд 50
До 32 недель – предпочтительно КС
После 34 нед
– влагалищное родоразрешение при головном предлежании.
Вагинальное использование простагландинов повышает
шансы на успешное родоразрешение.
Противосудорожная антигипертензивная терапия должна проводиться на протяжении всего периода родоразрешения.
При нулевом или реверсивном кровотоке (по данным УЗ- допплерометрии) показано КС (рекомендаций С-3)
Слайд 51
Второй период родов может быть сокращен – вагинальное
оперативное родоразрешение.
В третьем периоде – 5 мл окситоцина, или
карбетоцин 100 мкг внутривенно, но не метилэргометрина (вызывающего повышение АД).
Для профилактики Э в родах все женщины при консервативном родоразрешении обязательно должны быть обезболены методом эпидуральной анальгезии.
Целесообразно проведение адекватной тромбопрофилактики
Слайд 52
Алгоритм ведения родов
в/в доступ – катетеризация периферической вены
(18G);
Контроль АД: при умеренной АГ - 1 раз в
час; при тяжелой АГ - постоянно;
Продолжить антигипертензивную и противосудорожную терапию (48 часов – профилактика послеродовой Э ).
Определение количества тромбоцитов всем пациенткам с ПЭ
Регионарная аналгезия - предпочтительный метод обезболивания при уровне тромбоцитов > 75х109 /л
Проведение регионарной анестезии возможно после перерыва после введения профилактической (12 ч) или терапевтической (24 ч) доз низкомолекулярного гепарина;
Рекомендовано раннее введение эпидурального катетера;
Не рекомендуется фиксированная водная нагрузка (в объеме 500-1000 мл) перед проведением регионарной анестезии;
Слайд 53
При анестезии во время КС регионарная анестезия более
предпочтительна, чем общая анестезия, так как не вызывает повышения
АД, кроме того при ПЭ чаще возникают проблемы при интубации (из-за отека ВДП);
Спинальная и эпидуральная, а также комбинированная спинально-эпидуральная анестезия эффективны и одинаково безопасны у пациенток с тяжелой ПЭ/эклампсией;
Общая анестезия должна проводиться при противопоказаниях к регионарной; необходима готовность к трудностям обеспечения проходимости дыхательных путей;
Слайд 54
Базовая терапия: Противосудорожная терапия Профилактика и лечение судорожных
приступов
Слайд 55
Нагрузочная доза 4г в/в (16 мл 25% MgSO4)
в течение 10-15 мин шприцем медленно в течение 15
мин
Поддерживающая доза 1 г в час в/в
4 мл/час 25% р-ра через инфузомат на протяжении 24 час после родов или после последнего эпизода судорог
Для предотвращения повторных судорог может потребоваться более высокая доза. 2-4 г в зависимости от веса пациентки в течение 5-10 мин (2 г при весе < 70 кг и 4 г при весе > 70 кг)
Мониторинг
Диурез ежечасно, Частота дыхания, сатурация кислорода и коленные рефлексы – каждые 10 мин на протяжении первых 2 часов, затем каждые 30 мин
Оценка сывороточного уровня магния (если есть возможность) ежедневно при продолжении инфузии > 24 час
Слайд 56
Определение уровня MgSO4 показано в случае, если
Частота дыхания
< 16/мин
Диурез < 35 мл/час за 4 часа
Снижение
коленных рефлексов
Рецидивы судорог
Уровень магния терапевтический: 2,0 – 4,0 ммоль/л
При повышении уровня магния могут возникнуть симптомы:
Ощущение тепла, приливов, двоение, невнятная речь ≤ 5,0 ммоль/л
Отсутствие сухожильных рефлексов > 5,0 ммоль /л
Угнетение дыхания > 6,0 ммоль/л
Остановка дыхания 6,3 – 7,1 ммоль/л
Остановка сердца > 12,0 ммоль/л
Слайд 57
Токсичность магния: Диурез < 100 мл за 4
часа: снизить инфузию до 0,5 г/час.
Отсутствие коленных рефлексов: прекратить
инфузию MgSO4 до восстановления коленных рефлексов
Угнетение дыхания: Прекратить инфузию MgSO4, подать кислород через кислородную маску, придать пациентке безопасное положение в связи с нарушением сознания, тщательный мониторинг
Остановка дыхания:
Прекратить инфузию MgSO4
Ввести кальция глюконат в/в
Немедленная интубация и вентиляция легких
Остановка сердца:
Начать сердечно-легочную реанимацию
Прекратить инфузию MgSO4
Ввести кальция глюконат в/в
Немедленная интубация и вентиляция легких
Немедленно родоразрешить, если пациентка до родов
Антидот 10% Кальция глюконат 10 мл в/в в течение 10 мин
Слайд 58
Лечение гипертензии
Назначение антигипертензивных препаратов при АД > 160/110

мм рт. ст. (тяжелая гипертензия).
Цель терапии: уровень АД
< 150/80-100 мм рт. ст.
Наиболее эффективно применять гидралазин и лабеталол парентерально – в РФ не зарегистрированы
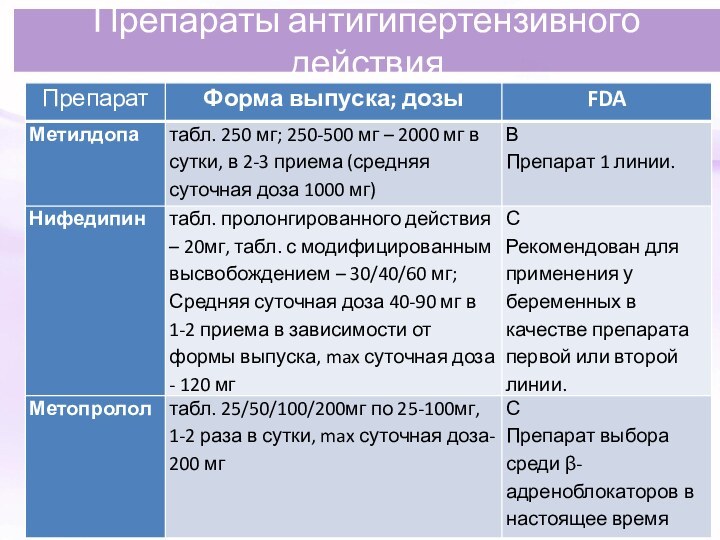
Нифедипин – начальная доза 10 мг (сублингвально), повторно через 30 мин. трехкратно (максимальная суточная доза 60 мг).
Нет противопоказаний для совместного применения с MgSO4
Антигипертензивные препараты более медленного действия
Метилдопа: начальная доза 250 мг/сут., каждые 2 дня дозу увеличивают на 250 мг/сут. Максимальная суточная доза — 2,5 г.
Magee LA, Miremadi S, Li J, et al. Therapy with both magnesium sulfate and nifedipine does not increase the risk of serious magnesium-related maternal side eff ects in women with preeclampsia. Am J Obstet Gynecol 2005; 193: 153–63
Критерии начала антигипертензивной терапии при ПЭ: АД ≥ 140/90 мм рт. ст.
Целевой (безопасный для матери и плода) уровень АД при
проведении антигипертензивной терапии :
- САД 130-150 мм рт. ст.
- ДАД 80-95 мм рт.ст.
Слайд 59
Магнезиальная терапия
MgSO4 - препарат выбора для профилактики судорог
(A-1a)
Применение препарата показано при тяжелой ПЭ (A-1a)
MgSO4 эффективен в
качестве нейропротектора при преждевременных родах (с 24 до 32 недель 4 г в/в в течение 20 минут, далее со скоростью 1г/час 24 часа или до родов) (A-1a)
Gates S. Thromboprophylaxis and pregnancy: two randomized controlled pilot trials that used low-molecular-weight heparin. Am J Obstet Gynecol 2004;191:1296-303.
Kobayashi T. Treatment of severe preeclampsia with antithrombin concentrate: results of a prospective feasibility study. Semin Thromb Hemost 2003;29:645-52.
Paternoster DM. Efficacy of AT in pre-eclampsia: a case-control prospective trial. Thromb Haemost 2004;91:283-9.
Слайд 60
Магнезиальная терапия
Режим дозирования MgSO4 : только внутривенно, с
использованием инфузомата:
Нагрузочная доза: 4 г сухого вещества (16 мл
25% р-ра 5 г сухого вещества) в течение 5-10 минут
- Поддерживающая доза – 1 г сухого вещества в час
Симптомы передозировки MgSO4:
- Снижение или исчезновение коленного рефлекса
- ЧДД < 12 в минуту
- Олигурия < менее 30 мл/ч
При передозировке сульфата магния — прекратить введение препарата и ввести 10 мл 10% раствора глюконата Са в/в в течение 10 мин.
Howie PW. Failure of heparin therapy to affect the clinical course of severe pre-eclampsia. Br J Obstet Gynaecol 1975;82:711-
Rytlewski K. Effects of prolonged oral supplementation with l-arginine on blood pressure and nitric oxide synthesis in preeclampsia. Eur J Clin Invest 2005;35:32-7.
Roes EM. Oral N-acetylcysteine administration does not stabilise the process of established severe preeclampsia. Eur J Obstet Gynecol Reprod Biol 2006;127:61-7
Слайд 61
Базовая терапия: Антигипертензивная терапия
Слайд 62
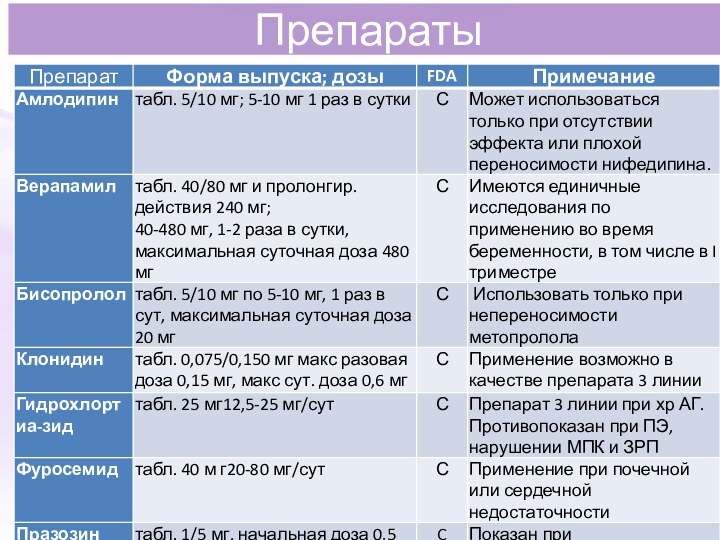
Препараты антигипертензивного действия
Слайд 64
При сохранении или развитии тяжелой артериальной гипертензии после
родоразрешения
Урапидил: а-адреноблокатор. Препарат противопоказан во время беременности и
эффективно используется непосредственно после родоразрешения.
Способ применения: 25 мг урапидила разводят до 20 мл 0,9% физиологическим раствором и вводят со скоростью 2 мг/мин, ориентируясь на величину артериального давления. После введения 25 мг урапидила необходимо оценить эффект препарата и его продолжительность.
Поддерживающую дозу 100 мг урапидила разводят 0,9% физиологическим раствором до 50,0 мл и вводят со скоростью от 4,5 мл/час по эффекту поддержания АД на безопасном уровне.
Слайд 66
Инфузионная терапия
Умеренная дегидратация лучше, чем гипергидратация. Объём 1-1,2
л в сутки.
Инфузия (только сбалансированные кристаллоиды).
Применение синтетических (ГЭК,
желатин) и природных (альбумин) коллоидов не имеет преимуществ и должны применяться по показаниями (гиповолемия, шок, кровопотеря).
Трансфузия альбумина возможна только при гипоальбуминемии <25 г/л, лучше после родоразрешения.
Темп инфузии не более 40-45 (максимальный 80) мл/час или 1 мл/кг/час.
Диуретики применяются только при отеке легких.
Ограничительный режим инфузионной терапии применяется и после родоразрешения (исключение – HELLP-синдром).
Слайд 67
Острая жировая дистрофия печени
(острый жировой гепатоз беременных)
МКБ-10
- Печеночная недостаточность, не классифицированная в других рубриках
Одно
из самых грозных осложнений
беременности
Слайд 69
Клинические проявления
острой жировой дистрофии печени:
тяжелая печеночно-клеточная недостаточность
геморрагический
синдром вследствие ДВС синдрома (33%)
Почечная недостаточность (60%).
Выделяют 3 стадии
заболевания
Слайд 70
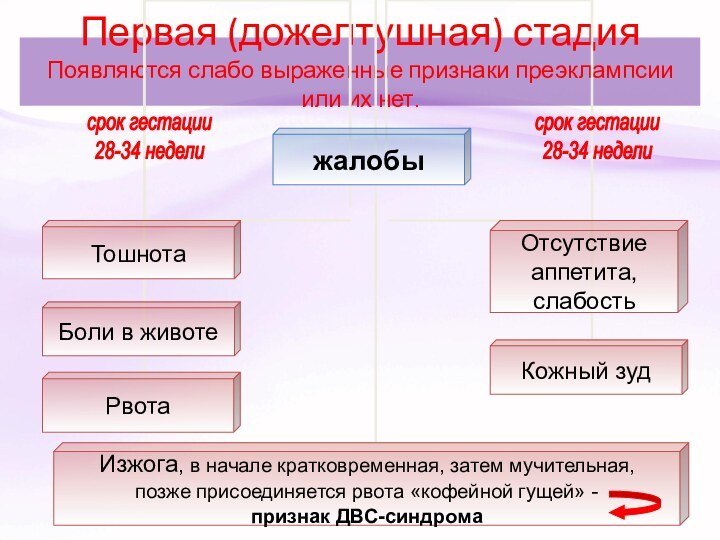
Первая (дожелтушная) стадия
Появляются слабо выраженные признаки преэклампсии или
их нет.
срок гестации
28-34 недели
срок гестации
28-34 недели
Слайд 71
Вторая (желтушная) стадия
через 1-2 недели от начала заболевания.
Желтуха
Нарастает слабость,
Эйфория, неадекватное поведение
усиливается изжога, тошнота, рвота.
жжение
за грудиной,
боли в животе,
лихорадка,
тахикардия,
олиго/анурия (признаки почечной недостаточности),
периферические отеки, скопление жидкости в серозных полостях
Слайд 72
Третья стадия
Возникают условия для тяжелых кровоизлияний в мозг,
ПЖЖ
Развивается через 1 неделю после возникновения желтухи.
Характеризуется печеночной
недостаточностью.
Сознание сохраняется долго
Тяжелый ДВС-синдром после внутриутробной гибели плода.
Язвы слизистой пищевода, желудка, кишечника (в 33%).
Слайд 73
Главный признак острой жировой дистрофии печени
печеночно-почечная недостаточность с
быстрым уменьшением в размерах печени.
!
Слайд 74
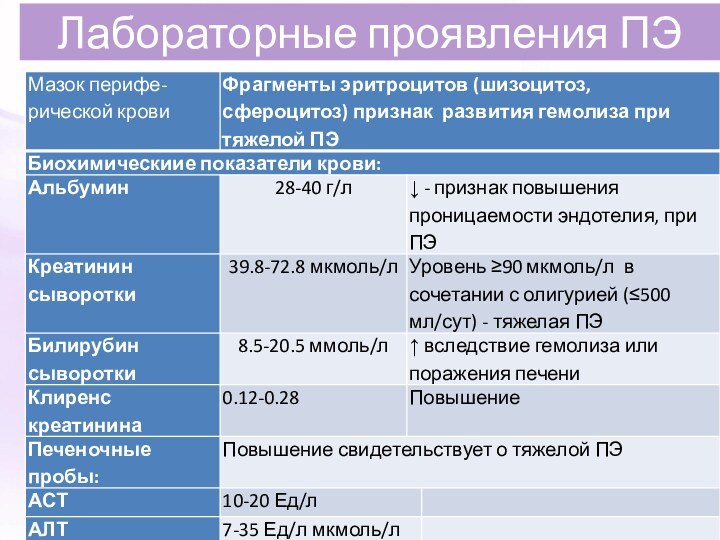
Лабораторные признаки острой жировой дистрофии печени
Билирубин (за счет
прямой фракции )
Мочевая кислота (более 479 мкмоль/л)
Трансаминазы в 2-3
раза
Эхогенность печени при УЗИ
Лейкоцитоз (20 000 – 30 000)
Общий белок (менее 60 г/л)
Фибриноген (менее 2 г/л)
Резко антитромбин-III (менее 0,29 г/л)
Тромбоциты
Слайд 75
Лечение острой жировой дистрофии печени
Транспортировка в медицинское
учреждение III уровня.
Предоперационная подготовка
Родоразрешение
Слайд 76
Главная задача акушера- гинеколога
Успеть родоразрешить женщину до гибели
плода и развития
ДВС - синдрома
!
Слайд 77
Резкое
ухудшение состояния женщины –
показание к кесареву сечению
при живом или мертвом плоде
Слайд 78
HELLP – синдром
H – гемолиз
EL – повышение
уровня ферментов крови
LP – низкое число тромбоцитов
Обычно, НО
НЕ ВСЕГДА развивается на фоне преэклампсии
Слайд 79
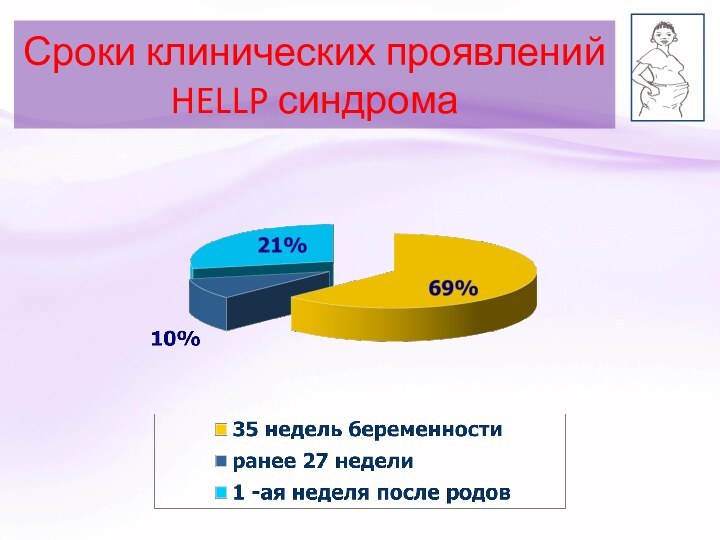
Сроки клинических проявлений HELLP синдрома
Слайд 81
возможные проявления HELLP синдрома
тотальная преждевременная отслойка нормально
расположенной плаценты,;
ДВС-синдром;
отек легких;
острая почечная недостаточность
Слайд 82
Лабораторные признаки
HELLP – синдрома
трансаминазы в крови –
АСТ более 200 ЕД/л, АЛТ более 70 ЕД/л, ЛДГ
более 600 ЕД/л;
билирубин
азотистые шлаки в крови
протромбиновое время и АЧТВ;
Тромбоцитопения (менее 100х10 9/л);
уровень антитромбина -III ниже 70%;
уровень фибриногена;
уровень глюкозы;
Слайд 83
ВНИМАНИЕ !
Все признаки HELLP – синдрома наблюдаются не
всегда.
В отсутствии гемолиза симптомокомплекс обозначается как ELLP –
синдром.
Слайд 84
Лечение HELLP – синдрома
Прерывание беременности в максимально короткие
сроки;
Это единственный способ предотвращения прогрессирования патологического процесса
Слайд 85
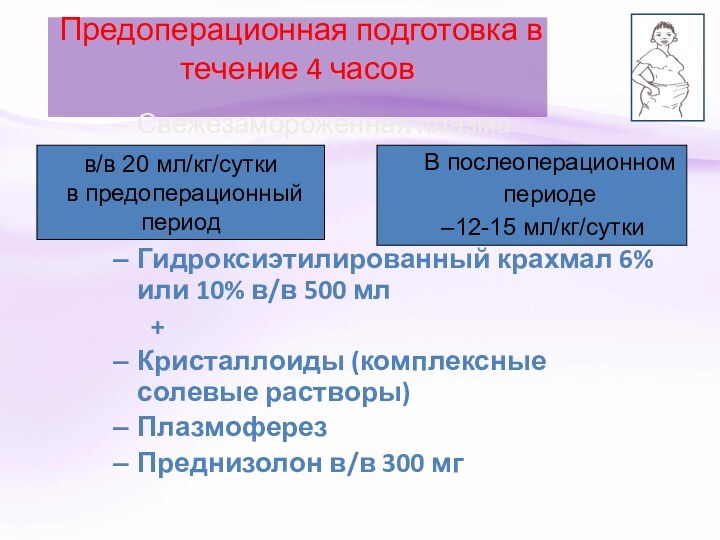
Предоперационная подготовка в течение 4 часов
Свежезамороженная плазма
Гидроксиэтилированный
крахмал 6% или 10% в/в 500 мл
+
Кристаллоиды (комплексные
солевые растворы)
Плазмоферез
Преднизолон в/в 300 мг
в/в 20 мл/кг/сутки
в предоперационный период
В послеоперационном
периоде
12-15 мл/кг/сутки
Слайд 86
Срочное оперативное родоразрешение
!
Слайд 89
Острый жировой гепатоз беременных
ОЖГБ редко встречающаяся патология
беременности: 1 случай ОЖГБ приходится на 13 328 родов.
Учитывая схожесть клинических проявлений ОЖГБ с различными инфекционными заболеваниями, больные чаще направляются в инфекционные больницы.
Pockros P.J., Peters R.L., Reynolds T.B. Idiopathic fatty liver of pregnancy: finding in ten case. Medicine (Baltimore) 1984; 63:1.
Слайд 90
По МКБ-10
К-72 «Печеночная недостаточность, не классифицированная в других
рубриках»
«Желтая атрофия или дистрофия печени жировая, острый жировой гепатоз,
синдром Шихана»
Слайд 91
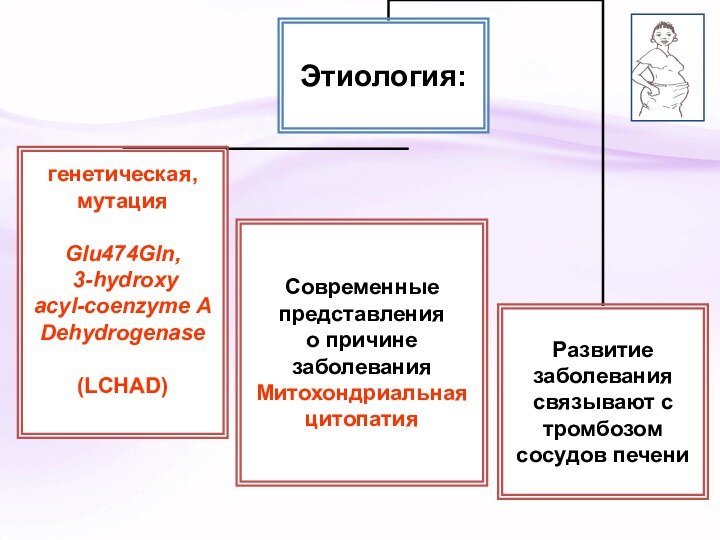
Этиология и патогенез ОЖГ
Этиология и патогенез ОЖГБ до
настоящего времени недостаточно изучены.
ОЖГБ относят к митохондриальным цитопатиям,
при которых жировое перерождение печени является признаком системной патологии митохондрий, поражающей также почки, мышцы, нервную систему, поджелудочную железу, сердце.
Предполагают генетическую предрасположенность: гетерозиготность по генному дефекту, вызванному появлением мутантного гена, ответственного за возникновение 3-гидроксиацил-КоА-дегидрогеназной недостаточности.
В митохондриях происходят реакции окислительного фосфорилирования сопровождаются расщеплением жирных кислот и синтезом АТФ. Этот процесс требует участия 3-гидроксиацил-КоА-дегидрогеназы жирных кислот.
Слайд 92
Первая стадия - дожелтушная, на 30 – 34-й
неделе. Рвота, тошнота, боли в животе, слабость, кожный зуд,
изжога (кратковременная, а затем мучительная, не поддающуюся лечению, и заканчивающуюся рвотой «кофейной гущей»).
Вторая стадия - желтушная - развивается через 1- 2 недели после начала болезни. Интенсивная желтуха с нарастающей слабостью. Усиливается изжога, тошнота и рвота, тахикардия 120 – 140 уд/мин, боль в животе, жжение за грудиной, лихорадка, олигоанурия, анасарка, нарастают симптомы печеночной и почечной недостаточности.
Острый жировой гепатоз. Стадии
Слайд 93
Третья стадия – развивается через 1 – 2
недели после возникновения желтухи, тяжелая фульминантная печеночная недостаточность и
о. почечная недостаточность.
Сознание больных сохранено вплоть до терминальной стадии болезни.
Развивается тяжелый ДВС-синдром с сильным кровотечением.
Острый жировой гепатоз. Стадии
Слайд 94
Характерен метаболический ацидоз.
Длительность заболевания составляет от нескольких
дней до двух месяцев.
При лабораторном исследовании:
- гипербилирубинемия за
счет прямой фракции
- гипопротеинемия менее 60 г/л
- гипофибриногенемия менее 2 г/л
- тромбоцитопения менее 100 тыс.
- небольшое увеличение уровня трансаминаз, резкое снижение уровня АТ-III (менее 70%)
- повышение уровня мочевой кислоты в сыворотке крови
- лейкоцитоз до 20-30×109/л.
При УЗИ печени отмечается повышенная эхогенность паренхимы.
Острый жировой гепатоз
Слайд 95
Тактика при ОЖГ
Экстренное родоразрешение (КС) при сроке более
34 недель беременности
При возможности – проведение профилактики РДС плода
в сроки с 24 до 34 недель беременности с последующим КС
Слайд 96
Развивается в III триместре беременности с 27-й по
37-ю недели, чаще – на 35-й неделе. Возможно его
развитие и в послеродовом периоде.
Лабораторными признаками являются:
повышение уровня трансаминаз (АСТ больше 200 ЕД/л, АЛТ больше 70 ЕД/л, ЛДГ больше 600 ЕД/л);
тромбоцитопения (менее 100×109/л);
снижение уровня АТ-III ниже 70%;
повышение уровня билирубина,
увеличение протромбинового времени и АЧТВ;
снижение уровня фибриногена.
HELLP - синдром (Hemolysis – гемолиз, elevated liver enzymes – повышение ферментов печени, low platelet count – низкое число тромбоцитов)
Слайд 97
Симптомы
Боли в правом подреберье и эпигастральной области
(непостоянные, подобно коликам)
Тошнота, рвота
30–60% женщин жалуются на головные боли
20%
- нарушения зрения
Симптоматика обычно развивается по нарастающей, возможно «скачкообразно»
Ухудшение чаще бывает в ночное время
Слайд 98
Диагностика
Диагноз HELLP синдром правомерен при наличии всех
или нескольких из
нижеперечисленных критериев [51,52]:
Гемолиз
o Патологический мазок крови
с наличием фрагментированных
эритроцитов (шизоцитов) (норма 0-0,27%)
o Уровень ЛДГ > 600 МЕ/л
o Уровень непрямого билирубина > 12 г/л
o Наличие свободного Hb
Повышение уровня ферментов печени
o АсАТ > 70 ME/л (уровень АсАТ или АлАТ свыше 70 МЕ/л
рассматривается, как значительный, а уровень свыше 150 МЕ/л связан с
повышенной заболеваемостью для матери)
Тромбоцитопения
o Количество тромбоцитов < 100 х 106 /л
Слайд 99
Тромбоцитопения
Уровень тромбоцитов менее 150*109/л может быть при:
Гестационной тромбоцитопении
(59%)
Иммунной тромбоцитопенической пурпуре (11%)
ПЭ (10%)
HELLP-синдроме (12%)
PLTs < 100*109/л:
Редко при
ПЭ и гестационной тромбоцитопении
Чаще при иммунной тромбоцитопенической пурпуре
Обязательно при HELLP
При HELLP тромбоцитопения связана с увеличением потребления
Снижается продолжительность жизни тромбоцитов
Слайд 100
Диагностические критерии
Tennessee Classification System, Sibai
Внутрисосудистый гемолиз
Повышение
уровня билирубина (≥ 20.5 ммоль/л или ≥ 1.2 мг/100
мл)
Повышение уровня LDH (> 600 Ед/л)
Mississippi-Triple Class System – основной показатель – уровень тромбоцитов
Количество тромбоцитов < 50*109/л
Количество тромбоцитов < 100*109/л, в обоих классах – гемолиз (LDH > 600 U/L) и повышение уровня AST (≥ 70 U/L)
Количество тромбоцитов < 150*109/л и LDH > 600 U/L and AST ≥ 40 U/L in
Слайд 101
1 класс Тромбоциты ≤50х109/л
АСТ или АЛТ≥70МЕ/л
ЛДГ≥600МЕ/л
2 класс Тромбоциты
≤100х109
≥50х109/л
АСТ или АЛТ≥70МЕ/л
ЛДГ≥600МЕ/л
3 класс Тромбоциты ≤150х109
≥100х109/л
АСТ или АЛТ≥40МЕ/л
ЛДГ≥600МЕ/л
Слайд 102
Дифференциальная диагностика
Наиболее часто ДД HELLP необходимо проводить с:
Вирусным
гепатитом
Холангитом
Др. острой патологией
Другие более редкие:
ITP
Жировая дистрофия печени
Гемолитический уремический
синдром
Тромботическая тромбоцитопеническая пурпура
Системный липидный эритроматоз
Слайд 103
Осложнения HELLP
75% риск тяжелой материнской заболеваемости при уровне
LDH > 1400 U/L, AST > 150 U/L, ALT
> 100 U/L и мочевой кислоты >7.8 mg/100 ml (> 460 μmol/L)
Наиболее частые осложнения:
Отслойка плаценты
ДВС
Послеродовое кровотечение
Спонтанный подкапсулярный разрыв печени
1 случай на 40,000-250,000 родов и 1% - 2% при HELLP
чаще в правой доле
Клиника – сильные внезапные боли в эпигастрии с иррадиацией в правый верхний квадрант живота/спины/правое плечо – анемия – гипотензия
Диагностика – УЗИ, МРТ, КТ
Может происходить в послеродовом периоде
Слайд 104
Ведение пациенток
Немедленное родоразрешение при сроке беременности ≥34
нед.
Роды в течение 48 часов после постановки диагноза, стабилизации
состояния матери сроках 27–34 нед. (проведение профилактики РДС плода)
КС показано в большинстве случаев
Слайд 105
Антитромбин (при уровне в плазме менее 70%):
1
MЕ антитромбина III/кг массы тела = увеличение уровня антитромбина
III в плазме на 2%.
В контрасте с гепарином, АТ не показал увеличение риска кровотечения
Рекомбинантный фактор VIIa (НовоСэвен 90 мкг/кг) - эффективный препарат для лечения при разрыве субкапсулярной гематомы
Назначение магнезии может иметь протективный эффект для разрывы гематомы печени, что показано в исследованиях на животных
Слайд 106
Ведение послеродового HELLP-синдрома
У большинства женщин падение уровня тромбоцитов
продолжается после родов с увеличением на 3-е сутки
30% HELLP-синдрома
возникает после родов, в основном в первые 48 часов (от нескольких часов до 7 дней)
При послеродовом начале HELLP риск поражения почек и отека легких значительно выше
Раннее назначение кортикостероидов позволяет ускорить нормализацию уровня тромбоцитов (10 mg дексаметазона каждые 12 часов)
Слайд 107
Тактика при послеродовом HELLP-синдроме
При прогрессивном нарастании уровня билирубина
или креатинина более чем 72 часа после родов -
СЗП
При продолжении гемолиза, персистировании тромбоцитопении и гипопротеинемии – альбумин
Мета-анализ использования фурасемида не нашел преимуществ профилактики или лечения ОПН у взрослых
Болюсное введение жидкости 250–500 ml показано при олигурии, мониторинг ЦВД необходим
Слайд 108
Риск для последующих беременностей
использование КОК безопасно у женщин
с HELLP в анамнезе
у 20% (5–52%) женщин при любой
форме артериальной гипертензии подобное состояние разовьется и в следующей беременности
При HELLP в анамнезе в сроке до 28 нед. выше риск осложнений (преждевременные роды, неонатальная смертность)
Слайд 109
Факторы риска
Преэклампсия в предыдущей беременности (риск увеличен в
7 раз)
Возраст более 40 лет
Преэклампсия у матери и у
сестры (риск увеличен в 4 раза)
Ожирение (риск увеличен в 2 раза)
Первая беременность (х2-3 раза)
Многоплодная беременность (х5 раз)
Интервал между беременностями более 10 лет (х2-3 раза)
Сопутствующие заболевания (АГ, СД, ХБП, АФС, тромбофилия, болезни соединительной ткани)
Слайд 110
Ведение после родов
Контрольный осмотр через 2 нед. (при
отсутствии экстренных показаний);
При гипертензии, сохраняющейся дольше 2 нед.
послеродового периода -консультация терапевта;
При сохранении протеинурии 1+ и выше после 6-8 нед. – консультация нефролога
При наличии диагноза эклампсия рассмотреть необходимость выполнения КТ- сканирования головного мозга
Специфические исследования: антифосфолипидные антитела, волчаночный антикоагулянт, скрининг на тромбофилию
Слайд 111
Классификация
< 28 недель (27 нед. 6 дней
включительно) - 5%
глубокая недоношенность
вес до 1000 г
– экстремально низкая масса тела
выраженная незрелость легких
прогноз крайне неблагоприятный, показатели перинатальной заболеваемости и смертности крайне высокие.
28-31 недель (28/0 – 31/6) - около 15%
тяжелая недоношенность
вес до 1500 г – очень низкая масса тела
легкие плода незрелые, исход родов для плода более благоприятный.
32 - 33 недели (32/0-33/6) - около 20%
недоношенность средней степени
34 - 37 (34/0-36/6) - 70%
легкие плода практически зрелые, инфекционная заболеваемость значительно ниже
пролонгирование беременности не оказывает существенного влияния на показатели перинатальной смертности