- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Гипертензия
Содержание
- 2. Портальная гипертензия - синдром повышенного давления в
- 3. Портальная гипертензия сопровождается спленомегалией (увеличением селезенки), варикозным
- 4. В большинстве случаев портальная гипертензия является следствием
- 5. Если при портальной гипертензии давление в малой
- 6. Эпидемиология портальной гипертензии Точных количественных данных о
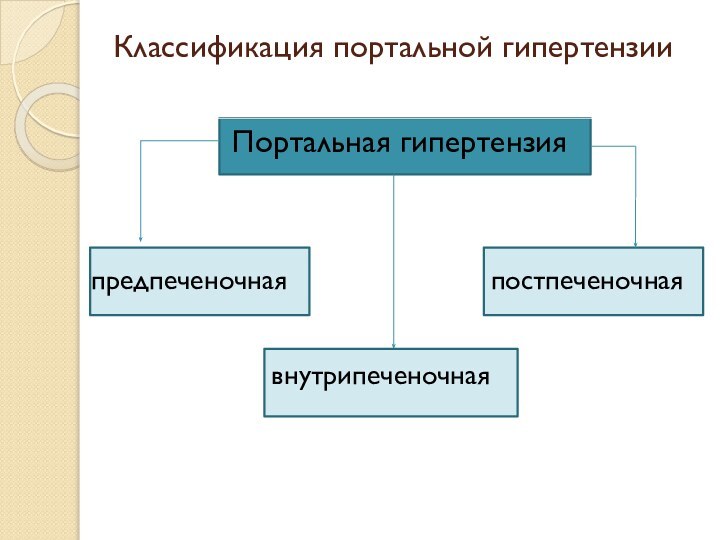
- 7. Классификация портальной гипертензии Портальная гипертензия предпеченочнаявнутрипеченочнаяпостпеченочная
- 8. Предпеченочная портальная гипертензия. Предпеченочная портальная
- 9. Внутрипеченочная портальная гипертензия. Внутрипеченочная портальная гипертензия,
- 10. Пресинусоидальная внутрипеченочная портальная гипертензия. Пресинусоидальная внутрипеченочная портальная
- 11. Синусоидальная внутрипеченочная портальная гипертензия. Синусоидальная
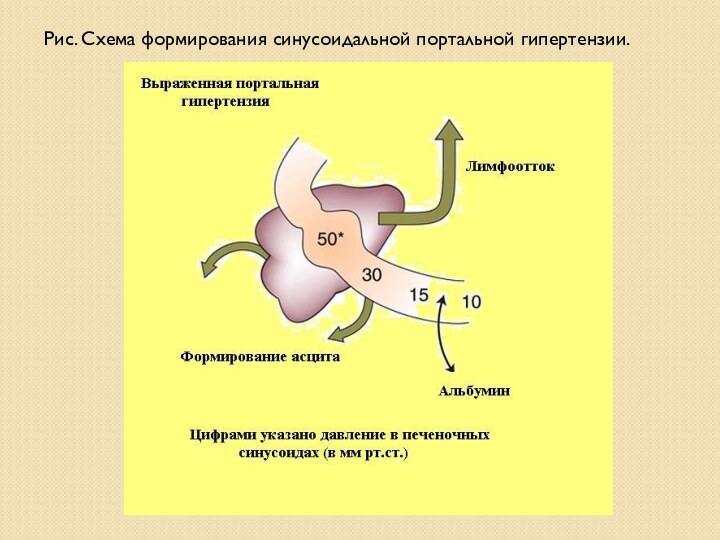
- 12. Рис. Схема формирования синусоидальной портальной гипертензии.
- 13. Постпеченочная портальная гипертензия. Постпеченочная портальная гипертензия
- 14. Этиология портальной гипертензии Причины развития предпеченочной
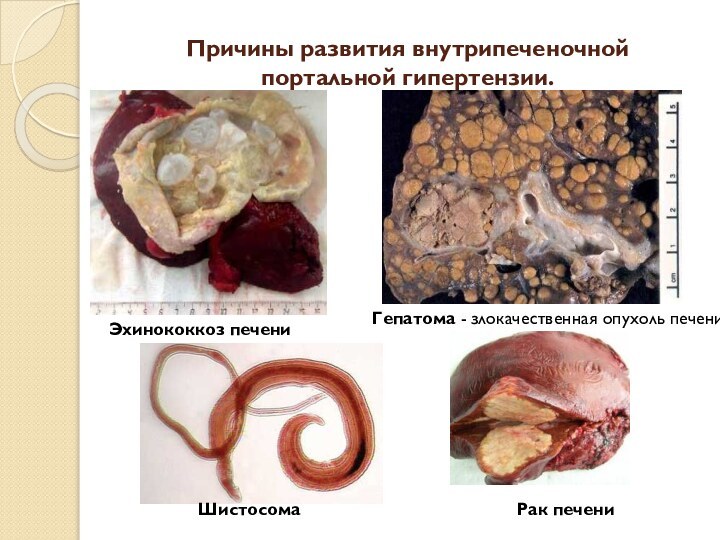
- 15. Причины развития внутрипеченочной портальной гипертензии. В
- 16. Причины развития внутрипеченочной портальной гипертензии.Эхинококкоз печениГепатома - злокачественная опухоль печени Рак печениШистосома
- 17. Причины развития пресинусоидальной портальной гипертензии:
- 18. Причины развития постсинусоидальной портальной гипертензии:
- 19. Причины развития постпеченочной портальной гипертензии:
- 20. Патогенез портальной гипертензии. В печень кровь поступает
- 21. схема оттока венозной крови от органов ЖКТ в портальную систему
- 22. Микроскопическое строение ткани печени
- 23. * Повышение давления в системе портальных вен
- 24. * При циррозе печени - пораженная печень
- 25. *Печеночные синусоиды представляют собой специфическое капиллярное русло.
- 26. * Портальная гипертензия повышает гидростатическое давление в
- 27. * Если при портальной гипертензии давление в
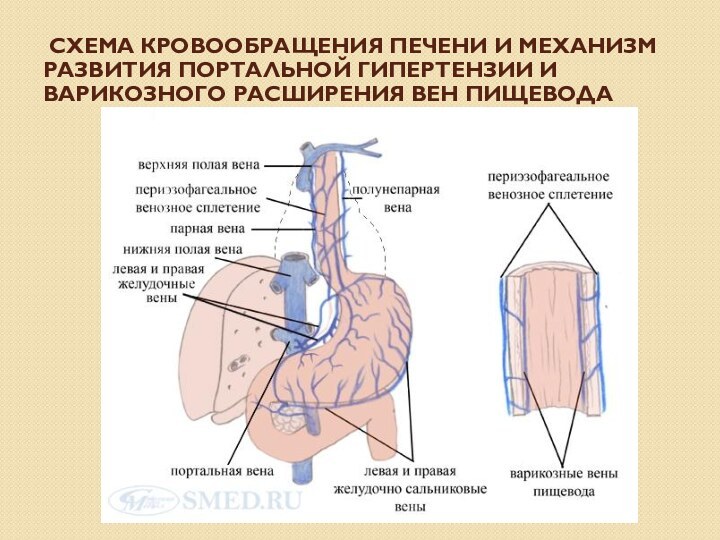
- 28. Схема кровообращения печени и механизм развития портальной гипертензии и варикозного расширения вен пищевода
- 29. *Результатом варикозного расширения вен пищевода, желудка и
- 30. Клиника портальной гипертензии Основные клинические проявления хронической
- 31. Асцит
- 32. Гиперспленизм. Гиперспленизм проявляется увеличением селезенки, анемией,
- 33. Клинические стадии портальной гипертензии Клинически портальная гипертензия
- 34. III Стадия - резко выраженные клинические проявления
- 35. Осложнения портальной гипертензии * Кровотечение из
- 36. Цирроз печени и риск развития кровотечений.
- 37. Печеночная энцефалопатия (печеночная недостаточность) . *
- 38. Стадии печеночной энцефалопатии: Стадия 1:
- 39. Диагностика портальной гипертензии * Портальную гипертензию
- 40. Методы диагностики портальной гипертензии Сбор анамнеза:
- 41. * Стадия декомпенсированной, или осложненной, портальной гипертензии
- 42. Признаки коллатерального кровообращения: * Расширение вен
- 43. Лабораторные методы исследования *Лабораторные методы исследования проводятся
- 44. Коагулограмма. * У пациентов с
- 45. Биохимический анализ крови. * Биохимические
- 46. *При компенсированном циррозе печени активность печеночных ферментов
- 47. Определение антител к вирусам хронического гепатита.
- 48. Диагностика вирусного гепатита С (НСV).
- 49. Скачать презентацию
- 50. Похожие презентации
Портальная гипертензия - синдром повышенного давления в системе воротной вены, вызванного нарушением кровотока в портальных сосудах, печеночных венах и нижней полой вене.













































Слайд 3 Портальная гипертензия сопровождается спленомегалией (увеличением селезенки), варикозным расширением
вен пищевода и желудка, асцитом , печеночной энцефалопатией (печеночной
недостаточностью) . В норме давление в системе портальных вен составляет 5-10 мм рт.ст. Повышение давления в системе портальных вен выше 12 мм рт.ст. свидетельствует о развитии портальной гипертензии. Варикозное расширение вен возникает при давлении в портальной системе больше 12 мм рт. ст.Слайд 4 В большинстве случаев портальная гипертензия является следствием цирроза
печени, шистосоматоза (в эндемичных районах), структурных аномалий печеночных сосудов.
Шистосоматоз
Печень
пораженная циррозомСлайд 5 Если при портальной гипертензии давление в малой печеночной
вене больше или равно 12 мм рт. ст., между
портальной системой и системной венозной сетью возникает коллатеральное кровообращение. По коллатералям (варикозам) отводится часть портального кровотока от печени, что способствует уменьшению портальной гипертензии, но никогда полностью не устраняет ее. Коллатерали возникают в местах близкого расположения ветвей портальной и системной венозной сети: в слизистой оболочке пищевода, желудка, прямой кишки; на передней брюшной стенке (между пупочными и эпигастральными венами).
Слайд 6
Эпидемиология портальной гипертензии
Точных количественных данных о частоте развития
портальной гипертензии нет. У 90% больных циррозом печени возникает
варикозное расширение вен пищевода, желудка и кишечника. В 30% случаев оно осложняется кровотечениями. Смертность после первого эпизода кровотечения составляет 30-50%. У 70% пациентов, переживших один эпизод кровотечения из варикозных вен пищевода, кровотечения возникают повторно.Среди всех причин, вызывающих кровотечения ЖКТ, варикозное расширение вен пищевода и желудка составляют 5-10%. Наиболее высок риск этого осложнения у больных с портальной гипертензией, вызванной тромбозом селезеночных вен.
Слайд 7
Классификация портальной гипертензии
Портальная гипертензия
предпеченочная
внутрипеченочная
постпеченочная
Слайд 8 Предпеченочная портальная гипертензия. Предпеченочная портальная гипертензия возникает
при тромбозе портальной и селезеночной вен, врожденной атрезии или
стенозе портальной вены, сдавлении портальной вены опухолями; при увеличении кровотока в портальной вене, которое наблюдается при артериовенозных фистулах, выраженной спленомегалии.Тромбоз селезеночной вены.
Слайд 9 Внутрипеченочная портальная гипертензия. Внутрипеченочная портальная гипертензия, в свою
очередь, делится на пресинусоидальную, синусоидальную и постсинусоидальную.
Слайд 10 Пресинусоидальная внутрипеченочная портальная гипертензия. Пресинусоидальная внутрипеченочная портальная гипертензия может
быть следствием фиброза печени, саркоидоза, шистосоматоза, миелопролиферативных болезней, первичного
билиарного цирроза.Шистосоматоз
Слайд 11 Синусоидальная внутрипеченочная портальная гипертензия. Синусоидальная внутрипеченочная портальная гипертензия
связана с диффузными хроническими заболеваниями печени ( циррозом печени
, хроническим гепатитом, врожденным печеночном фиброзом), а также с возможной аномалией развития или опухолевыми процессами в печени. Постсинусоидальная внутрипеченочная портальная гипертензия. Постсинусоидальная внутрипеченочная портальная гипертензия возникает при веноокклюзионной болезни.Слайд 13 Постпеченочная портальная гипертензия. Постпеченочная портальная гипертензия обусловлена нарушением
проходимости нижней полой вены, тромбозом печеночных вен (синдром Бадда-Киари),
повышением давления в правых отделах сердца, вызванных констриктивным перикардитом , рестриктивной кардиомиопатией . Смешанная портальная гипертензия. При циррозе печени , хроническом активном гепатите портальная гипертензия носит смешанный характер: синусоидальный и постсинусоидальный. При первичном билиарном циррозе портальная гипертензия пресинусоидальная и постсинусоидальная.Слайд 14 Этиология портальной гипертензии Причины развития предпеченочной портальной гипертензии: * Тромбоз
портальной вены. * Тромбоз селезеночной вены. * Врожденная атрезия
или стеноз портальной вены. * Сдавление портальной вены опухолями. * Увеличение кровотока в портальной вене при артериовенозных фистулах, значительной спленомегалии, гематологических заболеваниях.Слайд 15 Причины развития внутрипеченочной портальной гипертензии. В н у
т р и п е ч е н о
ч н а я ф о р м а (до 80—90 % всех случаев портальной гипертензии) наиболее часто обусловлена циррозом печени той или иной этиологии. Значительно реже причинами развития внутрипеченочной портальной гипертензии являются злокачественные новообразования печени, шистосоматоз, эхинококкоз и врожденный фиброз печени.Цирроз печени
Врожденный фиброз печени
Слайд 16
Причины развития внутрипеченочной портальной гипертензии.
Эхинококкоз печени
Гепатома - злокачественная
опухоль печени
Рак печени
Шистосома
Слайд 17 Причины развития пресинусоидальной портальной гипертензии:
* Первичный билиарный цирроз (начальная стадия).
* Саркоидоз . * Туберкулез . * Миелопролиферативные заболевания. *Метастазы в печень. Причины развития синусоидальной портальной гипертензии: * Цирроз печени. * Острый алкогольный гепатит. * Острый фулминантный гепатит. * Врожденный фиброз печени . * Первичный билиарный цирроз (поздняя стадия).Слайд 18 Причины развития постсинусоидальной портальной гипертензии:
* Веноокклюзионная болезнь. *
Нецирротический портальный фиброз печени, вызванный длительным приемом больших доз (в 3 и более раз превышающих рекомендуемые) витамина А. * При циррозе печени, хроническом активном гепатите портальная гипертензия носит смешанный характер: синусоидальный и постсинусоидальный; при первичном билиарном циррозе - пресинусоидальный и постсинусоидальный.Слайд 19 Причины развития постпеченочной портальной гипертензии:
* Тромбоз печеночных вен (синдром Бадда-Киари).
* Обструкция нижней полой вены. * Правожелудочковая сердечная недостаточность, вызванная констриктивным перикардитом , рестриктивной кардиомиопатией . * Увеличение кровотока в системе портальной вены. * Повышение кровотока в селезенке.Синдром Бадда-Киари