- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Острый аппендицит
Содержание
- 2. Острый аппендицит.Острый
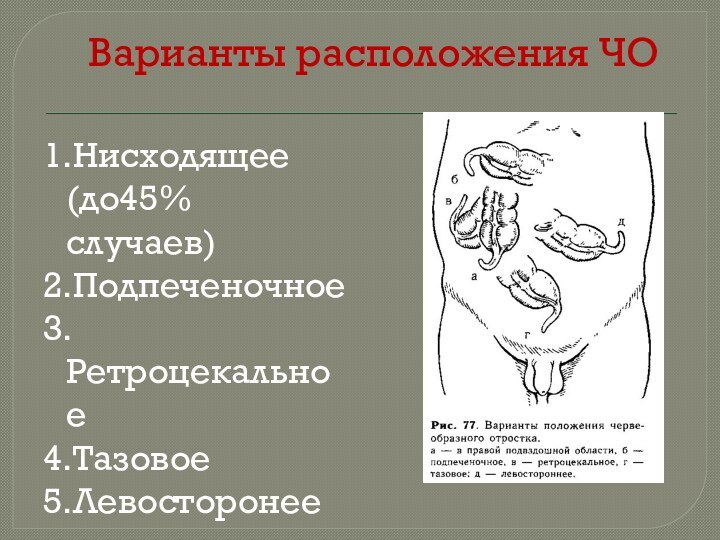
- 3. Варианты расположения ЧО1.Нисходящее (до45% случаев)2.Подпеченочное3.Ретроцекальное4.Тазовое5.Левосторонее
- 5. Этиология и
- 6. Наиболее важным фактором в развитии О.А. у
- 8. Классификация ОА1. Острый простой (поверхностный) аппендицит.2. Острый
- 9. Общие неспецифические симптомы. Начало заболевания довольно типично:
- 10. Местные симптомы. 1.Локальная болезненность. 2. Положительны симптомы
- 11. Клиническая картина у детей младшего возраста (до
- 12. ДиагностикаВ анализе крови у подавляющего большинства больных выявляется
- 13. Дифференциальная диагностика Гастроэнтерит (диарея и нарушение
- 14. Лечение ОА1.Лапароскопическая аппендэктомия
- 16. Доступ по Волковичу - ДьяконовуРазрез длиной
- 17. А — косой разрез стенки живота по
- 18. Кишечная инвагинация это смешанный
- 19. Инвагинация кишечника является самым частым видом острой
- 20. У детей грудного возраста причиной инвагинации кишечника
- 21. Дальнейшее изоперистальтическое продвижение инвагината усугубляет циркуляторные нарушения
- 22. Клиника1.Приступообразное беспокойство ребенка, обусловленное болевой импульсацией с
- 23. 3. стул с примесью крови. Иногда выделения
- 24. ДиагностикаПосле тщательного сбора анамнеза, который позволяет с
- 25. Более полные сведения при подозрение на инвагинацию
- 26. ЛечениеОсновной принцип лечения инвагинации кишечника – как
- 27. Оперативное лечениеПоказания для хирургических методов
- 28. При своевременной госпитализации пациента и проведении адекватного
- 29. Желудочно-кишечные кровотеченияКровотечения из желудочно-кишечного тракта (ЖКТ) относят
- 30. В зависимости от возраста ребенка и прочих
- 31. Клиническая картина Классическая картина
- 32. Кровавая рвота может быть обильной или умеренной,
- 33. Вторым внешним признаком кровотечения из ЖКТ является
- 34. В ответ на кровопотерю, особенно острую, возникают
- 35. ДиагностикаОсновной метод - ФГДС. Выполняется всем больным
- 36. Легкая (I) степень кровопотери: дефицит ОЦК не
- 38. Зонд Блекмора Представляет собой трубку (трехпросветную), которая имеет
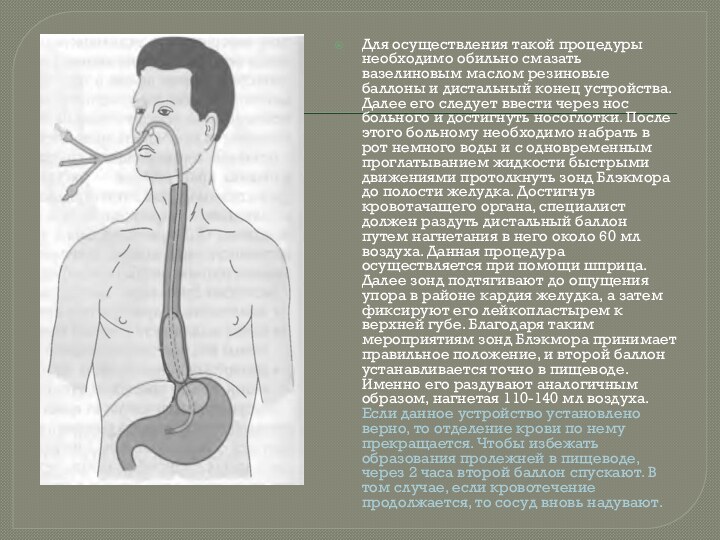
- 39. Для осуществления такой процедуры необходимо обильно смазать
- 40. Скачать презентацию
- 41. Похожие презентации
Острый аппендицит.Острый аппендицит – неспецифическое воспаление червеобразного отростка слепой кишки. Диаметр отростка 6—8 мм, длина его колеблется от 8 до 10 см, но встречаются отростки и длиной до 18—24 см. У детей червеобразный



































Слайд 2
Острый аппендицит.
Острый аппендицит –
неспецифическое воспаление червеобразного отростка слепой кишки.
длина его колеблется от 8 до 10 см, но встречаются отростки и длиной до 18—24 см. У детей червеобразный отросток относительно длиннее, чем у взрослых.. Отросток имеет брыжейку (mesoappendix), в которой проходят артерия, вена, нервы и лимфатические сосуды.
Слайд 3
Варианты расположения ЧО
1.Нисходящее (до45% случаев)
2.Подпеченочное
3.Ретроцекальное
4.Тазовое
5.Левосторонее
Слайд 4
Функции ЧО
1.Иммунная защита - стенка аппендикса
состоит из тех же слоев, что и стенка кишечника, в подслизистой основе располагаются лимфоидные скопления в виде фолликулов, выполняя тем самым некую барьерную функцию при различных воспалительных заболеваниях желудочно-кишечного тракта, при различных нарушениях со стороны пищеварения, включая дисбактериоз.В некоторых источниках даже есть данные о том, что аппендикс содержит некоторое количество микроорганизмов, которые входят в состав нормальной микрофлоры кишечника.
2.Секреторная функция - секрет аппендикса содержит сиаловую кислоту, которая в кишечнике выполняет бактерицидную функцию.
Слайд 5
Этиология и патогенез
ОА-
аутоинфекция сенсибилизированного организма. Пути проникновения инфекции в червеобразный отросток:
энтерогенный, гематогенный, лимфогенный. К предрасполагающим факторам часто относятся предшествующие и сопутствующие острые инфекции (ОРВИ, ангина и др.).Специфического возбудителя ОА нет.
Бактериальная флора, вызывающая воспаление соответствует нормальной толстокишечной микрофлоре: грамотрицательным анаэробам, кишечной палочке, стрептококкам, клебсиеллам, клостридиям и др.
Слайд 6 Наиболее важным фактором в развитии О.А. у детей
считаются врожденные аномалии ЧО ( перекруты, перегибы), обструкция просвета
отростка каловыми камнями, гиперплазированными лимфатическими фолликулами, инородными телами, гельминтами.Слайд 7 Что
происходит?
повышение
внутрипросветного давлениявенозное полнокровие, отек
артериальная ишемия, деструкция слизистой
транслокация (внедрение) кишечной микрофлоры в слизистую оболочку
развитие воспалительного процесса.
Слайд 8
Классификация ОА
1. Острый простой (поверхностный) аппендицит.
2. Острый деструктивный
аппендицит.
- Флегмонозный (с перфорацией и без перфорации)
- Гангренозный (с
перфорацией и без перфорации)3. Осложненный острый аппендицит
- Осложненный перитонитом - местным, отграниченными, разлитым, диффузным
- Аппендикулярный инфильтрат
- Периаппендикулярный абсцесс
- Флегмона забрюшинной клетчатки
- Сепсис, генерализованная воспалительная реакция
Слайд 9 Общие неспецифические симптомы. Начало заболевания довольно типично: среди полного
здоровья или на преморбидном фоне. Всегда страдает самочувствие. Ведущий
симптом - боль в животе, тупая постепенно нарастающая, реже, схваткообразная, часто мигрирует из околопупочной области и эпигастрия в правую подвздошную область .Функция желудочно-кишечного тракта чаще не страдает. Беспокоит тошнота, реже рвота. При центральном и низком положении отростка может быть понос. Общее состояние отражает постепенно нарастающую интоксикацию. Температура тела вначале нормальная или субфебрильная, ректальная температура более чем на 1о выше температуры в подмышечной впадине. Клиническая картина у детей
старшего возраста
Слайд 10
Местные симптомы.
1.Локальная болезненность.
2. Положительны симптомы раздражения брюшины:
Щеткина-Блюмберга( медленное надавливание на переднюю брюшную стенку всеми сложенными вместе
пальцами кисти с последующим их быстрым отнятием).Раздольского (при перкуссии брюшной стенки возникает болезненность в правой подвздошной области), Воскресенского (выявление зоны повышенной чувствительности в правой подвздошной области при скольжении рукой по животу через рубашку от зоны эпигастрия к лонной области)
3.Пассивное напряжение мышц передней брюшной стенки - наиболее достоверный симптом при наличии пальпаторной болезненности.
Слайд 11 Клиническая картина у детей младшего возраста (до 3х
лет)
В отличие от детей старшего возраста, начало заболевания бурное.
Ведущий ранний признак - нарушение поведения ребенка. У грудных детей - всегда преморбидный фон (энтероколит, септикопиемия). Функция ЖКТ всегда нарушена (рвота, жидкий стул). Нередко отмечаются дизурические расстройства. Общее состояние ребенка отражает быстро нарастающую интоксикацию. Температура тела уже в первые часы болезни достигает фебрильных цифр (38о и выше).
Слайд 12
Диагностика
В анализе крови у подавляющего большинства больных выявляется умеренный
лейкоцитоз, возможен сдвиг лейкоцитарной формулы влево. Практически у всех
больных острым аппендицитом повышен уровень C-реактивного белка.Общий анализ мочи также должен быть включен в программу обследования. У 25% пациентов наблюдаются изменения мочи в виде лейкоцитурии, гематурии и альбуминурии за счет реактивного воспаления мочеиспускательного канала при размещенном рядом аппендиксе.
При УЗИ ориентируются на поиск расширенного болезненного отростка (более 6 мм диаметром, с толщиной стенки более 3 мм) с жидкостью в его просвете, который не поддается сдавливанию извне (при отсутствии перфорации). При перфорации аппендикса ориентируются на наличие периапендикулярной флегмоны или абсцедирования.
Слайд 13
Дифференциальная диагностика
Гастроэнтерит (диарея и нарушение перистальтики
предшествует болям),
Копростаз (эффект очистительной клизмы), инфекции мочевой системы(
наиболее частая причина обструктивная уропатия)Мезаденит (при ОРВИ)
Воспалительные заболевания органов малого таза у девочек старшего возраста
Дивертикулит Меккеля, первичный перитонит и др.
Практически невозможна дифференциальная диагностика (без использования инвазивных методов исследования) с дивертикулитом, первичным перитонитом, флегмоной кишки.
Слайд 16
Доступ по Волковичу - Дьяконову
Разрез длиной 9—10
см проводят параллельно паховой связке через границу наружной и
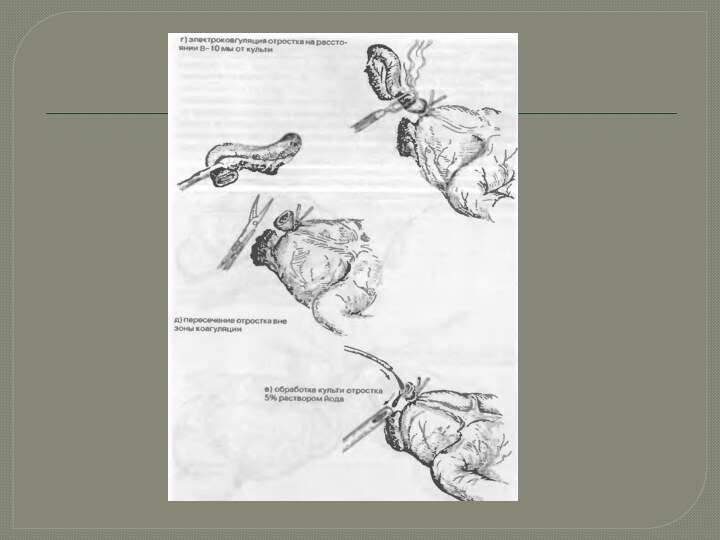
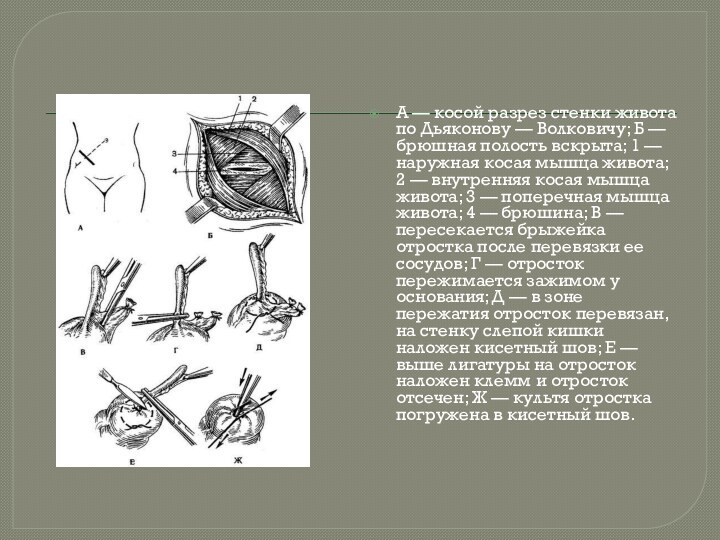
средней трети линии, соединяющей пупок с правой передней верхней остью подвздошной кости.Слайд 17 А — косой разрез стенки живота по Дьяконову
— Волковичу; Б — брюшная полость вскрыта; 1 —
наружная косая мышца живота; 2 — внутренняя косая мышца живота; 3 — поперечная мышца живота; 4 — брюшина; В — пересекается брыжейка отростка после перевязки ее сосудов; Г — отросток пережимается зажимом у основания; Д — в зоне пережатия отросток перевязан, на стенку слепой кишки наложен кисетный шов; Е — выше лигатуры на отросток наложен клемм и отросток отсечен; Ж — культя отростка погружена в кисетный шов.
Слайд 18
Кишечная инвагинация
это смешанный вариант
кишечной непроходимости, обусловленный изоперистальтическим внедрением проксимального участка кишки в
дистальный .В зависимости от отдела кишечника вовлеченного в инвагинат выделяют несколько типов:
1.тонко-тонкокишечная (5%) – внедрение тонкой кишки в тонкую;
2.илеоцекальная (94%) – внедрение тонкой кишки в ободочную;
3.толсто- толстокишечная (1%) – внедрение толстой кишки в толстую.
Илеоцекальная инвагинация представлена слепо-ободочной – внедрение слепой кишки в восходящую ободочную с последующем вовлечением в инвагинат подвздошной кишки с Баугиниевой заслонкой и подвздошно-ободочной – внедрение подвздошной кишки в восходящую ободочную через Баугиневу заслонку
Слайд 19 Инвагинация кишечника является самым частым видом острой кишечной
непроходимости у детей и может возникать в любом возрасте.
Чаще инвагинация кишечника встречается в возрасте от 4 до 9 месяцев (85 – 90% случаев). Мальчики страдают в два раза чаще девочек.Слайд 20 У детей грудного возраста причиной инвагинации кишечника чаще
всего является функциональное нарушение координации кишечной моторики с преобладанием
сокращений циркулярного мышечного слоя кишечной стенки. К некоординированному сокращению мышечных слоев могут привести изменения режима питания, введение прикорма, воспалительные заболевания кишечника. У детей старше года сравнительно часто наблюдаются механические причины инвагинации (полипы, дивертикулы, опухоли кишечной стенки). Нарушение координации сокращения гладкой мускулатуры кишки приводят к внедрению ее участка в нижележащий по ходу перистальтики и формированию «инвагината» (обтурация кишечника). Поскольку за кишечной трубкой внедряется и соответствующая часть брыжейки, возникает странгуляция кишечника (нарушение кровообращения в кишке).Слайд 21 Дальнейшее изоперистальтическое продвижение инвагината усугубляет циркуляторные нарушения в
кишке. Развивается венозный застой и отек кишечной стенки, сопровождающийся
отложением фибрина с адгезией брюшинных поверхностей цилиндров инвагината.Дальнейшие циркуляторные нарушения ведут к некрозу кишечной стенки и развитию перитонита. При тонкокишечных инвагинациях некроз кишки можно ожидать через 12 – 24 часа, при подвздошно-ободочном варианте инвагинации – через 6 – 12 часов, при слепо-ободочном и толстокишечном вариантах – через 36 – 48 часов.
Слайд 22
Клиника
1.Приступообразное беспокойство ребенка, обусловленное болевой импульсацией с ущемленной
брыжейки – 85 % детей. Заболевание начинается внезапно, ребенок
начинает резко беспокоиться, кричать, сучить ножками. Лицо становиться бледным, иногда покрывается холодным потом. Ребенок отказывается от груди. Длительность болевого приступа, как правило 3 – 7 минут, затем приступ прекращается также внезапно. Ребенок успокаивается, поведение его становиться обычным. Через несколько минут (от 5 до 20) приступ боли повторяется вновь. Постепенно приступы боли теряют свою остроту, но общее состояние ребенка ухудшается;2. Рвота, которая в начальной стадии заболевания обусловлена висцеро- висцеральным рефлексом, а с течением времени является проявлением кишечной непроходимости – 73% детей;
Слайд 23 3. стул с примесью крови. Иногда выделения из
прямой кишки имеют характер кровянистой желеобразной массы (стул по
типу «малинового желе»).4. пальпируемое объемное образование (инвагинат) в брюшной полости, чаще всего определяемый в правом подреберье. Инвагинат пальпируется в виде продолговатого гладкого умеренно подвижного валика мягко-эластичной консистенции. При беспокойстве ребенка получить достоверные пальпаторные ощущения при осмотре живота бывает трудно.
5. симптом Dance (симптом пустого правого подвздошья), что обусловлено вовлечением слепой кишки в инвагинат и продвижением слепой кишки в восходящую ободочную по ходу перистальтики.
Слайд 24
Диагностика
После тщательного сбора анамнеза, который позволяет с высокой
степень обоснованности заподозрить наличие инвагинации кишечника необходимо приступить к
пальпаторному исследованию брюшной полости. Задача пальпации – определить наличие инвагината (чаще в правом подреберье). Пальпацию живота необходимо проводить между приступами беспокойства ребенка. При поздней диагностике заболевания, когда имеются признаки некроза кишки и перитонита живот становиться вздутым, напряженным и болезненным во всех отделахСлайд 25 Более полные сведения при подозрение на инвагинацию кишечника
дает контрастная ирригография. В качестве контраста в случае подозрения
на инвагинацию кишечника целесообразно использование воздуха (пневмоирригография). При выполнении пневмоирригографии ребенка укладывают на стол рентгенологического аппарата в горизонтальном положении. Нагнетание воздуха в ампулу прямой кишки производят баллоном Ричардсона через катетер. Воздух в кишку нагнетают медленно и осторожно. По мере заполнения воздухом толстой кишки головка инвагината определяется в виде гомогенной тени с четкими контурами.
Слайд 26
Лечение
Основной принцип лечения инвагинации кишечника – как можно
ранняя дезинвагинация. Существует два основных способа дезинвагинации – консервативный
и оперативный.Консервативное лечение при раннем поступлении ребенка – в первые 12 часов. Во время рентгенологического исследования продолжают нагнетать воздух с целью расправления инвагината, критерием чего бывает проникновение воздуха в дистальный отдел подвздошной кишки. По окончании исследования в прямую кишку вводят газоотводную трубку для удаления избыточного газа из толстой кишки.
После лечения ребенок успокаивается. Ребенка госпитализируют для динамического наблюдения и исследования ЖКТ с взвесью сульфата бария. Метод эффективен в 65% случаев.
Слайд 27
Оперативное лечение
Показания для хирургических методов лечения
инвагинации кишечника:
-подозрения повреждения стенки кишечника – в
таких случаях хирургическое лечение должно быть экстренным-кишка лопнула, каловые массы проникают с брюшную полость
Этапы проведения операции по лечению инвагинации:
Делают разрез кожи на передней брюшной стенке.
Вовлеченный участок кишки аккуратно растягивают, чтобы восстановить нормальную форму кишечника.
Поврежденные участки резецируются
Удаляют и аппендикс, даже если он здоров.
На рану накладывают нужное количество швов.
Слайд 28 При своевременной госпитализации пациента и проведении адекватного лечения
прогноз благоприятный. Возможно развитие таких осложнений, как рецидивирование инвагинации,
перфорация кишечника с развитием перитонита, формирование внутренних грыж и спаек после оперативного лечения. Профилактика инвагинации кишечника заключается в своевременном правильном введении прикорма (не ранее 6 месяцев, с постепенным введением новых блюд и плавным увеличением объемов пищи, приготовлении для прикорма гомогенных блюд), лечении новообразований кишечника.
Слайд 29
Желудочно-кишечные кровотечения
Кровотечения из желудочно-кишечного тракта (ЖКТ) относят к
разряду опасных патологических синдромов, так как значительная и продолжительная
кровопотеря часто приводит к декомпенсации гемодинамики.
Слайд 30
В зависимости от возраста ребенка и прочих обстоятельств,
такое явление, как кровотечение из нижних отделов желудочно-кишечного тракта
может быть спровоцировано самыми различными факторами. Среди наиболее распространенных причин развития такого процесса в детском организме необходимо выделить:наличие опухолей и полипов;
инфекционные и радиационные колиты;
травмы и попадание инородных тел;
анальные трещины;
заболевания крови;
воспалительные процессы и заболевания их провоцирующие.
Слайд 31
Клиническая картина
Классическая картина кровотечения
складывается из триады симптомов – кровавой рвоты (гематемезис), дегтеобразного,
черного стула (мелена), сосудистого коллапсаКровавая рвота или рвота с кровью является ранним внешним признаком кровотечения. Она может возникать на фоне кажущегося благополучия ребенка или ей предшествует слабость, головокружение, тошнота
Слайд 32 Кровавая рвота может быть обильной или умеренной, однократной
или многократной, с примесью или без примеси пищи, предшествовать
мелене или одновременно появляется с ней. Рвота по характеру может напоминать "кофейную гущу", либо представлять собой алую неизмененную кровь. Неблагоприятным прогностическим признаком является обильная и многократная рвота алой кровью, что обычно свойственно профузному кровотечению. Это наблюдается у детей с портальной гипертензией, язвенной болезнью, когда возникает эрозия крупных артериальных сосудов желудка и ДПК. В таких случаях появляется рвота фонтаном.Слайд 33 Вторым внешним признаком кровотечения из ЖКТ является кровь
в стуле или черный стул. В случае массивного кровотечения
при быстром перемещении содержимого кишечника возможна непроизвольная дефекация и стул имеет вишневую окраску. И кровавая рвота и кровь в стуле могут быть единственным признаком кровотечения из ЖКТ. Возникает рвота, а спустя 1-2 дня – мелена.Такая последовательность появления внешних симптомов кровотечения характерна для детей с язвенной болезнью, эрозивно-геморрагическим гастродуоденитом, портальной гипертензией. Однако не исключается обратная последовательность – сначала мелена, затем – рвота с кровью. Это может свидетельствовать о продолжающемся, либо рецидивирующем кровотечении и быть неблагоприятным прогностическим признаком.
Слайд 34 В ответ на кровопотерю, особенно острую, возникают разнообразные
по степени выраженности общие изменения организма. Они проявляются симптомокомплексом
в виде сосудистого коллапса вплоть до развития геморрагического шока. У детей отмечается общая слабость, головокружение, головная боль, шум в ушах, мелькания перед глазами, заторможенность, бледность кожных покровов, потеря сознания. Артериальное давление снижено, пульс частый, нитевидный. Эти общие признаки, наблюдаемые у 60% детей, имеются в случаях массивной кровопотери. Неблагоприятным в прогностическом отношении симптомом является потеря сознания.
Слайд 35
Диагностика
Основной метод - ФГДС. Выполняется всем больным с
подозрением на желудочное кровотечение
Ректоромано- и колоноскопии, рентгенологического исследования, исследовании
гемоглобина и эритроцитов в динамике, определении ОЦК. При этом определяются три степени тяжести кровопотери.Слайд 36 Легкая (I) степень кровопотери: дефицит ОЦК не превышает
15 % (в среднем 750 мл), частота пульса -
от 90 до 110 в минуту, некоторое снижение АД, содержание гемоглобина - выше 80 г/л, эритроцитов - более 3 • 1012/л.Средняя (II) степень кровопотери характеризуется дефицитом ОЦК до 30 % (в среднем 1500 мл), частотой пульса 110 и больше в минуту, АД ниже 80 мм рт. ст., падением уровня гемоглобина до 65 г/л.
Тяжелая (III) степень кровопотери сопровождается уменьшением ОЦК более чем на 30 % (свыше 1500 мл), картиной геморрагического коллапса или шока.
Слайд 37 Неотложная
помощь
-Придать больному горизонтальное положение; --на эпигастрий положить пузырь со
льдом;- не кормить ребенка 24 часа;
-дать ребенку холодное питье дробно, малыми порциями;
-провести ФГДС с орошением 5% раствором аминокапроновой кислоты участка кровотечения;
-ввести внутривенно струйно медленно 10% раствор хлористого кальция (1 мл/год жизни) и Н2- блокатор рецепторов гистамина (квамотел 20-40 мг);
-внуртимышечно раствор дицинона (0,2 – 0,5 мл) или викасола (0,5 – 1 мл), после чего – экстренная госпитализация в хирургический стационар.