- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Сердечно-легочная реанимация
Содержание
- 2. Терминальные состояния – переходные состояния от жизни к смерти.Терминальные состояния
- 3. Преагональное состояние характеризуется нарушением деятельности центральной нервной
- 4. Начало агонии часто (но не при всех
- 5. Агония начинается короткой серией вдохов или единственным
- 6. Клиническая смерть — это своеобразное переходное состояние
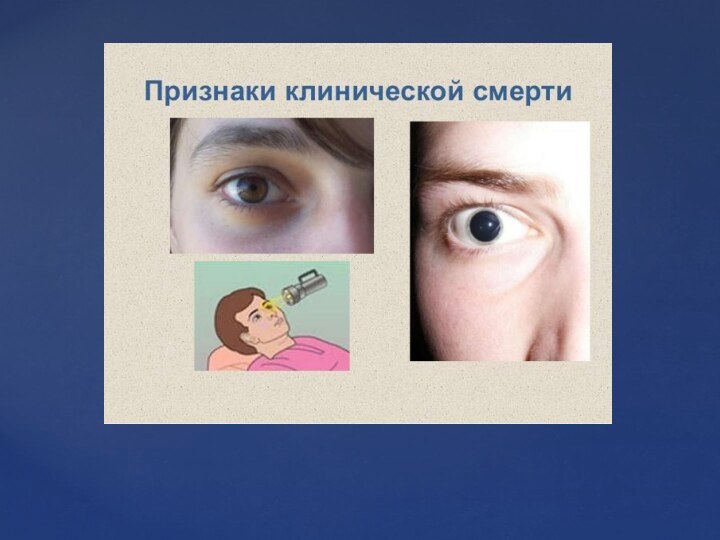
- 7. Признаки клинической смерти
- 8. Итак, клиническая смерть еще является обратимым этапом
- 9. Виды остановки сердца:Асистолия.Фибрилляция сердца.Диагностические признаки остановки сердца
- 11. Контроль и восстановление проходимости дыхательных путей.Одновременное проведение
- 13. Сердечно-легочная реанимация включает мероприятия по восстановлению нарушенных
- 14. Перед началом реанимационных мероприятий всегда сначала укладываем
- 15. Восстановление проходимости дыхательных путейПричиной закупорки дыхательных путей
- 16. Б. Инородный материал в дыхательных путях. Кровь,
- 18. В. Если пострадавший подавился инородным телом, застрявшим
- 21. Если пострадавший лежит в бессознательном состоянии:Уложите пострадавшего
- 22. Толчкообразное нажатие на грудную клетку пострадавшего, находящегося
- 23. Комбинированные процедуры у пострадавшего, находящегося в сознании:Идентифицируйте
- 26. Одновременное проведение непрямого массажа сердца и искусственной
- 28. Пострадавшего следует уложить на спину на твердую
- 29. Поместите кисти обеих рук на нижнюю часть
- 32. Потрясите пострадавшего за плечи и громко прокричите
- 33. Если пульсация отсутствует, выполните 15 надавливаний на
- 34. Один человек, находящийся возле головы пострадавшего, проверяет
- 36. У детей 1—8 лет массаж грудной клетки
- 38. Возобновление пульсации сонной артерии (также проверяйте наличие
- 39. Переломы ребер.Перелом грудины.Разрыв печени, легких или сердца.Осложнения СРЛ
- 40. Восстановление самостоятельной сердечной деятельности, обеспечивающей достаточный уровень
- 44. Следует стремиться к раннему началу ИВЛ с
- 45. Скачать презентацию
- 46. Похожие презентации
Терминальные состояния – переходные состояния от жизни к смерти.Терминальные состояния


























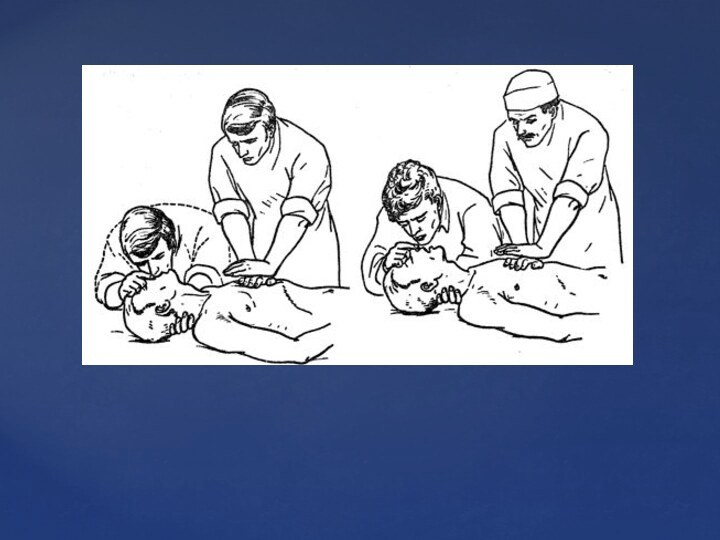

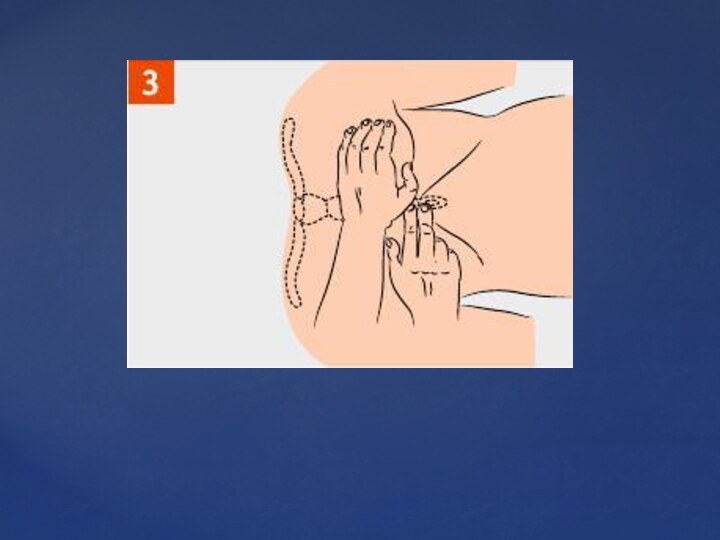







Слайд 3 Преагональное состояние характеризуется нарушением деятельности центральной нервной системы.
Как это заметить?
Больной заторможен резко или в коме, отмечается
нарушение кровообращения (очень низкое АД 70—60 мм ртутного столба или не определяется), частый пульс, четкие признаки нарушения периферического кровообращения — цианоз, бледность или пятнистость кожных покровов.Преагональное состояние
Слайд 4 Начало агонии часто (но не при всех видах
умирания) весьма четко регистрируется клинически, так как переходным периодом
между преагональным состоянием и агонией является так называемая терминальная пауза. Она характеризуется тем, что после резкого учащения дыхания внезапно наступает его полное прекращение и больные не реагируют на свет, боль.Терминальная пауза может длиться от нескольких секунд до 2—4 минут.
Агональное состояние
Слайд 5 Агония начинается короткой серией вдохов или единственным поверхностным
вдохом. Амплитуда дыхательных движений постепенно нарастает. В акте дыхания
принимают участие не только мускулатура грудной клетки, но и мышцы шеи, ротовой области. Нарушение структуры дыхательного акта, то есть одновременное возбуждение и сокращение мышц осуществляющих как вдох, так и выдох, приводит к почти полному прекращению вентиляции легких. Достигнув определенного максимума, дыхательные движения начинают уменьшаться и быстро прекращаются.Такая клиническая картина является результатом изменения функции центральной нервной системы. Кора головного мозга и все высшие отделы выключаются, а роль регуляторов жизненно важных функций организма переходит к структурам продолговатого мозга и спинного мозга. Это последние возможности сохранить жизнь.
Иногда это последнее усилие приводит к восстановлению соляной кислоты некоторое время сознание, пульса, рефлексов.
В этой стадии обмен веществ в организме осуществляется за счет анаэробного гликолиза. А этого недостаточно для восстановления жизненных сил.
Длительность агонии невелика.
Слайд 6 Клиническая смерть — это своеобразное переходное состояние между
жизнью и смертью, которое еще не является смертью, но
уже не может быть названо жизнью. Клиническая смерть начинается с момента прекращения деятельности ЦНС, кровообращения и дыхания и продолжается в течение короткого промежутка времени, пока не разовьются необратимые изменения в тканях и прежде всего в головном мозге. С момента наступления этих изменений наступает истинная, или биологическая смерть.Клиническая смерть
Слайд 8 Итак, клиническая смерть еще является обратимым этапом умирания.
В обычных условиях срок клинической смерти у человека составляет
4—7 минут. В условиях гипотермии (холода), когда уровень метаболизма значительно снижен и, следовательно, потребность организма в кислороде уменьшена, период клинической смерти удлиняется до 1 часа.
Слайд 9
Виды остановки сердца:
Асистолия.
Фибрилляция сердца.
Диагностические признаки остановки сердца и
дыхания, то есть признаки наступления клинической смерти:
Потеря сознания.
Отсутствие пульса
на сонной или бедренной артерии.Апноэ (отсутствие дыхания).
Расширение зрачков и отсутствие их реакции на свет (появляется через 1 минуту после прекращения кровообращения).
Диагностика клинической смерти
Слайд 11
Контроль и восстановление проходимости дыхательных путей.
Одновременное проведение непрямого
массажа сердца и искусственной вентиляции легких.
Контроль эффективности сердечно-легочной реанимации.
Базовая
сердечно-легочная реанимация (методы оживления)Слайд 13 Сердечно-легочная реанимация включает мероприятия по восстановлению нарушенных функций
дыхания и кровообращения.
Следует стремиться к оживлению человека как
социального существа. Необходимо иметь в виду и гипоксическое повреждение ЦНС. Наиболее действенной формой защиты мозга является неотложное проведение эффективных реанимационных мероприятий. Реанимационные мероприятия проводятся согласно АВС- правилу Сафара (от англ.: Aire way open — восстановить проходимость дыхательных путей; Breathe for victum — начать ИВЛ; Circulation his blood — приступить к масажу сердца).
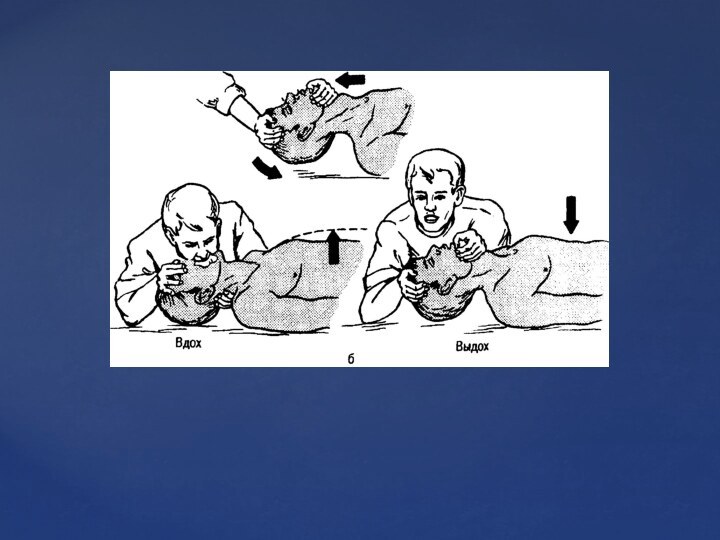
Слайд 14 Перед началом реанимационных мероприятий всегда сначала укладываем больного
(пострадавшего) на твердую поверхность, а затем через нос больного
(плотно закрыв рот) делаем вдох и отмечаем, движется ли в это время грудная клетка пострадавшего (если движется, то дыхательные пути проходимы, а если нет, то нужно восстанавливать проходимость). Только после этих действий приступаем к реанимации.
Слайд 15
Восстановление проходимости дыхательных путей
Причиной закупорки дыхательных путей может
стать западание языка, скопление слизи, мокроты, аспирация рвотными массами,
кровью, попадание инородных тел, спазм гортани и бронхов. Выделяют полную закупорку и частичную (слышны храп, бульканье, свист).Обструкция дыхательных путей
А. Выяснение проблемы:
Больной схватился руками за шею, не может говорить, внезапно посинел или упал.
Подозрение на связь с приемом пищи или жидкости.
Дети нередко вдыхают отдельные части игрушек, кусочки пищи.
Оказывающий помощь должен искать инородное тело в дыхательных путях только в случае полной уверенности или обоснованного подозрения на его наличие.
Попытка вентиляции легких позволяет выявить наличие инородного тела.
Слайд 16 Б. Инородный материал в дыхательных путях. Кровь, слизь,
обломки зубов, пища и т. п. могут послужить препятствием
для адекватной вентиляции легких:Сохраняя лицо пострадавшего повернутым кверху, откройте рот, зажав язык вместе с нижней челюстью между большим пальцем и остальными пальцами руки, и оттяните нижнюю челюсть (оттягивание языка и нижней челюсти).
Введите указательный палец другой руки вдоль внутренней поверхности щеки глубоко в гортань, к основанию языка (манипуляция пальцами). Зацепите пальцем предмет, постарайтесь вывести его в полость рта и затем удалить.
Обеспечьте адекватное положение дыхательных путей и попытайтесь сделать искусственное дыхание.
Если есть подозрение на травму позвоночника, то при перемещении пострадавшего поддерживайте голову, шею и корпус в одной плоскости.
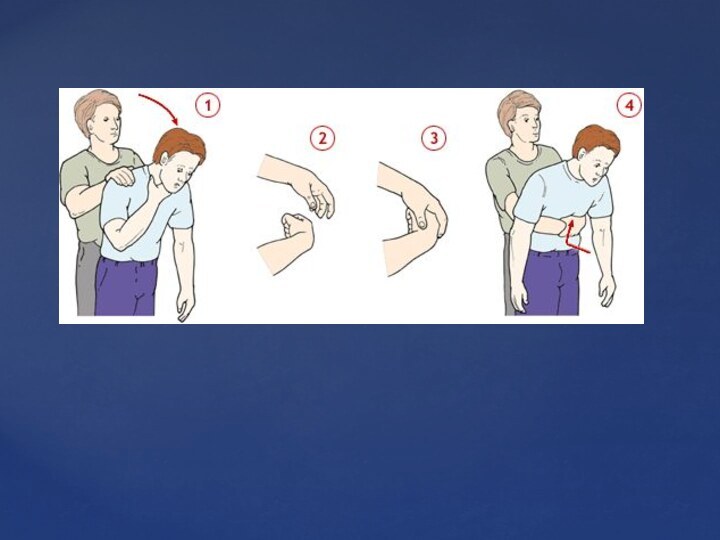
Слайд 18 В. Если пострадавший подавился инородным телом, застрявшим в
горле, следует выполнить поддиафрагмально-абдоминальные толчки. (Подобные мероприятия именуются мануальными
толчками)Выполнение приема Геймлика у пострадавшего, который еще не потерял сознание, в положении сидя или стоя:
Встаньте позади пострадавшего и обхватите его руками за талию.
Сожмите кисть одной руки в кулак, прижмите ее большим пальцем к животу пострадавшего на средней линии чуть выше пупочной ямки и значительно ниже конца мечевидного отростка.
Обхватите сжатую в кулак руку кистью другой руки и быстрым толчкообразным движением, направленным кверху, нажмите на живот пострадавшего.
Толчки следует выполнять раздельно и отчетливо до тех пор, пока инородное тело не будет удалено, или пока пострадавший не сможет дышать и говорить, или пока пострадавший не потеряет сознание и не упадет.
Слайд 21
Если пострадавший лежит в бессознательном состоянии:
Уложите пострадавшего на
спину.
Сядьте верхом поперек бедер пострадавшего, упираясь коленями в пол,
и наложите одну руку проксимальной частью ладонной поверхности на его живот вдоль средней линии, чуть выше пупочной ямки, достаточно далеко от конца мечевидного отростка.Сверху наложите кисть другой руки и надавливайте на живот резкими толчкообразными движениями, направленными к голове, шесть-десять раз.
Слайд 22 Толчкообразное нажатие на грудную клетку пострадавшего, находящегося в
сознании (в положении стоя или сидя):
Данный прием следует выполнять
только у лиц, страдающих ожирением, или на поздних сроках беременности, а также в случае, если подавился ребенок младшего возраста.Встаньте позади пострадавшего и обхватите его грудную клетку руками точно на уровне подмышечных впадин.
Кисть одной руки, сжатую в кулак, наложите большим пальцем на середину грудины, подальше от мечевидного отростка и реберного края, обхватите ее кистью другой руки и выполняйте толчкообразные движения кзади до тех пор, пока инородное тело не выйдет наружу или пока пострадавший не потеряет сознание. Каждый толчок выполняют с четко осознанным намерением устранить обструкцию.
Если пострадавший потерял сознание, опуститесь на колени возле его ног и выполняйте толчкообразное нажатие на грудную клетку, как при наружном массаже сердца у взрослых пострадавших, накладывая кисть одной руки проксимальной частью ладонной поверхности на нижнюю треть грудины.
Слайд 23
Комбинированные процедуры у пострадавшего, находящегося в сознании:
Идентифицируйте обструкцию.
Выполняйте
толчкообразное нажатие на живот или грудную клетку пострадавшего до
тех пор, пока не будет удалено инородное тело или пока пострадавший не потеряет сознание.Пострадавший потерял сознание:
Уложите пострадавшего на спину.
Выполните манипуляцию пальцами.
Откройте дыхательные пути и попробуйте осуществить вентиляцию легких.
Если меры неэффективны, выполните абдоминальные толчки или толчкообразное нажатие на грудную клетку 6—10 раз.
Выполните манипуляцию пальцами.
Сделайте попытку искусственной вентиляции.
Повторяйте мероприятия в указанной последовательности, пока пострадавший не начнет самостоятельно дышать или пока не появится возможность хирургического вмешательства, или пока не станут доступны средства для искусственной вентиляции легких.
Слайд 26 Одновременное проведение непрямого массажа сердца и искусственной вентиляции
легких. (Сердечно-легочная реанимация)
Если у пострадавшего отсутствуют дыхание и пульсация
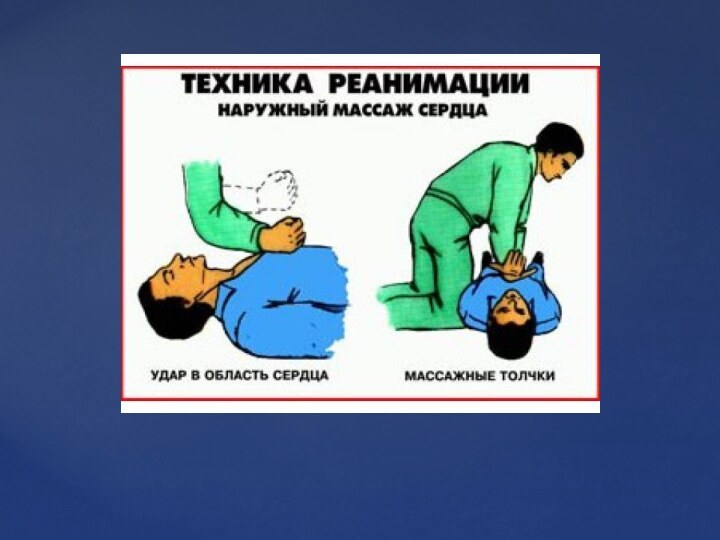
сонной артерии:Удар кулаком в область сердца
Если определена остановка кровообращения (отсутствие пульса на сонной артерии, данные на мониторе), в качестве первого мероприятия можно нанести сильный удар кулаком с расстояния около 30 см в область середины грудины (при эффективности этого мероприятия появляется пульс на сонной артерии; в противном случае можно попробовать повторить этот прием несколько раз). Осторожно! Возможна потеря времени!
Массаж сердца
Слайд 28 Пострадавшего следует уложить на спину на твердую поверхность,
например, на землю или на большую доску.
Если пострадавший лежит
на кровати, для обеспечения эффективности мер СЛР снизу необходимо подложить доску или другую твердую поверхность.Приемы искусственной вентиляции без массажа грудной клетки неэффективны. В случае отсутствия пульса или дыхательных движений эффективно только комбинированное выполнение искусственной вентиляции и массажа грудной клетки. Сначала сделать 2 вдоха (каждый продолжительностью по 1—1,5 с; второй вдох проводится только после первого выдоха). Частота дыхания у взрослых 10—14 в мин.
Общие меры
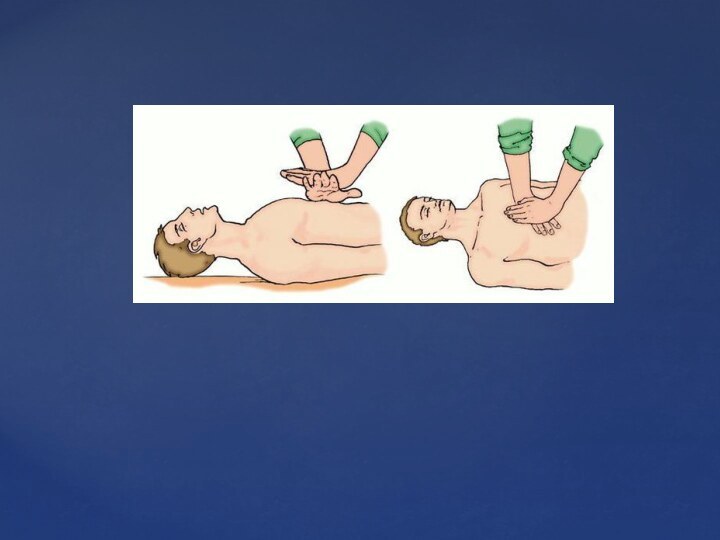
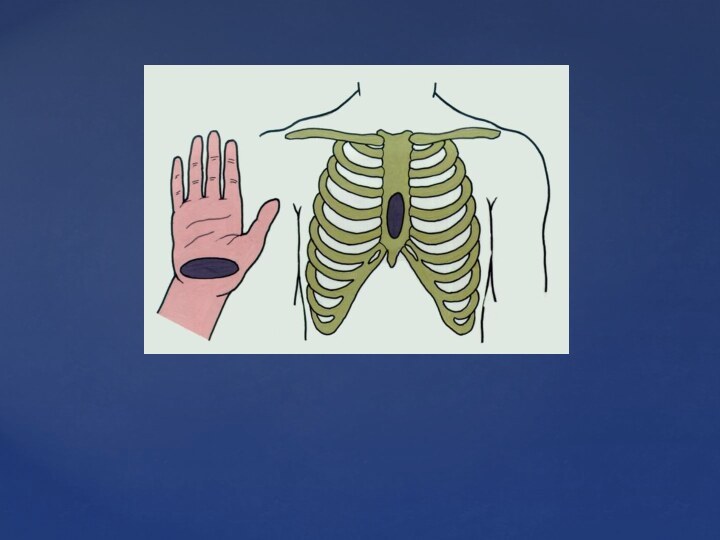
Слайд 29 Поместите кисти обеих рук на нижнюю часть грудины,
подальше от мечевидного отростка.
Наложите проксимальную часть ладонной поверхности одной
руки поверх другой руки, приподнимите пальцы рук, чтобы не касаться ребер.Наклонитесь над пострадавшим, держа предплечья в строго вертикальном положении, чтобы «работала» масса вашего тела.
Надавливайте на грудину вертикально, опуская ее примерно на 3—5 см. Не допускайте колебательных движений корпуса пострадавшего и соблюдайте ритм массажа, обеспечивая равные интервалы сдавливания и расслабления грудной клетки.
У взрослых или детей среднего и старшего возраста выполняйте 80—100 надавливаний на грудину в минуту. У детей младшего возраста выполняйте не менее 100 сдавливаний в минуту.
Слайд 32 Потрясите пострадавшего за плечи и громко прокричите что-нибудь
ему в ухо, чтобы установить отсутствие реакции на внешние
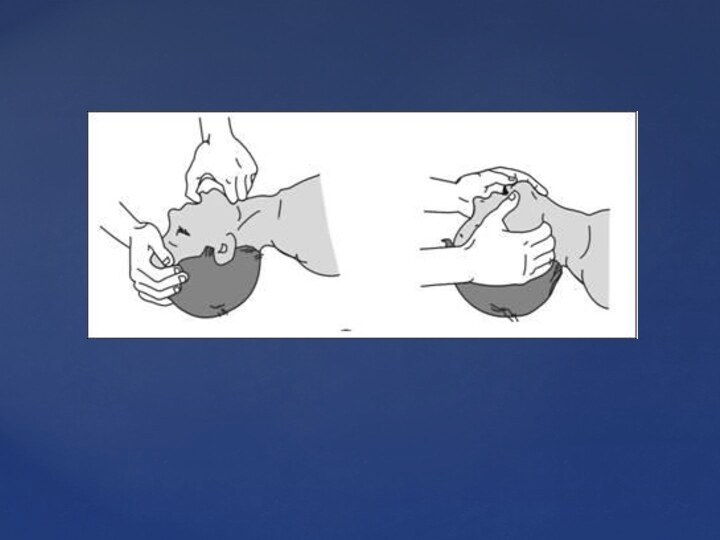
раздражители. (Избегайте излишне резких движений, учитывая возможность повреждения позвоночника).Откройте воздухоносные пути приемом «запрокидывание головы — оттягивание подбородка». При подозрении на травму позвоночника выполняйте только оттягивание нижней челюсти. Проверьте наличие движений грудной клетки пострадавшего, постарайтесь услышать шум или ощутить движение воздушного потока.
Если пострадавший не дышит, обеспечьте два полных искусственных вдоха и выдоха с помощью маски и устройства «дыхательный мешок/клапан» или другого устройства.
Проверяйте наличие пульсации сонной артерии в течение не менее 15 с на ближайшей к вам стороне.
СРЛ одним лицом
Слайд 33 Если пульсация отсутствует, выполните 15 надавливаний на грудину
с частотой 80—100 раз в минуту (15 надавливаний за
10 с).Прервите массаж грудной клетки и обеспечьте два полных вдоха и выдоха (2 вдоха, каждый по 1—1,5 с, за 5 с).
Продолжайте выполнение мероприятий в указанной последовательности до прибытия помощи.
Спустя одну минуту (4 цикла) прервите СЛР и проверьте наличие пульса, а затем проверяйте пульс вновь через каждые несколько минут.
При возобновлении мер СЛР всегда вначале обеспечивайте пострадавшему два полных искусственных вдоха и выдоха.
Слайд 34 Один человек, находящийся возле головы пострадавшего, проверяет наличие
реакции на внешние раздражители, открывает воздухоносные пути и проверяет
наличие самостоятельного дыхания.Если отсутствуют реакция на внешние раздражители и пульс, то он же обеспечивает два полных вдоха и выдоха.
Второй человек, при отсутствии пульса на руке проверяет пульсацию сонной артерии, а при ее отсутствии дает первому указание начинать массаж грудной клетки.
Человек, выполняющий массаж, громко считает вслух: «Один, и два, и три, и четыре, и пять», затем делает паузу, позволяя помощнику выполнить два полных искусственных вдоха и выдоха (5 надавливаний за 3—4 с, затем пауза на 1—1,5 с).
После этого он возобновляет массаж грудной клетки, останавливаясь после каждого пятого надавливания для обеспечения пострадавшему вдохов и выдохов (контроль через 1 мин — 10 циклов).
СРЛ двумя лицами
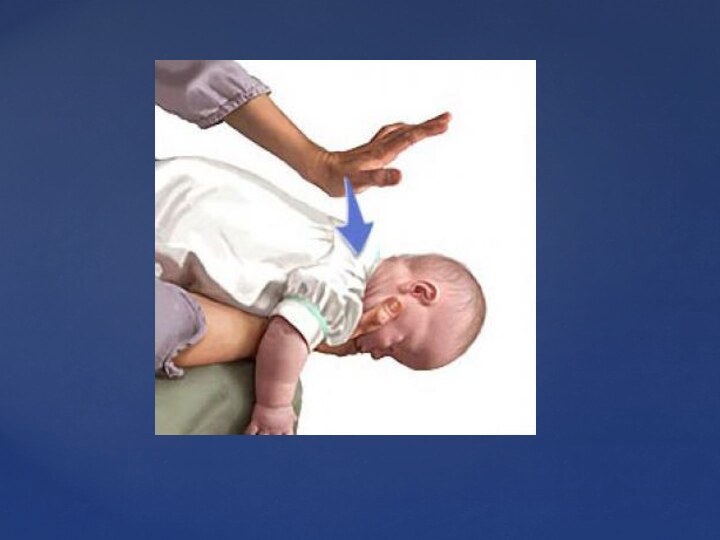
Слайд 36 У детей 1—8 лет массаж грудной клетки выполняют
проксимальной частью ладонной поверхности одной руки.
Грудина должна опускаться не
более чем на 2—3 см.Ритм массажа составляет 80—100 надавливаний в минуту.
Соотношение массажа и искусственной вентиляции остается 5 : 1.
У детей в возрасте менее 1 года массаж выполняют кончиками указательного и среднего пальцев со скоростью не менее 100 надавливаний в минуту, при этом грудина опускается на 1,5—2,5 см. Надавливают на среднюю часть грудины, на ширину одного пальца ниже сосков. Наличие пульса проверяют по пульсации брахиоцефальной артерии.
СРЛ у детей
Слайд 38 Возобновление пульсации сонной артерии (также проверяйте наличие пульсации
во время массажа).
Налицо реакция зрачков на свет.
Улучшение цвета кожи.
Попытки
самопроизвольных дыхательных движений.Самопроизвольные движения конечностей.
Контроль пульса на сонной артерии проводится ежеминутно. Для контроля пульса и спонтанного дыхания разрешается прерывать основные реанимационные мероприятия не более чем на 5 с.
Контроль эффективности СРЛ
Слайд 40 Восстановление самостоятельной сердечной деятельности, обеспечивающей достаточный уровень кровообращения
(прекращение массажа);
Восстановление спонтанного дыхания (прекращение ИВЛ и переход к
вспомогательному дыханию);Передача пациента бригаде скорой медицинской помощи (продолжение сердечно-легочной реанимации без перерыва);
Отсутствие спонтанной электрической активности сердца при продолжительности реанимации 30—60 мин (при отсутствии эффективности реанимационных мероприятий продолжительность их в большинстве случаев сокращается до 20—30 мин, за исключением переохлаждения, утопления, электротравмы, поражения молнией, отравлении наркотиками. А при эффективности реанимационных мероприятий — это часто наблюдается при фибрилляции желудочков сердца — их продолжают до восстановления ритма или до наступления явных признаков биологической смерти).
Прекращение СРЛ