Слайд 2
I. (БК) — хроническое рецидивирующее заболевание неизвестной
Болезнь
Крона (БК) — хроническое, рецидивирующее заболевание желудочно-кишечного тракта неясной
этиологии, характеризующееся трансмуральным, сегментарным, гранулематозным воспалением с развитием местных и системных осложнений
Эпидемиология
50-70 случаев на 100.000 населения.
(Скандинавские страны). Дебют – 15-35 лет.
Больны оба родителя – в 50% заболевают дети.
Слайд 3
Неизвестны.
Указания на наследуемый характер
Участок в геноме 16
хромосомы IBD 1 (1996)- предрасположение к БК
Нарушение иммунного ответа
на кишечную микрофлору у генетически предрасположенных лиц
Этиология и патогенез
Слайд 4
Клиника
Хроническая диарея (иногда ночная)
Боли в животе
Примесь крови в
стуле
Лихорадка
Пальпируемое уплотнение в животе
Снижение массы тела
Перианальные трещины, свищи
и абсцессы
Слайд 5
Классификация БК
Под обострением (рецидивом, атакой) БК понимают появление
типичных симптомов заболевания у больных БК в стадии клинической
ремиссии, спонтанной или медикаментозно поддерживаемой.
Ремиссия БК — исчезновение типичных проявлений заболевания
Слайд 6
Классификация БК
Выделяют:
1. Клиническую ремиссию — отсутствие симптомов БК
(соответствует значению индекса активности БК
— отсутствие видимых макроскопических признаков воспаления при эндоскопическом исследовании;
3. Гистологическую ремиссию — отсутствие микроскопических признаков воспаления
Слайд 7
Монреальская классификация БК по локализации поражения
Слайд 9
- По распространенности поражения выделяют:
1. Локализованную БК:
а. Поражение протяженностью менее
30 см. Обычно используется для описания изолированного поражения илеоцекальной
зоны (<30 см подвздошной кишки + правый отдел толстой кишки);
б. Возможно изолированное поражение небольшого участка толстой кишки;
2. Распространенную БК:
а. Поражение протяженностью более 100 см (сумма всех пораженных участков).
Слайд 10
По характеру течения выделяют :
1. Острое течение (менее 6
месяцев от дебюта заболевания);
а. С фульминантным началом;
б. С постепенным началом.
Хроническое непрерывное
течение (отсутствие более, чем 6-месячных периодов ремиссии на фоне
адекватной терапии);
Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии:
а. Редко рецидивирующее (1 раз в год или реже);
б. Часто рецидивирующее (2 и более раз в год).
Слайд 11
Тяжесть заболевания определяется:
тяжестью текущей атаки, наличием внекишечных
проявлений и осложнений, рефрактерностью к лечению (развитием гормональной зависимости
и резистентности).
Для формулирования диагноза и определения тактики лечения определяют тяжесть текущего обострения (атаки), для чего используются простые критерии, разработанные Обществом по изучению ВЗК при Ассоциации колопроктологов России, и индекс активности БК (индекс Беста; CDAI), как правило, применяемый в клинических испытаниях в виду сложности его расчета. Выделяют легкую, среднетяжелую и тяжелую атаки БК
Слайд 12
Тяжесть атаки по критериям Общества по изучению ВЗК
при Ассоциации колопроктологов России
Учитывается сумма баллов за 7 дней
х7
Слайд 13
Тяжесть атаки БК по индексу активности БК (CDAI;
индекс Беста)
- синдром
Слайд 14
Тяжесть атаки БК по индексу активности БК (CDAI;
индекс Беста)
- синдром
Слайд 15
При сумме баллов менее 150 заболевание расценивают
как неактивное,
CDAI < 150 баллов расценивается как ремиссия
БК, индекс более 150 баллов – как активная болезнь с разделением на низкую (150–220 баллов), умеренную (220–450 баллов) и высокую (более 450 баллов) активность.
Определение величины индекса происходит во многом на основании
интерпретации субъективных жалоб пациентов, поэтому для лучшей объективизации оценки они должны быть надлежащим образом проинструктированы о правильной оценке тех или иных болезненных проявлений, ости ежедневной регистрации своих жалоб в дневнике
“Индекс активности БК” (Crohn's disease activity index – CDAI или индекс Беста).
Слайд 16
Болезнь Крона также классифицируется в зависимости от фенотипического
варианта как:
Нестриктурирующий, непенетрирующий тип.
Стриктурирующий тип.
Пенетрирующий тип.
Перианальные поражения (свищи; анальные
трещины, перианальные абсцессы) могут дополнять любой из указанных фенотипических вариантов.
Слайд 17
В зависимости от ответа на гормональную терапию
- 1. Гормональная
резистентность:
а. В случае тяжелой атаки — сохранение активности заболевания, несмотря
на в/в введение ГКС в дозе, эквивалентной 2 мг/кг/сутки, в течение более чем 7 дней;
б. В случае среднетяжелого обострения — сохранение активности заболевания при
пероральном приеме ГКС в дозе, эквивалентной преднизолона 0,75 мг/кг/сутки в течение 4
недель.
2. Гормональная зависимость:
а. Увеличение активности болезни при уменьшении дозы ГКС ниже дозы, эквивалентной 10–15 мг преднизолона в сутки в течение 3 месяцев от начала лечения; или
б. Возникновение рецидива болезни в течение 3 месяцев после окончания лечения ГКС.
Слайд 18
Формулирование диагноза
При формулировании диагноза следует отразить локализацию поражения
с перечислением пораженных сегментов ЖКТ, характер течения заболевания, фазу
течения (ремиссия или обострение), тяжесть текущей атаки или наличие ремиссии, наличие гормональной зависимости или резистентности, а также наличие внекишечных или кишечных и перианальных осложнений (см. раздел «Диагностика»).
Ниже приведены примеры формулировок диагноза:
Болезнь Крона в форме илеоколита с поражением терминального отдела подвздошной кишки,
слепой и восходящей кишки, хроническое рецидивирующее течение, средне-тяжелая форма,
осложненная инфильтратом брюшной полости, наружным кишечным свищом и перианальными
поражениями (передняя и задняя анальные трещины).
Слайд 19
Диагностика. Клиника
-
Основные клинико-лабораторные проявления БК
Слайд 20
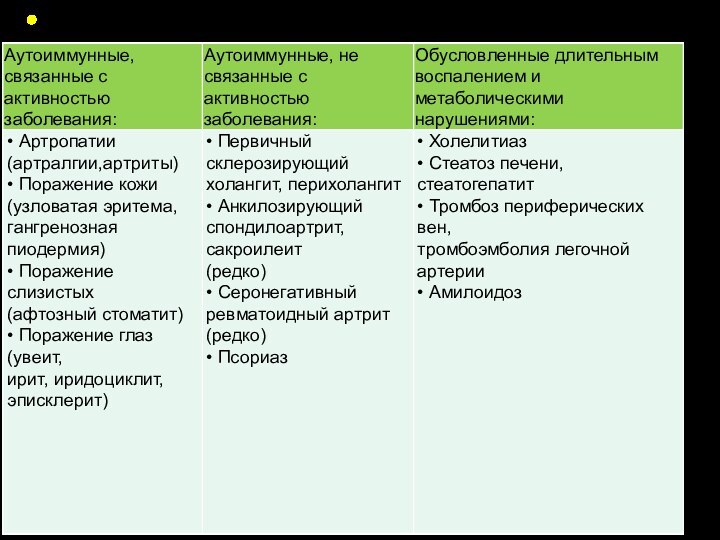
Внекишечные проявления, (схожие с таковыми при ЯК), и
кишечные осложнения
:
Слайд 22
Множественные
афты на нижней
поверхности языка
На спинке
языка
Болезнь Крона
На щеке
Некротическая
афта
Слайд 23
Диагностика
- подробный опрос пациента со сбором информации о

характере начала заболевания, поездках в южные страны, непереносимости пищевых
продуктов, приеме лекарственных препаратов ((включая антибиотики и НПВС), наличии аппендэктомии в анамнезе, курении и семейном анамнезе;
подробный физикальный осмотр; осмотр перианальной области, пальцевое исследование прямой кишки, ректороманоскопия;
обзорная рентгенография брюшной полости (при симптомах кишечной непроходимости) тотальная колоноскопия с илеоскопией
фиброгастродуоденоскопия
рентгенологическое исследование пассажа бариевой взвеси по тонкой кишке (после исключения признаков непроходимости;
биопсия слизистой оболочки кишки в зоне поражения
ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого таза ;
трансректальное ультразвуковое исследование прямой кишки и анального канала (при перианальных поражениях);
анализ кала для исключения острой кишечной инфекции (при остром начале), исключение паразитарного колита (при остром начале), исследование токсинов А и В Cl.difficile (при недавно проведенном курсе антибиотикотерапии или пребывании в стационаре для исключения псевдомембранозного колита. Для выявления инфекции в 90% случаев требуется минимум 4 образца кала; фекальный кальпротектин
исследование крови (общий анализ крови, СОЭ, С-реактивный белок, коагулограмма, биохимический анализ крови, группа крови и резус фактор) ОАМ
Слайд 24
Серологическая дифдиагностика ВЗК
ASCA (антител к Saccharomyces cerevisae) направлены
против олигоманнозных эпитопов на клеточной стенке дрожжей Saccharomyces cerevisiae.
Специфичность ASCA IgG и IgA -антител для болезни Крона составляет 95-100%.
при болезни Крона чувствительность для ASCA IgG- и для IgA-класса составляет 75% и 60% соответственно.
Исследования выявили 5% положительных результатов IgG- и 7% IgA-класса ASCA при язвенном колите
рANCA (атипичные антинейтрофильные цитоплазматические антитела)
Частота выявления ANCA при НЯК варьирует от 50% до 90% при язвенном колите,
и от 10% до 20% при болезни Крона.
Комбинация двух серологических тестов ANCA и ASCA - делает возможным быстрый и неинвазивный дифференциальный диагноз между болезнью Крона и язвенным колитом.
Слайд 25
Диагностика болезни Крона
(рентгеноскопия)
С двойным контрастированием + ирригоскопия. Выявляет:
Сегментарность поражения
«Булыжная мостовая»
«Симптом Шнура»
Слайд 26
Диагноз должен быть подтвержден:
- эндоскопическим и морфологическим методом;
и/или эндоскопическим и рентгенологическим методом.
При необходимости проводят следующие дополнительные
исследования:
MPT, KT (диагностика свищей, абсцессов, инфильтратов);
фистулография (при наличии наружных свищей);
капсульная эндоскопия (при подозрении на поражение тонкой кишки и при отсутствии стриктур).
Следует помнить, что задержка капсулы в кишечника наблюдается у 13% пациентов. В настоящее время у больных БК до проведения капсульной эндоскопии рекомендуется выполнять
рентгенологические исследования (пассаж бария по кишечнику, КТ-энтерография) или МР-
энтерографию для оценки наличия стриктур тонкой кишки ' ;
баллонная энтероскопия (при подозрении на поражение тонкой кишки).
Слайд 27
Критерии достоверного диагноза БК по Lennard-Jones. (определение
шести ключевых признаков заболевания) :
1. Поражение от
полости рта до анального канала: хроническое гранулематозное поражение слизистой оболочки губ или щек; пилородуоденальное поражение, поражение тонкой кишки, хроническое перианальное поражение
2. Прерывистый характер поражения
3. Трансмуральный характер поражения: язвы-трещины, абсцессы, свищи
4. Фиброз: стриктуры
5. Лимфоидная ткань: гистология: афтоидные язвы или трансмуральные лимфоидные скопления
6. Муцин (гистология): нормальное содержание муцина в зоне активного воспаления
7. Наличие саркоидной гранулемы
Слайд 28
Диагноз БК считается достоверным при наличии 3 любых
признаков или при обнаружении гранулемы в сочетании с любым
другим признаком
Эндоскопическими критериями диагностики БК являются регионарное (прерывистое) поражение слизистой оболочки, симптом «булыжной мостовой» (сочетание глубоких продольно ориентированных язв и поперечно направленных язв с островками отечной гиперемированной слизистой оболочкой), линейные язвы (язвы-трещины), афты, а в некоторых случаях - стриктуры и устья свищей.
Рентгенологические проявления БК включают регионарное, прерывистое поражение, стриктуры, «булыжную мостовую», свищи и межкишечные или интраабдоминальные абсцессы.
Слайд 29
Морфологические признаки БК.
Глубокие щелевидные язвы, проникающие
в подслизистую основу или мышечный слой;
Саркоидные гранулемы (скопления эпителиоидных
гистиоцитов без очагов некроза и гигантских клеток), которые обычно обнаруживаются в стенке резецированного участка и только в 15-36 % случаев - при биопсии слизистой оболочки);
Фокальная (дискретная) лимфоплазмоцитарная инфильтрация собственной пластинки слизистой оболочки;
Трансмуральная воспалительная инфильтрация с лимфоидной гиперплазией во всех слоях кишечной стенки;
Поражение подвздошной кишки со структурными изменениями ворсин, мукоидной или псевдопилорической метаплазией крипт и хроническим активным воспалением
Прерывистое поражение - чередование пораженных и здоровых участков кишки (при исследовании резецированного участка кишки).
В отличие от ЯК, крипт-абсцессы при БК формируются редко, а секреция слизи остается нормальной
Слайд 30
Дифференциальный диагноз БК
- проводят с:
язвенным колитом; острыми кишечными
инфекциями: о. дизентерией; о. сальмонеллезом; туберкулезом кишечника; системным васкулитом;
неоплазиями толстой и тонкой кишки; дивертикулитом; о кампилобактериозом; аппендицитом; о. иерсиниозом; • эндометриозом; О. амебиазом. • солитарной язвой прямой кишки; глистными инвазиями; ишемическим колитом; паразитозами; • актиномикозом; антибиотико-ассоциированными и лучевыми поражениями кишечника; поражениями кишечника (Cl.difficile); СРК
Слайд 31
При лечении ВЗК используются рекомендации экспертной комиссии ООО
«Российская Ассоциация гастроэнтерологов», ООО «Ассоциация колопроктологов России» и Общества
по изучению воспалительных заболеваний кишечника.
Эти рекомендации построены на данных литературы и Европейского доказательного консенсуса, являющегося основополагающим в лечении ВЗК (НЯК и БК) в странах Евросоюза.
Слайд 32
ПРИНЦИПЫ ТЕРАПИИ
Лечебные мероприятия при БК включают в себя
назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетотерапию
.
Выбор вида консервативного или хирургического лечения определяется тяжестью атаки, протяженностью и локализацией поражения ЖКТ, наличием внекишечных проявлений и кишечных осложнений (стриктуры, абсцесса, инфильтрата), длительностью анамнеза, эффективностью и безопасностью ранее проводившейся терапии, а также риском развития осложнений БК.
Целями терапии БК являются индукция ремиссии и ее поддержание без постоянного приема ГКС, профилактика осложнений БК, предупреждение операции, а при прогрессировании процесса и развитии опасных для жизни осложнений - своевременное назначение хирургического лечения.
Слайд 33
Лекарственные препараты подразделяются
- на:
Средства для индукции ремиссии: глюкокортикостероиды
(ГКС) [системные (преднизолон и
метилпреднизолон) и топические
(будесонид)], Биологические препараты: инфликсимаб,
адалимумаб и цертолизумаб пегол, а также антибиотики и 5-аминосалициловая кислота (5-АСК).
Средства для поддержания ремиссии (противорецидивные средства): 5-аминосалициловая кислота
и ее производные, иммуносупрессоры [азатиоприн (АЗА), 6-меркаптопурин (6-МП) и
метотрексат], инфликсимаб, адалимумаб и цертолизумаб пегол.
Вспомогательные средства для профилактики осложнений заболевания и нежелательного действия
лекарственных препаратов (омепразол, препараты кальция, железа и т.п.).
Следует особо отметить, что ГКС не могут применяться в качестве поддерживающей терапии
Слайд 34
Основой лечения
воспалительных заболеваний кишечника
остаются препараты 5-АСК
(5-аминосалициловой кислоты), глюкококортикоиды.
Слайд 35
Месалазин
Салофальк
Олсалазин
Сульфасалазин
Имеет противовоспалительное и иммуномодулирующее действие. Месалазин подавляет продукцию
простагландинов за счет ингибирования циклооксигеназ, подавляет липооксигеназный путь метаболизма
арахидоновой кислоты в нейтрофилах, блокирует рецепторы к фактору некроза опухоли альфа TNF.
При приеме per os 70% достигает терминального отдела подвздошной и толстой кишки, где происходит бактериальное расщепление диазосоединения молекулы с высвобождением 5-АСК и сульфапиридина
Слайд 36
5-АСК может быть соединена с индифферентным носителем, отщепляющимся
только при рН 7 (эудражит S) или более 6
(эудражит L) в дистальном отделе подвздошной кишки и толстой кишке, или с переносчиком, не зависящим от рН (ацетилцеллюлоза), с высвобождением, начиная с проксмальных отделов ЖКТ.
Месалазин абсорбируется до ацетил- 5-АСК в стенке кишки и печени, выводится почками
Противопоказания: детский возраст до 2 лет, гиперчувствительность к ЛС, выраженные нарушения функции почек, нарушения функции печени, болезни крови
Во время беременности – может быть рекомендован. Плохо всасывается и не преодолевает плацентарный барьер
Слайд 37
Побочные действия 5-АСК:
Со стороны ЦНС и периферической нервной
системы: головная боль, головокружение, шум в ушах, атаксия, судороги,
нарушения сна, галлюцинации, периферическая невропатия. Со стороны мочевыделительной системы: нарушения функции почек, интерстициальный нефрит. Со стороны пищеварительной системы: тошнота, рвота, диарея, боль в животе, анорексия, гепатит, панкреатит. Со стороны дыхательной системы: интерстициальный пневмонит и другие поражения легочной ткани. Со стороны системы кроветворения: анемия, лейкопения, тромбоцитопения, агранулоцитоз. Со стороны репродуктивной системы: преходящие олигоспермия, бесплодие. Аллергические реакции: кожная сыпь, лихорадка, анафилактический шок. Прочие: возможно окрашивание в жёлтый цвет кожи, мочи, мягких контактных линз.
Слайд 38
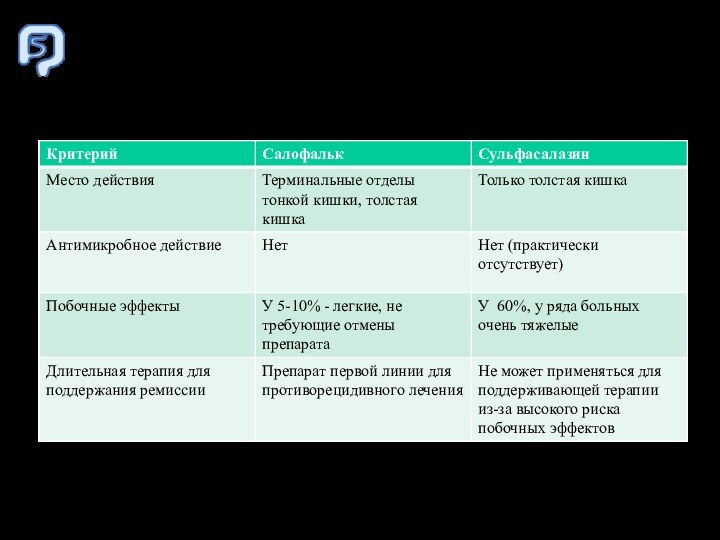
Сравнение Салофалька и Сульфасалазина
Слайд 39
Противопоказания к приему 5-АСК:
заболевания крови;
порфирия;
выраженные нарушения функции печени;
выраженные
нарушения функции почек;
дефицит фермента глюкозо-6-фосфатдегидрогеназы;
детский возраст до 5 лет;
повышенная
чувствительность к сульфаниламидам и производным салициловой кислоты
Слайд 40
БК ИЛЕОЦЕКАЛЬНОЙ ЛОКАЛИЗАЦИИ (терминальный илеит, илеоколит). Легкая
атака
Терапия первой линии заключается в назначении будесонида (9 мг/сут
в течение 8 недель, затем - снижение по 3 мг в неделю до полной отмены).
Возможно назначение месалазина (4 г/сут)
Слайд 41
Терапевтический эффект (наличие клинической ремиссии, ИАБК < 150)
следует
оценить через 2-4 недели. При наличии ремиссии на фоне
монотерапии месалазином лечение пролонгируется до 8 недель.
При индукции ремиссии при помощи будесонида терапия проводится по схеме: прием 9 мг/сут в течение 8 недель, затем снижение по 3 мг в неделю.
Поддерживающая терапия проводится месалазином 4 г/сут
. При отсутствии терапевтического ответа лечение проводится как при среднетяжелой атаке БК
Слайд 42
БК ИЛЕОЦЕКАЛЬНОЙ ЛОКАЛИЗАЦИИ (терминальный илеит, илеоколит). Среднетяжелая атака
Показана
терапия ГКС в сочетании с иммуносупрессорами:
для индукции ремиссии
применяются будесонид (9 мг/сут) (УД 1а ) или пероральные ГКС (преднизолон 1 мг/кг или метилпреднизолон 0,8 мг/кг) (УД 1а, СР А).
Решение о применении системных ГКС (а не топического ГКС будесонида) принимается с учетом выраженности системных проявлений БК. Наличие внекишечных проявлений и/или инфильтрата брюшной полости диктует выбор системных ГКС.
Одновременно назначаются иммуносупрессоры: АЗА (2 мг/кг), 6-МП (1,5 мг/кг), а при непереносимости тиопуринов - метотрексат (25 мг/нед п/к или в/м). Эффект от терапии ГКС оценивается в течение 1-3 недель. Терапию полной дозой ГКС не следует проводить более 1-3 недель.
Слайд 43
При достижении клинической ремиссии (ИАБК
иммуносупрессорами проводится снижение дозы ГКС до полной отмены:
преднизолон
- снижение по 5-10 мг в неделю, метилпреднизолон - по 4-8 мг в неделю, будесонид - прием 9 мг/сут в течение 8 недель, затем снижение по 3 мг в неделю.
Суммарная продолжительность терапии ГКС не должна превышать 12 недель . Поддерживающая терапия иммуносупрессорами проводится не менее 4 лет (УДla, СР А)
Слайд 44
При отсутствии эффекта от кортикостероидов или обострении БК
после отмены/ снижения дозы стероидов (гормонозависимая форма) или неэффективности
терапии иммуносупрессорами (рецидив через 3-6 месяцев после отмены кортикостероидов) показана биологическая терапия (инфликсимаб, адалимумаб или хирургическое лечение.
Поддерживающая терапия после достижения ремиссии при помощи биологической терапии проводится инфликсимабом/адалимумабом в комбинации с иммуносупрессорами.
Слайд 45
БК ТОЛСТОЙ КИШКИ. Легкая атака.
Лечение легкой атаки БК
толстой кишки может эффективно проводиться при помощи перорального сульфасалазина
в дозе 4 г или перорального месалазина 4 г (УД lb). Оценка терапевтического эффекта выполняется через 2-4 недели.
При достижении клинической ремиссии (ИАКБ < 150) поддерживающая терапия проводится также сульфасалазином или месалазином 4 г (не менее 4 лет). При отсутствии терапевтического ответа лечение проводится как при среднетяжелой атаке БК (УД 1а,.
Слайд 46
БК ТОЛСТОЙ КИШКИ. Среднетяжелая атака.
Показана терапия системными ГКС
в сочетании с иммуносупрессорами:
для индукции ремиссии применяются преднизолон
1 мг/кг или метилпреднизолон 0,8 мг/кг (УД la, CP А) . Одновременно назначаются иммуносупрессоры: АЗА (2 мг/кг), 6-МП (1,5 мг/кг), а при непереносимости тиопуринов - метотрексат (25 мг/нед п/к или в/м). Эффект от терапии ГКС оценивается в течение 1-3 недель. Терапию полной дозой ГКС не следует проводить более 1-3 недель.
При достижении клинической ремиссии (ИАБК<150) на фоне продолжения терапии иммуносупрессорами проводится снижение дозы ГКС до полной отмены: преднизолон - снижение по 5-10 мг в неделю, метилпреднизолон - по 4-8 мг в неделю. Суммарная продолжительность терапии ГКС не должна превышать 12 недель . Поддерживающая терапия иммуносупрессорами проводится не менее 4 лет (УД la, CP А) .
Слайд 47
При отсутствии эффекта от кортикостероидов или обострении БК
после отмены/ снижения дозы стероидов (гормонозависимая форма) или неэффективности
терапии иммуносупрессорами (рецидив через 3-6 месяцев после отмены кортикостероидов) показана биологическая терапия (инфликсимаб, адалимумаб) или хирургическое лечение (УДlb, CP A).
Поддерживающая терапия после достижения ремиссии при помощи биологической терапии проводится инфликсимабом/адалимумабом в комбинации с иммуносупрессорами
Слайд 48
ТЯЖЕЛАЯ АТАКА БК (любая локализация).
Тяжелая атака БК требует
проведения интенсивной противовоспалительной терапии системными ГКС:
• Внутривенное введение ГКС: преднизолон
2 мг/кг/сут (например, по 25 мг 4 раза в сутки) в течение 7-10 дней с последующим переходом на пероральный прием ГКС (преднизолон 1
мг/кг массы тела или метилпреднизолон 0,8 мг/кг). В первые 5-7 дней целесообразно комбинировать пероральные ГКС с дополнительным в/в введением преднизолона по 50 мг/сут.
Назначение иммуносупрессоров: АЗА (2-2,5 мг/кг), 6-МП (1,5 мг/кг), а при непереносимости тиопуринов - метотрексат (25 мг/нед п/к или в/м).
Антибактериальная терапия (УД5, СР D):
о 1 линия - метронидазол 1,5 г/сутки + фторхинолоны (ципрофлоксацин, офлоксацин) в/в 10-14 дней;
о 2 линия - цефалоспорины в/в 7-10 дней
Слайд 49
Инфузионная терапия: коррекция белково-электролитных нарушений, дезинтоксикация.
Коррекция анемии (гемотрансфузии
при анемии ниже 80 г/л, далее - терапия препаратами
железа,
предпочтительно - парентерально).
Энтеральное питание у истощенных пациентов (коррекция нутрициологического статуса, элементные высокобелковые смеси).
При достижении клинической ремиссии дальнейшее лечение проводится так же, как и при среднетяжелой атаке (поддерживающая терапия иммуносупрессорами/биологическая терапия, снижение дозы пероральных ГКС). При отсутствии эффекта от 7-10-дневной терапии в/в ГКС показано проведение биологической терапии (адалимумаб/инфликсимаб) или хирургическое лечение.
Слайд 50
БК С ПЕРИАНАЛЬНЫМИ ПОРАЖЕНИЯМИ
Перианальные проявления при БК часто

требуют хирургического лечения
БК ТОНКОЙ КИШКИ (кроме терминального илеита).
При легкой
атаке показано назначение месалазина 4 г/сут, прием которого в этой же дозе продолжается и в качестве поддерживающей терапии не менее 2 лет (УД 2b, СР В). Следует отдавать предпочтение препаратам с оболочкой, обеспечивающей создание достаточной концентрации месалазина в зоне поражения (оболочка из этилцеллюлозы).
Среднетяжелая атака требует проведения системной гормональной терапии в сочетании с иммуносупрессорами: назначаются преднизолон 1 мг/кг или метилпреднизолон 0,8 мг/кг (УД la, СР А) в комбинации с иммуносупрессорами: АЗА (2-2,5 мг/кг), 6-МП (1,5 мг/кг), а при непереносимости тиопуринов - метотрексат (25 мг/нед п/к или в/м). При наличии инфильтрата брюшной полости назначаются антибиотики: метронидазол в/в + фторхинолоны (преимущественно) парентерально 10-14 дней (УД la, CP А). . При необходимости назначают нутритивную поддержку (энтеральное питание).
Слайд 51
Разновидности недостаточности питания при ВЗК (Е. И. Ткаченко
С. В. Иванов Т. Н. Жигалова С. И. Ситкин,
2008) :
1.Истощение мышечного белка и жировых запасов при сохранении висцерального белкового пула (маразм, шифр E41 по МКБ-10);
2. Истощение висцерального пула белка при сохранении жировых запасов и белка мышечной ткани, при этом масса тела может оставаться нормальной (квашиоркор, шифр E40 по МКБ-10);
3. Истощение как висцеральных, так и соматических запасов белка (смешанный тип недостаточности питания — маразматический квашиоркор, шифр E42 по МКБ-10).
Слайд 52
Энтеральное питание при НЯК и БК
Последние руководства Европейского
общества парентерального и энтерального питания (ESPEN) рекомендуют использовать энтеральное
питание в том случае, если у пациента имеется нутриционная недостаточность.
Энтеральное питание подразделяется на пероральное и зондовое питание. В случае перорального питания рекомендован метод сиппинга («sip feeding»), когда пациент небольшими глотками в течение дня принимает назначенный объем смеси.
Наиболее часто в клинике используются смеси «Клинутрен», «Нутризон», «Нутрикомп стандарт», «Нутриэн стандарт», «MD мил Клинипит» и другие. Есть как сбалансированные, так и полуэлементные смеси
-
Слайд 53
Энтеральное питание – неотъемлемая часть терапии
Поддержание кишки
в рабочем состоянии
или
Восстановление всасывания и моторики
Обеспечение организма
субстратами
энергии (липиды, углеводы) и
пластического материала(белки, аминокислоты)
1. Энтеротерапия
2. Питание
Профессор Луфт В.М.
Слайд 54
Энтеральное питание при НЯК и БК
Энтеральное питание может
выступать не только в качестве источника нутриентов и энергии,
но и в качестве терапевтической опции. С этой целью используется смесь для энтерального питания «Нутризон Эдванст Пептисорб», специально разработанная для лечения воспалительных заболеваний кишечника.
В её составе присутствует естественный противовоспалительный фактор роста (TGF-бета2). Противовоспалительная активность данного фактора реализуется за счет снижения уровня провоспалительных цитокинов в слизистой кишечника — прежде всего интерлейкина-1, интерлейкина-8 и гамма-интерферона.
Слайд 55
При достижении ремиссии поддерживающая терапия проводится иммуносупрессорами в
течение не менее, чем 4 лет Неэффективность терапии ГКС
или развитие гормональной зависимости является показанием к назначению биологической терапии: инфликсимаба/адалимумаба.
Лечение тяжелой атаки – хирургическое, но обязательным дополнением является нутритивная поддержка (энтеральное питание
Слайд 56
ОТДЕЛЬНЫЕ АСПЕКТЫ ТЕРАПИИ
При проведении гормональной терапии постепенное снижение
дозы стероидов до полной отмены является строго обязательным. Суммарная
продолжительность гормональной терапии не должна превышать 12 недель. В период терапии ГКС показан сопутствующий прием препаратов кальция, витамина Д (профилактика остеопороза), ингибиторов протонной помпы, контроль уровня глюкозы крови.
При назначении иммуносупрессоров (АЗА, 6-МП, метотрексата) следует помнить, что их действие, обусловленное терапевтической концентрацией препарата в организме, развивается, в среднем, в течение 3 месяцев для тиопуринов и 1 месяца для метотрексата. В период терапии рекомендуется ежемесячный контроль уровня лейкоцитов.
Слайд 57
Перед проведением биологической (антицитокиновой) терапии обязательной является консультация
врача-фтизиатра и скрининг на туберкулез (квантифероновый тест, а при
невозможности проведения - проба Манту, диаскин-тест). Строгое соблюдение доз и графика введения является обязательным. Нерегулярное введение биологических препаратов повышает риск аллергических реакций и неэффективности лечения.
Терапия инфликсимабом (Ремикейд) проводится в стартовой дозе 5 мг/кг и включает индукционный курс из трех инфузий по схеме «0-2-6», т.е. с вторым введением препарата через 2 недели и третьим введением - через 6 недель после первой инфузий. Инфузии в рамках дальнейшей поддерживающей терапии проводятся каждые 8 недель. У некоторых пациентов может потребоваться увеличение дозы до 10 мг/кг и сокращение срока введения до 6 недель для достижения эффекта
Слайд 58
Индукционный курс адалимумаба (Хумира) включает подкожные введения в
дозе 160 мг, а затем в дозе 80 мг
через 2 недели. Дальнейшие введения (в рамках поддерживающей терапии) - выполняются с 4 недели от начала лечения по 40 мг подкожно каждые 2 недели.
Биологическую (антицитокиновую) терапию для большей эффективности необходимо сочетать с иммуносупрессивной (азатиоприн) терапией . Проведение хирургического вмешательства на фоне терапии иммуносупрессорами и биологическими препаратами, как правило, не требует изменения противорецидивной терапии.
Слайд 59
Профилактика оппортунистических инфекций
К факторам риска развития оппортунистических
инфекций относятся:
Прием лекарственных средств:
азатиоприн, внутривенная гормональная терапия 2
мг/кг или перорально более 20 мг в день в течение более 2 недель, биологическая терапия;
Возраст старше 50 лет;
Сопутствующие заболевания:
хронические заболевания легких, алкоголизм, органические заболевания головного мозга, сахарный диабет.
Слайд 60
В соответствие с Европейским консенсусом по профилактике, диагностике
и лечению оппортунистических инфекций при ВЗК, такие пациенты подлежат
обязательной вакцинопрофилактике.
Необходимым минимумом вакцинопрофилактики является:
Рекомбинантная вакцина против HBV;
Поливалентная инактивированная пневмококковая вакцина;
Трехвалентная инактивированная вакцина против вируса гриппа.
Для женщин до 26 лет, при отсутствии вируса на момент скрининга, рекомендуется вакцинация от вируса папилломы человека.
Слайд 61
ПОКАЗАНИЯ К ХИРУРГИЧЕСКОМУ ЛЕЧЕНИЮ БК
острые и
хронические осложнения, а также неэффективность консервативной терапии и задержка
физического развития
Острые осложнения БК включают кишечное кровотечение, перфорацию тонкой, толстой кишки и токсическую дилатацию ободочной кишки.
Хронические осложнения включают стриктуры, инфильтрат брюшной полости, внутренние или наружные кишечные свищи и наличие неоплазии.
Неэффективность консервативной терапии и задержка физического развития
О неэффективности консервативной терапии свидетельствует наличие гормональной зависимости и резистентности .
Проявлением неадекватной лекарственной терапии является также задержка физического развития, чаще всего возникающая при поражении верхних отделов ЖКТ.
Методы: резекция, стриктуропластика (стриктура не более 10 см) . Илеоасцендоанастомоз. Хирургическое лечение после первого курса ГКС, а не повторное консервативное лечение
.
Слайд 62
Перианальные проявления при БК
исключают возможность применения салицилатов
для поддержания ремиссии и требуют назначения иммуносупрессоров (азатиоприн, 6-мекарптопурин,
метотрексат) и/или биологических препаратов (инфликсимаб, адалимумаб) в стандартных дозах.
Перианальные проявления БК также требуют назначения метронидазола 0,75 г/сут и/или ципрофлоксацин 1 г/сут .
Антибиотики назначаются длительно (до 6 мес. или до появления побочных эффектов).
Местное применение стероидных препаратов и аминосалицилатов при параректальных свищах неэффективно.
Эффективно подключение к терапии препаратов метронидазола в виде свечей и мазей.
Слайд 63
Противорецидивная терапия после операции по поводу БК
С учетом
факторов риска послеоперационного рецидива: курение, две и более резекции
кишки в анамнезе, протяженные резекции тонкой кишки в анамнезе (>50 см), перианальные поражения, пенетрирующий фенотип
В группе низкого риска: месалазин (4 г) или сульфасалазин (4 г).
В группе промежуточного риска: азатиоприн (2,5 мг/кг/сут) или 6-меркаптопурин (1,5 мг/кг/сут).
С высоким риском рецидива: еще до проведения контрольной ФКС начать курс биологической терапии анти-ФНО-препаратами (инфликсимаб, адалимумаб, цертолизумаб пегол)
Слайд 64
Противорецидивную терапию рекомендуется начинать через 2 недели после
оперативного вмешательства. Спустя 6-12 месяцев всем оперированным пациентам с
БК показано проведение контрольной ФКС, при невозможности визуализировать зону анастомоза следует констатировать наличие или отсутствие рецидива, основываясь на сочетании данных рентгенологического обследования (как правило, КТ) и неинвазивных маркеров воспаления - С-реактивного белка, фекального кальпротектина и др.
Слайд 65
Шкала эндоскопической активности послеоперационного рецидива болезни Крона по
Rutgeerts Р., Geboes K,
1990
i2-i4 – подключение иммуносупрессоров или
адалимумаба
Слайд 66
Алгоритм профилактики послеоперационного рецидива БК
Слайд 67
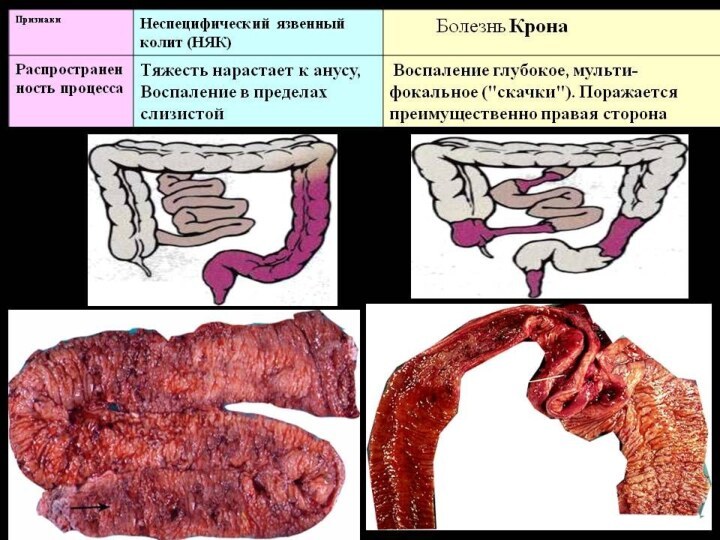
Язвенный колит — хроническое заболевание толстой кишки, характеризующееся
иммунным воспалением ее слизистой оболочки.
При ЯК поражается только толстая
кишка (за исключением ретроградного илеита), в процесс обязательно вовлекается прямая кишка, воспаление чаще всего ограничивается слизистой оболочкой (за исключением фульминантного колита) и носит диффузный характер.
Распространенность ЯК составляет от 21 до 268 случаев на 100 тыс.населения. Ежегодный прирост заболеваемости составляет 5–20 случаев на 100 тыс.населения, и этот показатель продолжает увеличиваться (приблизительно в 6 раз за последние 40 лет)
Слайд 68
Социальную значимость НЯК определяет преобладание заболевания среди лиц
молодого трудоспособного возраста — пик заболеваемости ЯК приходится на
20–30 лет, а также ухудшение качества жизни из-за хронизации процесса, а следовательно, частого стационарного лечения
КОД ПО МКБ-10 К51 Язвенный колит
Слайд 69
Под обострением (рецидивом, атакой) ЯК понимают появление типичных
симптомов заболевания у больных ЯК в стадии клинической ремиссии,
спонтанной или медикаментозно поддерживаемой. Ранним рецидивом называют рецидив, возникший менее чем через 3 месяца после медикаментозно достигнутой ремиссии.
На практике признаками клинического обострения являются увеличение частоты дефекаций с выделением крови и/или характерные изменения, обнаруживаемые при эндоскопическом исследовании толстой кишки.
Так же, как и при БК, выделяют клиническую, эндоскопическую, гистологическую ремиссию
Слайд 70
Монреальская классификация ЯК по протяженности поражения
Слайд 71
По характеру течения выделяют:
1. Острое течение (менее 6 месяцев
от дебюта заболевания):
а. С фульминантным началом.
б. С постепенным началом.
2.Хроническое непрерывное течение
(отсутствие более чем 6-месячных периодов ремиссии на фоне
адекватной терапии).
3. Хроническое рецидивирующее течение (наличие более, чем 6-месячных периодов ремиссии):
а. Редко рецидивирующее (1 раз в год или реже).
б. Часто рецидивирующее (2 и более раз в год).
Слайд 72
Тяжесть атаки ЯК согласно критериям Truelove-Witts
Слайд 73
Тяжесть атаки согласно Индексу активности ЯК (индексу Мейо)
Слайд 74
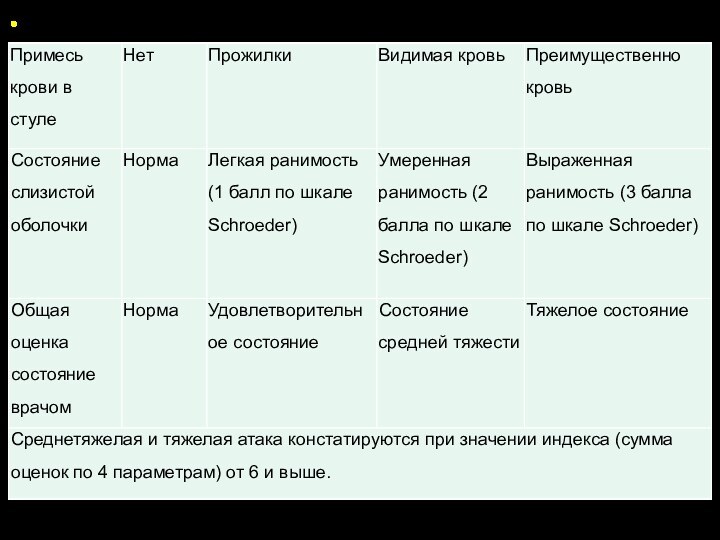
Классификация ЯК в зависимости от эндоскопической активности (по
Schroeder)
Слайд 75
Классификация ЯК в зависимости от ответа на гормональную
терапию облегчает выбор рациональной лечебной тактики, поскольку целью консервативного
лечения является достижение стойкой ремиссии с прекращением терапии ГКС
Слайд 76
1. Гормональная резистентность:
а. В случае тяжелой атаки - сохранение активности
заболевания, несмотря на в/в введение ГКС в дозе,
эквивалентной 2
мг/кг сутки преднизолона, в течение более, чем 7 дней; или
б. В случае среднетяжелой атаки - сохранение активности заболевания при пероральном приеме ГКС в
дозе, эквивалентной 1 мг/кг/сутки преднизолона, в течение 4 недель.
2. Гормональная зависимость:
а. Увеличение активности болезни при уменьшении дозы ГКС ниже дозы, эквивалентной 10-15 мг
преднизолона в сутки в течение 3 месяцев от начала лечения; или
б. Возникновение рецидива болезни в течение 3 месяцев после окончания лечения ГКС.
Слайд 77
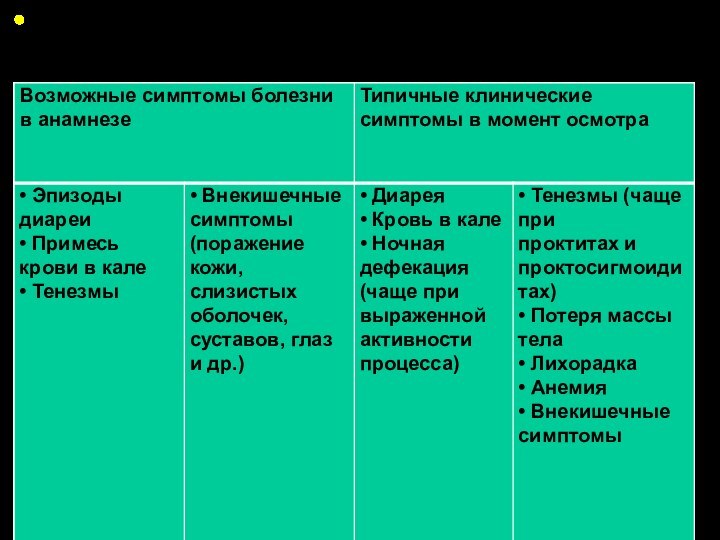
КЛИНИЧЕСКИЕ ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ ЯК
Слайд 80
Кишечные осложнения ЯК включают кишечное кровотечение, токсическую дилатацию
и перфорацию толстой кишки, а также колоректальный рак
Слайд 81
УСТАНОВЛЕНИЕ ДИАГНОЗА
Диагноз выставляется на основании сочетания данных анамнеза,
клинической картины и типичных эндоскопических и гистологических изменений (УД
5, СР D). Для этого врачу необходимо провести:
Подробный опрос пациента, включающий, в частности, сбор информации о поездках в южные страны,непереносимости каких-либо продуктов, принимаемых лекарствах (в частности, антибиотиках инестероидных противовоспалительных средствах (НПВС)), курении и о наличии воспалительных и злокачественных заболеваний кишечника у родственников);
Подробный физикальный осмотр,
Осмотр перианальной области, пальцевое исследование прямой кишки, ректороманоскопию;
Обзорную рентгенографию брюшной полости (при тяжелой атаке) Исключение токсической дилятации и перфорации толстой кишки;
Тотальную колоноскопию с илеоскопией:
При невозможности ее выполнения - ирригоскопия с двойным контрастированием (для оценки
протяженности поражения толстой кишки);
•
Слайд 82
Биопсию слизистой оболочки толстой кишки (Биопсию слизистой оболочки
толстой кишки выполняют : УД1b, СР В):
○ При
первичной постановке диагноза;
○ При сомнениях в правильности ранее выставленного диагноза;
○ При длительном анамнезе ЯК (более 7–10 лет) — ступенчатая биопсия (из каждого отдела толстой кишки) для исключения дисплазии эпителия (УД За, СР В);;
○ Рекомендуемым стандартом биопсии является взятие биоптатов слизистой оболочки прямой кишки и не менее, чем из 4 других участков толстой кишки, а также слизистой оболочки подвздошной кишки
Слайд 83
Ультразвуковое исследование органов брюшной полости, забрюшинного пространства, малого
таза;
Анализ кала :
○ Исключение острой инфекции при первичной
диагностике язвенного колита;
○ Исключение паразитарного колита;
○ Исследование токсинов А и В Cl.difficile после проведенного курса антибиотикотерапии или пребывания в стационаре, а также при тяжелом обострении заболевания, резистентного к проводимой терапии Для выявления инфекции в 90% случаев требуется минимум 4 образца кала;
○ Исследование уровня фекального кальпротектина при первичной дифференциальной диагностике язвенного колита с функциональными заболеваниями кишечника, а также для неивазивной оценки активности воспалительного процесса в кишечника на фоне лечения
• Исследование крови:
○ Общий анализ крови, СОЭ;
○ С-реактивный белок;
○ Гемокоагулограмма;
○ Биохимический анализ крови (обязательно: печеночные ферменты, креатинин, мочевина, электролиты);
Слайд 84
○ Группа крови и резус фактор;
• Общий анализ
мочи.
При необходимости дифференциальной диагностики:
Магнитно-резонансная томография;
Компьютерная томография;
Трансабдоминальное ультразвуковое сканирование
тонкой и ободочной кишки; Трансректальное ультразвуковое исследование прямой кишки и анального канала;
Рентгеноконтрастное исследование тонкой кишки с Ва++;
Фиброгастродуоденоскопия;
Капсульная эндоскопия;
Одно- или двухбаллонная энтероскопия.
С целью дифференциальной диагностики и подбора терапии внекишечных проявлений ЯК и сопутствующих заболеваний может потребоваться консультация:Психотерапевта, психолога (невроз, планируемая операция с наличием стомы и т.п.);
Эндокринолога (стероидный сахарный диабет, надпочечниковая недостаточность у больных на длительной гормональной терапии);Дерматолога (дифференциальный диагноз узловатой эритемы, пиодермии и т.п.);
Ревматолога (артропатии, сакроилеит и т.п.);
Акушера-гинеколога (беременность).
Слайд 85
ФКС - характерными являются непрерывное воспаление, ограниченное слизистой
оболочкой, начинающееся в прямой кишке и распространяющееся проксимальнее, с
четкой границей воспаления. Эндоскопическую активность ЯК наилучшим образом отражают контактная ранимость (выделение крови при контакте с эндоскопом), отсутствие сосудистого рисунка и наличие или отсутствие эрозий и изъязвлений (УД 2b, СР В). Обнаружение стойкого сужения кишки на фоне ЯК требует обязательного исключения колоректального рака
Слайд 86
К гистологическим признакам ЯК относятся деформация крипт (разветвленность,
разнонаправленность,
появление крипт разного диаметра, уменьшение плотности крипт, «укорочение крипт»,
крипты не достигают подлежащего слоя мышечной пластинки слизистой оболочки), «неровная» поверхность слизистой в биоптате слизистой оболочки, уменьшение числа бокаловидных клеток, базальный плазмоцитоз, инфильтрация собственной пластинки слизистой оболочки, наличие крипт-абсцессов и базальных лимфоидных скоплений. Степень воспалительной инфильтрации обычно уменьшается по мере удаления от прямой кишки.
Слайд 87
Дифференциальная диагностика: проводится с Болезнью Крона толстой кишки;
Острыми
кишечными инфекциями:
○ дизентерия;
○ сальмонеллез;
○ кампилобактериоз;
○ иерсиниоз;
○ амебиаз;
• Глистными инвазиями, паразитозами;
Антибиотико-ассоциированными поражениями кишечника (псевдомембранозный колит, вызываемый
Cl.difficile);
Туберкулезом кишечника;
Системным васкулитом;
Раком толстой кишки;
Дивертикулитом;
Микроскопическими колитами (коллагеновым и лимфоцитарным);
Радиационным проктитом
Слайд 88
ПРИНЦИПЫ ТЕРАПИИ
Лечебные мероприятия при ЯК включают в себя
назначение лекарственных препаратов, хирургическое лечение, психосоциальную поддержку и диетические
рекомендации
Целью терапии является достижение и поддержание бесстероидной ремиссии (прекращение приема ГКС в течение 12 недель после начала терапии) , профилактика осложнений ЯК, предупреждение операции, своевременное назначение хирургического лечения.
Поскольку полное излечение больных ЯК достигается только путем удаления субстрата заболевания (колпроктэктомии), при достижении ремиссии неоперированный больной должен оставаться на постоянной поддерживающей (противорецидивной) терапии.
Следует особо отметить, что ГКС не могут применяться в качестве поддерживающей терапии
Слайд 89
Выбор оптимальной лекарственной формы Салофалька при НЯК
Слайд 90
Диапазон лекарственных средств
Для эффективного и индивидуального лечения
всех форм Болезни Крона и Неспецифического язвенного колита
Гранулы
Таблетки Суппозитории Клизмы Пена
Слайд 91
ПРОКТИТ.
Легкая и среднетяжелая атака.
Терапия заключается в назначении суппозиториев
с месалазином (1–2 г/сут) или ректальной пены месалазина (1–2
г/сутки). Оценка терапевтического ответа производится в течение 2 недель.
При ответе терапия в указанных дозах пролонгируется до 6–8 недель.
При неэффективности лечения эффективно подключение ректальных форм ГКС (суппозиториев с преднизолоном 10 мг х 1–2 раза в сутки)
При достижении ремиссии проводится поддерживающая терапия — местное введение месалазина (свечи или ректальная пена) 1–2 г х 3 раза в неделю в виде монотерапии (не менее 2 лет).
Слайд 92
ПРОКТИТ.
Легкая и среднетяжелая атака.
При неэффективности к лечению следует
подключить пероральные формы месалазина в дозе 3-4 г/сут
При отсутствии
эффекта показано назначение системных кортикостероидов (преднизолон 0,75
мг/кг) в комбинации с азатиоприном (АЗА) 2 мг/кг или 6-меркаптопурином (6-МП) 1,5 мг/кг (УД4, СР С).
Местная терапия (свечи с преднизолоном 10 мг х 1-2 раза в сутки) может быть продолжена.
При достижении ремиссии, индуцированной при помощи ГКС, поддерживающая терапия проводится при
помощи АЗА 2 мг/кг или 6-МП 1,5 мг/кг не менее 2 лет.
Слайд 93
Проктит. Тяжелая атака (развивается крайне редко)
Лечение атаки заключается
в назначении системных ГКС в дозе, эквивалентной 1 мг/кг
преднизолона в
комбинации с местной терапией месалазином или преднизолоном (суппозитории, ректальная пена) При достижении ремиссии поддерживающая терапия проводится местными препаратами месалазина (суппозитории, ректальная пена) 1–2 г х 3 раза в неделю в виде монотерапии или в комбинации с пероральным месалазином 1,5–2 г—не менее 2 лет .
При рецидиве, требующем повторного назначения ГКС дополнительно назначается АЗА 2 мг/кг (или 6-МП 1,5 мг/кг) и дальнейшая поддерживающая терапия проводится иммуносупрессорами (АЗА или 6-МП) не менее 2 лет
Слайд 94
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Легкая атака.
Первая атака или
рецидив требуют назначения месалазина внутрь 3 г/сут. (или сульфасалазин
4 г/сут.) в комбинации с месалазином в клизмах 2-4 г/сут. (в зависимости от эндоскопической активности). Ответ оценивается в течение 2 недель. При ответе терапия продолжается до 6-8 недель.
При отсутствии эффекта от местных и пероральных препаратов 5-АСК целесообразно подключение ректальных форм ГКС (клизмы с суспензией гидрокортизона 125 мг х 1-2 раза в сутки). Отсутствие ответа на терапию пероральной 5-АСК в сочетании с местным лечением, как правило, является показанием к назначению системных ГКС.
При достижении ремиссии поддерживающая терапия проводится при помощи перорального месалазина 1,5 г/сут. Дополнительное введение месалазина в клизмах по 2 г 2 раза в неделю (т.н. «терапия выходного дня») увеличивает вероятность долгосрочной ремиссии Допустимо назначение сульфасалазина (3 г) вместо месалазина
Слайд 95
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Среднетяжелая атака.
При первой атаке
или рецидиве необходимо назначение месалазина в таблетках 4-5 г/сут.
в комбинации с месалазином в клизмах 2-4 г/сут. (в зависимости от эндоскопической активности) Терапевтический ответ оценивается в течение 2 недель. При ответе терапия пролонгируется до 6-8 недель.
При достижении ремиссии проводится поддерживающая терапия месалазином 1,5-2 г/сут. внутрь + месалазин в клизмах по 2 г 2 раза в неделю . Допустимо назначение сульфасалазина 3 г/сут. вместо месалазина .
При отсутствии эффекта от 5-АСК показано назначение системных стероидов в дозе, эквивалентной 1 мг/кг преднизолона в сочетании с АЗА 2 мг/кг или 6-МП 1,5 мг/кг При достижении ремиссии дальнейшая поддерживающая терапия проводится при помощи АЗА 2 мг/кг/сут. или 6-МП 1,5 мг/кг не менее 2лет.
Слайд 96
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Среднетяжелая атака
При отсутствии эффекта
от системных стероидов в течение 4 недель показано проведение
биологической терапии (инфликсимаб 5 мг/кг на 0, 2, 6 неделях) в сочетании с АЗА 2 мг/кг или 6-МП 1,5 мг/кг .
Поддерживающая терапия проводится при помощи АЗА (или 6-МП) в сочетании с введениями инфликсимаба каждые 8 недель в течение не менее 1 года. При невозможности пролонгированного использования инфликсимаба, поддерживающая терапия проводится только тиопуринами, в случае непереносимости тиопуринов - инфликсимабом в виде монотерапии.
Слайд 97
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Тяжелая атака.
При тяжелом обострении
заболевания, сопровождающемся диареей более 5 раз в сутки, тахикардией
свыше 90 ударов в минуту, повышением температуры тела свыше 37,8°С, анемией менее 105 г/л, больной ЯК должен быть госпитализирован в многопрофильный стационар с последующим обязательным наблюдением специалистом-гастроэнтерологом и специалистом-колопроктологом
При тяжелой атаке ЯК необходимо проведение следующих мероприятий:
• Внутривенное введение ГКС: преднизолон 2 мг/кг/сут;
Местная терапия клизмами с месалазином 2–4 г в сутки или гидрокортизоном 125 мг/сут;
Инфузионная терапия: коррекция белково-электролитных нарушений, дезинтоксикация (гипокалиемия и
гипомагниемия повышают риск токсической дилатации ободочной кишки);
Слайд 98
Коррекция анемии (гемотрансфузии при анемии ниже 80 г/л,
далее — терапия препаратами железа, предпочтительно — парентерально);
Эндоскопическое исследование
толстой кишки при поступлении больного следует выполнять без подготовки, поскольку ее проведение повышает риск токсической дилатации;
Подключение дополнительного энтерального питания у истощенных пациентов (элементные высокобелковые смеси), коррекция нутриционного статуса. Полностью парентеральное питание и/или временное ограничение приема пищи внутрь нецелесообразно;
При наличии лихорадки или подозрении на кишечную инфекцию—назначение антибиотиков :
о 1 линия — метронидазол 1,5 г/сутки + фторхинолоны (ципрофлоксацин, офлоксацин) в/в 10–14 дней;
о 2 линия — цефалоспорины в/в 7–10 дней. Продолжение гормональной терапии более 7 дней при отсутствии эффекта нецелесообразно.
Слайд 99
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Среднетяжелая атака
При клиническом ответе
через 7 дней показан перевод пациента на прием ГКС
внутрь: преднизолон 1 мг/кг или метилпреднизолон 0,8 мг/кг с последующим снижением до полной отмены по 5–10 мг преднизолона или 4–8 мг метилпреднизолона в неделю (в течение первых 5–7 дней комбинировать с дополнительным в/в
введением преднизолона 50 мг/сут.)
Следует помнить, что суммарная продолжительность курса ГКС не должна превышать 12 недель. При снижении дозы стероидов до 30-40 мг в качестве поддерживающей терапии следует подключить месалазин в дозе 3 г.
При достижении ремиссии поддерживающая терапия проводится при помощи 1,5–2 г перорального месалазина в течение 2 лет. Допустимо назначение сульфасалазина 3 г вместо месалазина
Слайд 100
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Среднетяжелая атака
При отсутствии эффекта
от стероидной терапии через 7 дней показана терапия «второй
линии», которая включает следующие варианты лечения: •
Биологическая терапия инфликсимабом 5 мг/кг (введения в рамках индукционного курса на 0, 2 и 6 неделе) или Введение циклоспорина А в/в или внутрь 2-4 мг/кг в течение 7 дней с мониторированием показателей функции почек и определением концентрации препарата в крови
При ответе на индукционный курс инфликсимаба дальнейшая поддерживающая терапия проводится с инфузиями каждые 8 недель в течение не менее чем 1 года в комбинации с АЗА 2 мг/кг (или 6-МП 1,5 мг/кг) .
Слайд 101
ЛЕВОСТОРОННИЙ И ТОТАЛЬНЫЙ КОЛИТ. Среднетяжелая атака
При эффекте от
терапии циклоспорином А через 7 дней необходимо перейти на
прием АЗА 2 мг/кг в комбинации с пероральным циклоспорином (на фоне терапевтической дозы стероидов) с постепенной отменой стероидов в течение 12 недель.
Поддерживающая терапия проводится пероральным циклоспорином в течение 3 месяцев до момента достижения терапевтической концентрации АЗА.
Дальнейшую поддерживающую терапию проводят при помощи АЗА 2 мг/кг в течение не менее, чем 2 лет
При отсутствии ответа на 2-ю инфузию инфликсимаба или 7-дневной терапии циклоспорином А необходимо рассмотреть варианты хирургического лечения
Слайд 102
Прогнозирование эффективности консервативной терапии при тяжелой атаке ЯК.
Предикторы колэктомии .
Частота стула >12 раз/сутки на 2 сутки
в/в гормональной терапии повышает риск колэктомии до 55%;
Если на 3 день гормональной терапии частота стула превышает 8 раз/сутки или составляет от 3 до 8 раз/сутки и при этом уровень СРБ превышает 45 мг/л, вероятность колэктомии составляет 85% (т.н.
«Оксфордский индекс»);
На 3 день также можно определить «Шведский индекс» по формуле: частота стула х 0,14 х уровень СРБ. Его значение 8 и более повышает вероятность колэктомии до 75%;
Риск колэктомии также повышается в 5-9 раз при наличии гипоальбуминемии и лихорадки при поступлении, а также при отсутствии более, чем 40% уменьшения частоты стула за 5 дней в/в
гормональной терапии;
Наличие глубоких изъязвлений толстой кишки (на фоне которых остаточная слизистая оболочка определяется только в виде «островков») повышает риск колэктомии до 86-93%
Слайд 103
Прогнозирование эффективности биологической терапии
Эффективность инфликсимаба при гормонорезистентной тяжелой
атаке ЯК уменьшается с возрастом, при наличии тотального поражения
толстой кишки, а также при выраженной гипоальбуминемии, уровне гемоглобина менее 95 г/л и уровне СРБ более 10 мг/л на момент первого введения инфликсимаба .
Эффективность инфликсимаба существенно ниже у пациентов, у которых показания к антицитокиновой терапии возникли уже при первой атаке ЯК .
• Наличие обширных язвенных дефектов слизистой оболочки толстой кишки при колоноскопии до начала терапии инфликсимабом с 78% точностью прогнозирует ее дальнейшую неэффективность.
У пациентов с высоким риском колэктомии следует принимать индивидуальное решение о проведении терапии «второй линии» при помощи циклоспорина или инфликсимаба или о хирургическом лечении непосредственно после неэффективного курса в/в ГКС
Слайд 104
ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ ТЕРАПИИ. (тождественна при БК)
При назначении гормональной

терапии необходимо учитывать следующее:
Постепенное снижение дозы стероидов до полной
отмены — строго обязательно;
Суммарная продолжительность гормональной терапии не должна превышать 12 недель;
Обязательный является сопутствующий прием препаратов кальция, витамина D, ингибиторов протонной помпы; В период лечение необходим регулярный контроль уровня глюкозы в крови.
При назначении иммуносупрессоров и биологической терапии необходимо следующее:
Перед началом биологической терапии консультация фтизиатра — скрининг на туберкулез
(рентгенография органов грудной клетки, квантифероновый тест, при невозможности его проведения — проба Манту, Диаскин-тест;
Биологическая терапия требует строгого соблюдения доз и графика введения (нерегулярное введение повышает риск инфузионных реакций и неэффективности);
На фоне терапии иммуносупрессорами обязательным является контроль уровня лейкоцитов (общий анализ крови ежемесячно).
Профилактика оппортунистических инфекций
К факторам риска развития оппортунистических инфекций относятся:
• Прием лекарственных средств: азатиоприн, внутривенная гормональная терапия 2 мг/кг или перорально более 20 мг в день в течение более 2 недель, биологическая терапия;
Возраст старше 50 лет;• Сопутствующие заболевания: хронические заболевания легких, алкоголизм, органические заболевания, головного мозга, сахарный диабет
Вакцинация
Слайд 105
Показания к хирургическому лечению ЯК:
неэффективность консервативной терапии (гормональная
резистентность, неэффективность биологической терапии) или невозможность ее продолжения (гормональная
зависимость), кишечные осложнения ЯК (токсическая дилатация, перфорация кишки, кишечное кровотечение), а также рак толстой кишки или высокий риск его возникновения.
Слайд 106
Колоректальный рак и рекомендации по скринингу
Длительность анамнеза ЯК:
риск колоректального рака составляет 2% при 10-летнем, 8% —
при 20-летнем и
18% — при 30-летнем анамнезе;
Начало заболевания в детском и подростковом возрасте, хотя этот фактор может лишь отражать
длительность анамнеза и не являться независимым предикторов колоректального рака;
Протяженность поражения: риск наиболее повышен у пациентов с тотальным ЯК, в то время как у
пациентов с проктитом риск не отличается от среднего в популяции;
Наличие первичного склерозирующего холангита;
Семейный анамнез колоректального рака;
Тяжелые обострения ЯК в анамнезе или непрерывное течение ЯК. Последствием высокой активности
ЯК может являться воспалительный полипоз, также являющийся фактором риска развития
колоректального рака
Слайд 107
Для скрининга неопластических изменений слизистой оболочки используются два

подхода:
Биопсия слизистой оболочки по 4 фрагмента из каждых 10
см ободочной и прямой кишки (при эндоскопии в белом свете). Такой подход не исключает обязательной биопсии всех подозрительных образований;
При надлежащей квалификации эндоскописта и наличии эндоскопа с высоким разрешением —хромоэндоскопия с прицельной биопсией участков, подозрительных на неоплазию.
Результаты скриниговой биопсии влияют на тактику дальнейшего лечения и наблюдения:
• Дисплазия высокой степени, обнаруживаемая в неизмененной слизистой оболочке (т.е. не в приподнятых образованиях), является абсолютным показанием к колэктомии. Наличие дисплазии должно быть подтверждено вторым независимым патоморфологом.
При дисплазии легкой степени в неизмененной слизистой оболочке (не в приподнятых образованиях) решение принимается индивидуально: следует обсудить возможность колэктомии, но приемлемым может быть продолжение регулярного эндоскопического скрининга с сокращением интервала между исследованиями до 1 года.
Если проксимальнее зоны поражения (которая определяется при эндоскопическом/гистологическом исследовании) обнаруживается аденоматозный полип, то может быть выполнена стандартная с последующим рутинным наблюдением.
Наличие полипа с дисплазией в участке толстой кишки, пораженной ЯК, не является показанием к колэктомии при условии, что его гистологическое строение соответствует аденоме и признаки дисплазии отсутствуют в окружающей неизменной слизистой оболочке или где-либо в кишке, а также в краях
удаленного полипа.
Слайд 108
УДХК и колоректальный рак
УДХК (Урсофальк) используется для первичной
и вторичной профилактики рака толстой кишки более 10 лет
Обоснование:
Первичные желчные кислоты, синтезируемые в печени, метаболизируются кишечными бактериями во вторичные кислоты, отличающиеся гидрофобностью, оказывающие цитотоксическое действие на эпителиоциты толстой кишки (ДНК клеточных мембран).
Обнаружена корреляция между содержанием желчных кислот в кале и повышением частоты аденом толстой кишки.
УДХК – гидрофильная желчная кислота, обладающая цитопротективными, антипролиферативными свойствами и противоопухолевой активностью
Слайд 109
ВЗК и беременность
Практически у всех женщин, страдающих язвенным
колитом (ЯК) или болезнью Крона (БК), развитие этих заболеваний
приходится на детородный возраст.
Отсутствие у врачей информации об особенностях течения беременности, безопасности современных методов лечения приводит к необоснованным выводам о недопустимости беременности у этой категории больных. В то же время отказ от деторождения приводит к тяжелым психосоциальным последствиям и негативно влияет на качество жизни женщин.
Снижение фертильности у пациенток с ВЗК отмечается лишь в 7–12% случаев
Меньшее число беременностей у пациенток с установленным ВЗК может быть обусловлено нежеланием женщины иметь беременность на фоне ВЗК и соблюдением ими контрацепции
У пациенток с БК снижение частоты наступления беременности может быть связано с нарушением менструальной функции на фоне высокой активности заболевания и в результате развития спаечного процесса в малом тазу после хирургических вмешательств
Слайд 110
ВЗК и беременность
При НЯК возможно снижение фертильности после
хирургических вмешательств (тотальная или субтотальная колэктомия, резекция толстой кишки
с наложением илеоанального анастомоза или илеостомы), вследствие развития спаечного процесса в брюшной полости
Слайд 111
НЯК и беременность
Рецидивы ВЗК часто возникают в результате
отказа женщин от приема лекарств при наступлении беременности. Несмотря
на то, что прием препаратов 5-аминосалициловой кислоты (5-АСК) (месалазин) разрешен FDA (Food and Drug Administration, США) к применению в этот период (в дозе до 2–3 г/сут), многие пациентки прекращают лечение с момента установления беременности.
Когда на момент наступления беременности ВЗК находится в стадии ремиссии, то в 2/3 случаев ремиссия сохраняется и во время беременности.
Роды. Пациенткам с ВЗК чаще производится родоразрешение путем операции кесарева сечения, чем в общей популяции. Причины таких вмешательств: наличие илеостомы или активная форма БК с перианальными поражениями и рубцовыми изменениями промежности.
Слайд 112
Особенности обследования пациенток с ВЗК в период беременности
.
Диагностика ВЗК во время беременности – её возможности ограничены.
Диагностическая ценность лабораторных исследований (показателей уровня гемоглобина, альбумина) во время беременности снижена вследствие физиологической гемодилюции. В качестве маркера активности воспалительного процесса может использоваться определение уровня С-реактивного белка . Из эндоскопических методов исследования относительно безопасными являются гастроскопия и сигмоскопия. Во II и III триместрах проведение сигмоскопии затруднено вследствие смещения толстой кишки беременной маткой и должно проводиться с крайней осторожностью, так как может стать причиной возникновения схваток. Применение лучевых методов нежелательно, безопасно - УЗИ
Слайд 113
НЯК и беременность
Планировать в период ремиссии
Активные обострения –
в 1 триместре и сразу после родов
За 3 мес
до и 3 мес после приема азатиоприна – не планировать беременность, контрацепция
В течение беременности – прием сульфосалазина
Слайд 114
НЯК и беременность
Сульфасалазин и его метаболиты проникают через
плацентарный барьер, угнетают транспорт и метаболизм фолиевой кислоты и
могут вытеснять билирубин из его связи с белком, что может повысить риск возникновения ядерной желтухи плода. Несмотря на то, что многочисленные наблюдения не выявили случаев возникновения побочных эффектов у беременных, лечение Сульфасалазином следует проводить при одновременном назначении фолиевой кислоты (2 мг/сут) для профилактики дефектов формирования нервной трубки у плода.
Слайд 115
НЯК и беременность
Проблематично лечение осложненных стероидзависимых и стероидрезистнтных
форм, т.к. тератогенное и мутагенное действие эффективных при этом
иммуносупрессоров (6-меркаптопурин и азатиоприн (категория D), метотрексат (Х) диктует необходимость исключения их применения в период беременности.
Как альтернатива хирургическому лечению стероидорефрактерных форм допустимо применение циклоспорина
Применение Метронидазола в период беременности ограничено II и III триместрами беременности непродолжительными курсами из-за потенциального риска
Слайд 116
Схемы лечения женщин с ВЗК с учетом репродуктивных

планов:
1. Лечение женщин репродуктивного возраста, не планирующих беременность.
Терапия ВЗК не отличается от общепринятых схем и зависит от тяжести заболевания и наличия осложнений.
2. Лечения женщин, планирующих беременность. Оптимальным временем для зачатия является период стойкой ремиссии ВЗК. При наличии воспалительного процесса проводится агрессивная терапия в зависимости от тяжести заболевания. По достижении ремиссии в качестве поддерживающей терапии назначаются препараты 5-АСК в дозах, не более 2 г/сутки. Применение иммуносупрессантов прекращают за три месяца до предполагаемого зачатия. Применяют метод гипербарической оксигенации (ГБО) (ежегодно, не менее 6 лет).
3. Третья схема – обострение ВЗК во время беременности или после родов: 5-АСК в дозах, не более 3 г в сутки. При средне- и тяжелых формах ВЗК - ГКС. При неэффективности в качестве альтернативы хирургическому лечению может применяться циклоспорин + фолиевая кислота 2 мг в сут. Развитие осложнений ВЗК, или тяжелых обострений, резистентных к консервативной терапии- проводится хирургическое лечение