Слайд 2
Бронхіальна астма
хронічне рецидивуюче обструктивне захворювання дихальних шляхів,
яке характеризується нападами ядухи, внаслідок бронхоспазму,
набряку, гіперсекреції, дискринії, в
основі якого лежить генетично детермінована схильність до алергії
(І.С.Сміян, 2006)
Слайд 4
Бронхоспазм, набряк слизової
Слайд 6
Етіологія і патогенез
бронхіальної астми
І. Генетична схильність
– спадковий імунодефіцит: дефект β-адренергічних рецепторів → підвищена чутливість
слизової бронхів до БАР →
до бронхіальної гіперреактивності;
ІІ. Сенсибілізація організму
екзогенними (неінфекційні – інфекційні) і ендогенними алергенами;
ІІІ. Алергічні реакції – три послідовні фази: імунологічна, патохімічна, патофізіологічна;
Слайд 10
Патогенез бронхіальної астми
І. Спадкові чинники
ІІ. Сенсибілізація організму:
алергени
ІІІ. Алергічні реакції
дефект адренергічних РЦ
підвищена чутливість слизової доБАР
порушення імунологічної реактивності
антиген + антитіло
виділення БАР
дія на клітини-мішені
Спазм мускулатури
гіперсекреція
обструкція бронхів
бронхоспазм
↑проникливість
мембран
набряк слизов
експіраторна задишка
порушення
вентиляції
ацидоз → гіпоксія
порушення
мікроциркуляції
+ агрегація trom
застій в малому колі
порушення
перфузії
Слайд 12
Класифікація БА
І. Клініко-патогенетичні варіанти:
атопічна форма –
дошкільний, молодший шкільний
вік; атопічний діатез (в анамнезі);
(-) фізичних та функціон.
змін в ремісії;
високий рівень Ig E;
висока ефективність бронхоспазмолітиків;
- інфекційно-залежна форма – зв’язок з інфекційними захворюваннями;
Слайд 13
Класифікація БА
ІІ. Тяжкість перебігу:
інтермітуючий (епізодичний)
- (І ступінь),
персистуючий (постійний):
легкий перебіг (ІІ ступінь)
середній перебіг (ІІІ ступінь)
тяжкий перебіг (ІV ступінь)
ІІІ. Період захворювання: загострення;
ремісія;
Слайд 16
Клініка
Період передвісників:
триває к-ка год. - днів
збудження, порушення
сну або пригнічення, сонливість, алергічний риніт, свербіж шкіри, носа
(алергічний салют), приступоподібний, малопродуктивний кашель;
вегетативні розлади: блідість, пітливість, розширення зіниць, тахикардія, головні болі;
Слайд 17
Клініка
Приступний період:
задишка експіраторна, приступ ядухи, подовжений гучний видих,
>>ЧД,
грудна клітка здута,
втягнення міжреберних проміжків,
випинання над-
і підключичних ямок, положення ортопноє (фіксація плеч. поясу),
перкуторно- коробковий звук,
аускультативно- подовжений видих, маса розсіяних сухих хрипів на видосі, різнокаліберні вологі на вдосі (ранній вік);
Зміна ЧСС, пульсу, А/Т, болі в животі, блювання;
Слайд 19
Клініка
Післяприступний період:
зменшується ЧД,
посилюються катаральні явища,
збільшується різноманіття фізікальної
картини (к-сть вологих хрипів), які швидко зникають, покращується загальний
стан;
Міжприступний період:
відсутні клінічні прояви захворювання;
Слайд 20
Астматичний статус
зумовлений глибокою блокадою
β-адренергічних рецепторів:
частим використанням симпатоміметиків;
інфекційним
процесом;
недостатністю ГКС в лікуванні;
Слайд 21
Астматичний статус
Затяжний приступ, який не купується впродовж 6
год. і більше;
Резистентність до симпатоміметиків;
Порушення дренажної функції бронхів;
Розвиток
гіпоксемії - РаО2 ↓ 60 мм рт.ст., гіперкапнії - РаСО2 ↑ 60 мм рт.ст.
Слайд 23
Ключові моменти лікування БА
Лікування з врахуванням ступеня
тяжкості;
Терапія залежить від періоду захворювання (загострення, ремісії);
При загостренні – ефективні інгаляційні
β2-агоністи короткої дії;
4. Препаратами контролю БА (профілактики) – інгаляційні ГКС (ІГКС);
5. Тривала терапія ІГКС – не впливає на ріст, розвиток дитини, не призводить до остеопорозу, патологічних переломів;
Слайд 25
Засоби швидкої дії:
β2-агоністи короткої дії (симпатоміметики): сальбутамол,
фенотерол (беротек):
“золотий” стандарт – інгаляц сальбутамол
шляхи введення- інгаляц, per
os, в/в;
дозування: per os 0,15 мг/кг/д – 0,5 мг/кг/добу;
2. Антихолінергічні препарати (холінолітики): іпратропіум бромід, окситропіум бромід, атровент:
шлях введення – інгаляційний;
бронходілятаційний ефект нищий інгаляц β2-агоністів – обмежене застосування
Слайд 26
Засоби швидкої дії:
3. Комбіновані препарати – інгаляційні β2-агоністи
короткої дії + холінолітики
іпратропіум бромід + фенотерол (беридуал) –
дітям >> 3 років
іпратропіум бромід + сальбутамол (комбівент) - дітям >> 12 років
4. Метилксантини: амінофілін, теофілін:
шлях введення – per os, в/м, в/в;
бронхолітичний ефект пізніше інгаляц β2-агоністів, але покращує ф-цію дих мускулатури, подовжує і стабілізує ефект β2-агоністів
Слайд 28
Засоби інгаляційної техніки:
Небулайзер – для дітей будь-якого
віку
ДАІ – дозований аерозольний інгалятор;
Затримуючі камери – спейсер,
синхронер, бебіхалер, волюматик-спейсер
ДПІ – дозовані порошкоподібні інгалятори – спінхалер, ротахалер, турбохалер, дискхалер, дискус
Слайд 29
Засоби інгаляційної техніки:
Небулайзер
Слайд 30
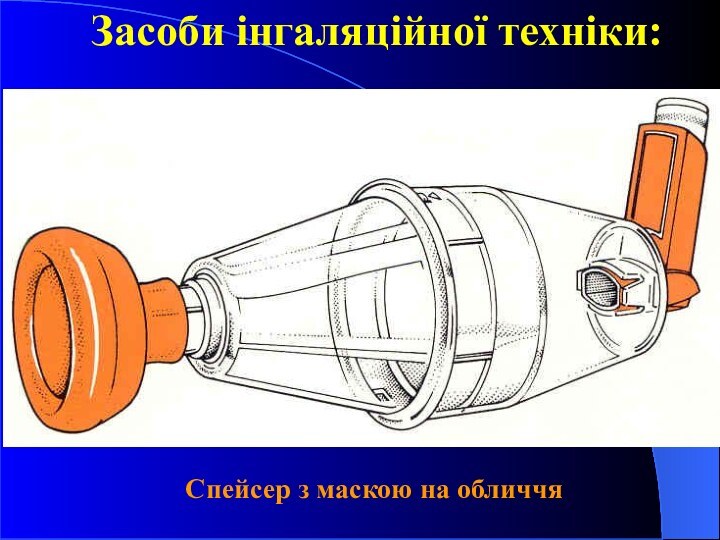
Засоби інгаляційної техніки:
Спейсер з маскою на обличчя
Слайд 34
Засоби інгаляційної техніки:
Дискус, ДАІ
Слайд 35
Базисна терапія лікування БА
Проводиться щоденно, тривалим курсом,
етапно, залежно від ступеня тяжкості БА;
Ступінчатий підхід – “step
up”, “step down”
“step up” – залежно від ступеня тяжкості обсяг лікування посилюється;
“step down” – після досягнення ефекту обсяг лікування зменшується;
Слайд 36
Ступінчатий підхід до базисної терапії БА у дітей
Слайд 37
Ступінчатий підхід до базисної терапії БА у дітей
Слайд 38
Препарати контролю БА –
профілактики, превентивної дії, підтримуюча
терапія:
1. Інгаляційні ГКС (ІГКС): флутиказон пропіонат (фліксотид), беклометазон (бекотид),
будесонід:
для лікування персистуючої БА;
ліпофільність → “мікродепо” → пролонгована дія;
низька системна біодоступність;
2. Інгаляційні β2-агоністи тривалої дії:
сальметерол (серевент), формотерол:
інгаляційний; в комбінації з ІГКС;
висока ліпофільність, спорідненість до РЦ слизової
→ тривалу бронходілятацію;
протизапальний, антиоксидантний ефект;
Слайд 39
Препарати контролю БА – профілактики, превентивної дії, підтримуюча
терапія:
3. Комбіновані препарати - інгаляційні β2-агоністи тривалої дії (сальметерол
- серевент) + ІГКС (фліксотид): серетид
потужна протизапальна,
тривала бронходілятація;
4. Кромони – кромоглікат натрію, кромолін, інтал, ломудал, недокроміл:
шлях введення – інгаляційний;
для лікування легкої та середньої тяжкості БА;
Слайд 40
Препарати контролю БА – профілактики, превентивної дії, підтримуюча
терапія:
5. Системні ГКС – преднізолон, метілпреднізолон:
шлях
введення – per os, парентеральний;
для купування приступів середніх та тяжких;
6. Метилксантини – амінофілін, теофілін - теопек, теоклір, вентакс (сповільненої дії, препарат резерву):
шлях введення – пероральний;
для лікування тяжкої БА, середньої тяжкості;
попередження нічних приступів;
Слайд 41
Препарати контролю БА – профілактики, превентивної дії, підтримуюча
терапія:
7. Пероральні β2-агоністи тривалої дії:
сальметерол (серевент), тербуталін;
8. Антилейкотрієнові препарати - монтелукаст, зафірлукаст: per os;
4 мг – 10 мг на добу залежно від віку;
Гострий стенозуючий ларинготрахеїт
Слайд 45
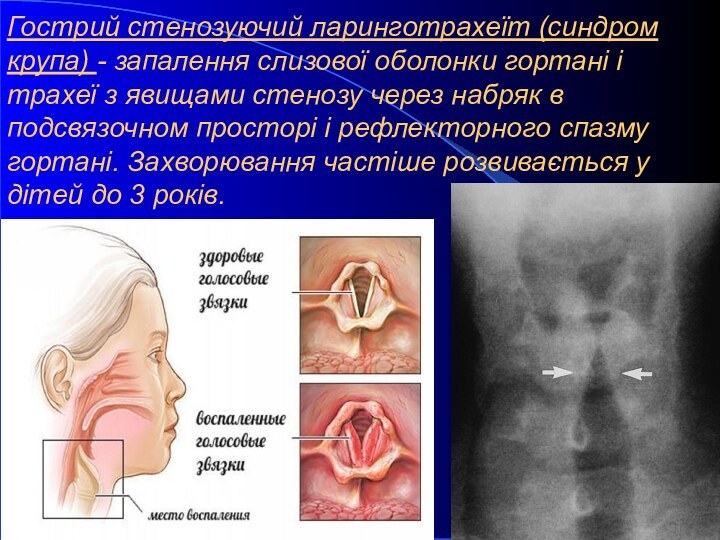
Гострий стенозуючий ларинготрахеїт (синдром крупа) - запалення слизової
оболонки гортані і трахеї з явищами стенозу через набряк
в подсвязочном просторі і рефлекторного спазму гортані. Захворювання частіше розвивається у дітей до 3 років.
Слайд 46
Причиною гострого стенозувального ларинготрахеїту є :
1.
Вірус грипу.
2. Віруси пара
грипу.
3. Аденовіруси.
4. Змішана вірусна інфекція.
5. Активація бактерійної флори дихального дерева (стафілококи).
6. Алергічна налаштованість у дітей.
Слайд 47
Патогенез :
з'являється набряк слизової оболонки гортані і
трахеї, особливо в підголосниковій порожнині, де є скупчення клітковини,
утруднення дихання, яке поступово наростає. Цьому сприяє накопичення слизового, слизо-гнійного вмісту, який далі зсихається в кірки, ще більше звужуючи просвіт гортані. У вогнищі запалення з'являються недоокислені продукти, гістаміноподібні речовини, які підсилюють запальний процес, наростає набряк та інфільтрація слизових оболонок, що призводить до виникнення турбулентного повітряного струменя, внаслідок чого знижується тиск повітря на стінки дихальних шляхів, що спричиняє підвищене кровонаповнення судин і збільшення набряку.
Слайд 48
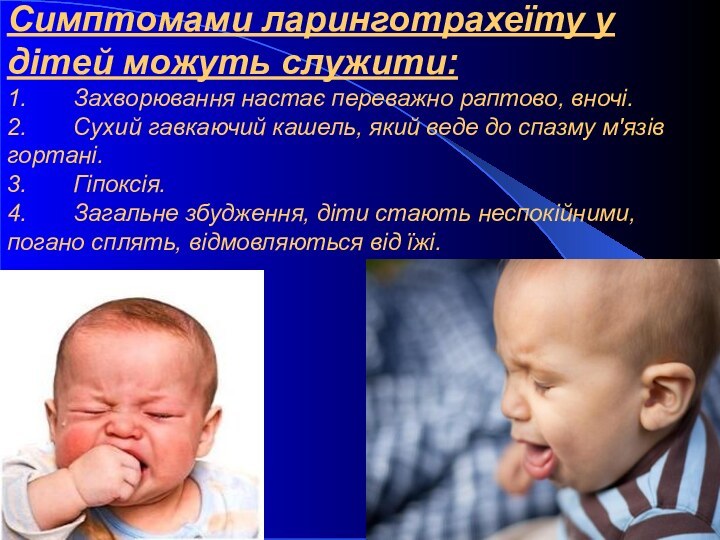
Симптомами ларинготрахеїту у дітей можуть служити:
1.
Захворювання настає переважно раптово, вночі.
2.
Сухий гавкаючий кашель, який веде до спазму м′язів гортані.
3. Гіпоксія.
4. Загальне збудження, діти стають неспокійними, погано сплять, відмовляються від їжі.
Слайд 49
Виділяють 4 ступеня тяжкості стенозу:
I. ступінь

(компенсований стеноз). Стан середньої важкості, свідомість ясна. Дитина неспокійна,
періодично виникає інспіраторна задишка, гавкаючий кашель. Відзначають осиплість голосу. Шкірні покриви звичайного забарвлення. ЧСС перевищує вікову норму на 5-10%.
II. ступінь (субкомпенсована стеноз). Стан важкий, дитина збуджена. Характерні стридорозне дихання, грубий гавкаючий кашель, інспіраторна задишка з втягнення яремної ямки та інших поступливих місць грудної клітки. Голос сиплий. Виявляють блідість і ціаноз шкіри і слизових оболонок, ЧСС перевищує вікову норму на 10-15%.
Ш. ступінь (декомпенсований стеноз). Стан дуже важкий. Дитина збуджена або загальмована, свідомість сплутана. Відзначають різку інспіраторную задишку з участю допоміжної мускулатури, видих укорочений. Шкіра та слизові оболонки бліді, землистої забарвлення, характерні акроціаноз, холодний піт. Розвиваються симптоми недостатності кровообігу: мармуровість шкіри, ЧСС перевищує норму більш ніж на 15%, глухість серцевих тонів, частий аритмічний пульс, збільшення печінки.
IV. ступінь (асфіксія). Стан вкрай важкий, свідомість відсутня, зіниці розширені, часто з'являються судоми. Дихання поверхневе. Шкірні покриви ціанотичні. Грізною ознакою служить брадикардія, яка передує зупинці серця.
Слайд 50
Лікування:
1. Застосування інтерферону і

протигрипозного гама-глобуліну.
2. Недоцільне призначення антибіотиків дитині,
у якої захворювання починається раптово за відсутності інших симптомів ГРВІ. При раптовому початку на тлі ГРВІ призначають антибіотики з профілактичною метою у відповідній дозі. У разі поступового наростання симптомів вимагається інтенсивна антибактерійна терапія.
3. При стенозі гортані у стадії неповної компенсації застосовують:
а) Внутрішньовенне уведення розчину преднізолону (2-3 мг на 1 кг маси тіла), 20 % розчину глюкози 10-20 мл, 10 % кальцію хлориду з розрахунку 1мл на рік життя, 5 % розчин аскорбінової кислоти з розрахунку 1 мл на рік життя, 2,4 % розчин еуфіліну з розрахунку 0,2 мл на 1 кг маси тіла.
б) Внутрішньом′язове уведення 1 % розчину димедролу 1 мл (або іншого антигістамінного препарату).
в) Відволікаючі препарати (гарячі ніжні ванни, гірчичники на грудну клітку) та інгаляції, у склад яких уводять антигістамінні, спазмолітичні препарати та протеолітичні ферменти.
Слайд 51
4. При переході стенозу гортані зі стадії неповної
компенсації в стадію компенсації дитину кладуть під тент із
поліетиленової плівки або в кисневий намет, який перетворюється в головний тент. Принцип цього методу лікування полягає у створенні в обмеженому просторі повітря, що вдихається, мікроклімату з високою вологістю, підвищеною концентрацією кисню та різних лікарських речовин. Проводиться також корекція основних параметрів гомеостазу – інфузійна терапія, кортикостероїдні гормони, боротьба з ацидозом, усунення дефіциту калію, уведення нейролептичних і седативних препаратів, протеолітичних засобів і серцевих глікозидів.
5. При декомпенсованому стенозі гортані проводиться подовжена інтубація або трахеотомія.
Слайд 52
Проблему лікування хворих на гострий ларинготрахеїт, варто виділити
п′ять напрямків :
1) організація допомоги;
2) лікування хворих на
гострий ларинготрахеїт, який супроводжується стенозом гортані в стадії компенсації та неповної компенсації;
3) інтенсивна терапія хворих на гострий ларинготрахеїт, який супроводжується стенозом гортані на стадії переходу від неповної компенсації до декомпенсації (проведення інгаляцій під тентом);
4) інтенсивна терапія хворих на гострий ларинготрахеїт у стадії декомпенсації (тривала інтубація і трахеостомія);
5) реабілітація дітей, які перенесли тривалу інкубацію чи трахеотомію. Лікування таких хворих проводиться в реанімаційному відділенні. В лікуванні беруть участь оториноларинголог, педіатр, реаніматолог.