- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Физиология беременности, родов, послеродового периода. Перинатальная охрана плода
Содержание
- 2. Акушерство (по Франц. Accoucher – принимать роды)
- 3. Наличие либо отсутствие акушерской или экстрагенитальной патологии;Наличие
- 4. ГРУППЫ ДИНАМИЧЕСКОГО НАБЛЮДЕНИЯ/ группу (Д1 - здоровые)
- 5. Различают пять групп пренатальных факторов риска.1. Социально-биологические:
- 6. 3. Зкстрагенитальные заболевания матери: сердечная недостаточность (10
- 7. Родильное отделение (блок)состоит из предродовых, родильных залов,
- 8. Послеродовое физиологическое отделение.На отделение приходится 50—55 %
- 9. ПРОФИЛАКТИКА ЗАБОЛЕВАНИЙ В АКУШЕРСКИХ СТАЦИОНАРАХПОНЯТИЕ ОБ АНТИСЕПТИКЕ И АСЕПТИКЕ
- 10. Асептика — совокупность мероприятий обеззараживания посредством физических
- 11. Организация диспансерного наблюдения за беременными В основе
- 12. ФИЗИОЛОГИЯ БЕРЕМЕННОСТИОплодотворение - это сложный комплекс биологических
- 13. После полового акта во влагалище попадает 3-5
- 14. В момент оплодотворения определяется пол будущего ребенка.
- 15. имплантация
- 16. Со временем плодовое яйцо, увеличиваясь, выступает в
- 17. Околоплодовые оболочкиДецидуальной оболочкой называется видоизмененный в связи
- 18. ПлацентаВ конце беременности диаметр плаценты достигает 15-20
- 19. Функции плаценты:1.Трофическая и газообмена. Из крови матери
- 20. Пуповина Пуповина - канатик длиной близко 50
- 21. Послед является совокупностью плаценты, пуповины, оболочек (амниотической, ворсистой, децидуальной).
- 22. Околоплодовые воды Околоплодные воды содержатся в пустоте
- 23. Функции околоплодных вод:1. Создают условия для свободного
- 24. РАЗВИТИЕ ПЛОДА. ПРИЗНАКИ ЗРЕЛОСТИ ПЛОДАЗа 280
- 25. признаки недоношеностинедостаточно развитая подкожно жировая клетчатка кожа
- 26. признаки зрелости новорожденногоМасса ребенка достигает свыше 2500
- 27. АДАПТАЦИЯ ОРГАНИЗМА МАТЕРИ К БЕРЕМЕННОСТИС момента
- 28. Физиологичную перестройку во время беременности
- 29. ПЕРИОДЫ РАЗВИТИЯ ПЛОДАВнутриутробный или антенатальний период развития
- 30. Промежуток времени от начала родовой деятельности и
- 31. Эмбрионный период делится на: 1) предимплантационный (от
- 32. В этой связи различают 4 критических периода развития плода:предимплантационный имплантационныйорганогенезаплацентации.
- 33. В эти периоды эмбрион наиболее чувствителен к
- 34. Некоторые изменения в органах наблюдаются лишь при
- 35. Все признаки беременности можно разделить на 3
- 36. ГИГИЕНА БЕРЕМЕННЫХпребывание на свежем воздухе полноценный, длительный
- 37. ПИТАНИЕ БЕРЕМЕННОЙПитание беременной должно быть рациональным: полноценным
- 38. ПРИЧИНЫ НАСТУПЛЕНИЯ РОДОВВ конце беременности – за
- 39. РОДЫ – это физиологический процесс, во время
- 40. КЛАССИФИКАЦИЯ РОДОВ Срочные – partus
- 41. Классификация родов (1999 г.)
- 42. ПЕРИОДЫ РОДОВІ период – раскрытия : длится
- 43. РОДИЛЬНЫЕ СИЛЫ Родовая деятельность осуществляется под действием
- 44. ХАРАКТЕРИСТИКИ СОКРАТИТЕЛЬНОЙ ДЕЯТЕЛЬНОСТИТонус маткиИнтенсивность схватокПродолжительность схватокИнтервал между схватками
- 45. СОКРАТИТЕЛЬНАЯ ДЕЯТЕЛЬНОСТЬ МАТКИВолна сокращения обычно начинается в
- 46. Началом родов считают время наступления регулярных схваток
- 47. ПЕРВЫЙ ПЕРИОД При первых родах сначала происходит
- 48. РАСКРЫТИЕ ШЕЙКИ МАТКИПри повторных родах сглаживание и раскрытие внутреннего и внешнего зева происходит одновременно.
- 49. Полным раскрытием шейки матки считается ее раскрытие
- 50. При развитии интенсивных и регулярных схваток и
- 51. ПОЛОЖЕНИЕ РОЖЕНИЦЫ В ПЕРВОМ ПЕРИОДЕ
- 52. ВТОРОЙ ПЕРИОДПроисходит продвижение головки и туловища плода
- 53. Долихоцефалическая конфигурация головки. Родовая опухоль в участке теменной кости.
- 54. ТРЕТИЙ ПЕРИОД В течении этого периода
- 55. Под действием этих схваток плацента с оболочками
- 56. Типы отделения плацентыІ тип – центральный (по
- 57. Признаки отделения последа: Шредера – изменение формы
- 58. Признак Кюстнера-Чукалова – при нажиме ребром ладони
- 59. После рождения последа его детально осматривают для выявления разрывов и повреждений.
- 60. ОСМОТР ОБОЛОЧЕК
- 61. Если плацента отделилась, но удалить ее не
- 62. Если в течении 30 мин. признаков отделения
- 63. Скачать презентацию
- 64. Похожие презентации
Акушерство (по Франц. Accoucher – принимать роды) ставит своим заданием оказание помощи женщине во время беременности, родов и в послеродовом периоде.


























































Слайд 3
Наличие либо отсутствие акушерской или экстрагенитальной патологии;
Наличие у
беременной группы риска перинатальной патологии;
физическое развитие беременной;
функциональное состояние основных
систем организма женщины;физическое и функциональное состояние плода.
КРИТЕРИИ ОЦЕНКИ ЗДОРОВЬЯ БЕРЕМЕННОЙ
Слайд 4
ГРУППЫ ДИНАМИЧЕСКОГО НАБЛЮДЕНИЯ
/ группу (Д1 - здоровые) становят
беременные с отсутствием экстрагенитальных и гинекологических заболеваний, которые донашивают
беременность до срока 38-42 нед при отсутствии факторов риска перинатальной патологии, функциональных нарушений отдельных органов или систем, не вызывают каких-либо осложнений на протяжении всего срока беременности.// группу - (Д2 - практически здоровые) составляют беременные без экстрагенитальных и гинекологических заболеваний. Суммарная оценка выявленых у них факторов риска соответствует низкой степени перинатальной патологии, а функциональные нарушения отдельных органов или систем не вызывают каких-либо осложнений на протяжении всего срока беременности.
/// группу - (ДЗ - больные) составляют беременные с встановленым диагнозом экстрагенитального заболевания или акушерской патологией. Суммарная оценка выявленых факторов риска отвечает высокой или крайне высокой степени возможного развития перинатальной или материнской патологии.
Слайд 5
Различают пять групп пренатальных факторов риска.
1. Социально-биологические: возраст
матери (35—40 лет и больше—4 баллы); профессиональные вредные факторы
(3 балла); вредные привычки (алкоголь, никотин—2 баллы) и тому подобное.2. Обремененный акушерско-гинекологический анамнез: аборты (2—4 балла); мертворождаемость (до 8 баллов); смерть детей в неонатальный период (до 7 баллов); преждевременные роды, рубец на матке после операции кесаревого сечения (до 3 баллов); опухоли матки и яичников, недостатки развития матки (3 балла) и тому подобное.
Слайд 6 3. Зкстрагенитальные заболевания матери: сердечная недостаточность (10 баллов);
гипертоническая болезнь (2—10 баллов); заболевание почек (3—4 балла); сахарный
диабет (10 баллов); заболевание щитовидной железы (7 баллов); анемия (до 4 баллов); острые и хронические заболевания (до 3 баллов) и тому подобное.4. Осложнения беременности: эклампсия (12 баллов); нефропатия (до 10 баллов); кровотечения (до 5 баллов); имуноконфликтная беременность по резус-фактору и АВО изосенсибилизация (до 10 баллов) и др.
5. Состояние плода: гипотрофия (10 баллов); гипоксия (4 балла); низкое содержание этриола в суточной моче беременной (до 3—4 баллов).
Слайд 7
Родильное отделение (блок)
состоит из предродовых, родильных залов, операционных,
санитарных узлов, комнаты для персонала. Количество кроватей в этом
отделении должно составлять приблизительно 10—12 % от общего количества кроватей послеродового физиологичного отделения, а число кроватей в родильных палатах — 7—8 %.
Слайд 8
Послеродовое физиологическое отделение.
На отделение приходится 50—55 % кроватей
акушерства стационара, а также 10 % резервных кроватей, что
позволяет сохранить цикличность заполнения и освобождения палат. Это же касается и отделение для новорожденных. Физиологическое послеродовое отделение имеет манипуляционную для осмотра родильниц и снятия швов.Слайд 10 Асептика — совокупность мероприятий обеззараживания посредством физических методов
(в том числе и термических), направленных на то, чтобы
не допустить проникновение микробов в рану.Антисептика — средство химического (препараты антисептики) обеззараживания, посредством которого уничтожают микроорганизмы в живом организме или в ране или значительно уменьшают их количество.
Слайд 11
Организация диспансерного наблюдения за беременными
В основе обеспечения
концепции безопасного материнства, профилактики заболеваний матери и ребенка есть
организация медицинской помощи беременным.Суть профилактики возникновения осложнений беременности состоит в обеспечении беременных лечебно-профилактической помощью, предоставлении им исчерпывающей информации по безопасному репродуктивному поведению и восприятии создания для беременных социально-гигиенических условий.
Слайд 12
ФИЗИОЛОГИЯ БЕРЕМЕННОСТИ
Оплодотворение - это сложный комплекс биологических процессов,
которые обеспечивают процесс слияния зрелых мужских и женских половых
клеток, вследствие чего получается одна клетка (зигота), из которой развивается новый организм.Слайд 13 После полового акта во влагалище попадает 3-5 мл
спермы. Каждый миллилитр содержит 70-100 млн. сперматозоонов, в сумме
200 - 500 млн.Процесс оплодотворения происходит в ампуллярной части маточной трубы. В момент овуляции возникает временный контакт трубы и яичника. Яйцеклетка охвачивается фимбриями ампулярной части и продвигается благодаря движениям ресничек цилиального эпителия, фимбрий и дистального отдела трубы. Под влиянием ферментов, которые выделяет эпителий, начинается процесс увольнения яйцеклетки от лучистого венца. Этот процесс завершается под действием гиалуронидазы и муциназы, что выделяют сперматозооны. Для полного растворения оболочки необходимо близко 100 млн. спермиев, тем не менее лишь несколько из них проникает вглубь яйцеклетки, и лишь один соединяет свое ядро с ядром материнской гаметы, неся генетический код отца.
Слайд 14 В момент оплодотворения определяется пол будущего ребенка. Каждый
ооцит имеет 22 аутосомы и одну половую Х-хромосому (22+Х).
Каждый сперматоцит несет 22 аутосомы и одну Х (22+Х) или Y (22+Y) хромосому. Если ооцит оплодотворяется сперматоцитом, что содержит Х-хромосому (22+Y), рождается девочка (44+ХХ), если спермий несет генетический код Y (22+Y), рождается мальчик (44+ХY). )Слайд 16 Со временем плодовое яйцо, увеличиваясь, выступает в полость
матки, эта поверхность теряет контакт со слизистой оболочкой, а
итак, и трофическую функцию, поэтому ворсинки здесь, став нецелесообразными, исчезают, хорион становится гладеньким. На той части хориона, который прилегает к матке, ворсинки разрастаются, разветвляются, - здесь начинается формирование
Слайд 17
Околоплодовые оболочки
Децидуальной оболочкой называется видоизмененный в связи с
беременностью эндометрий. Эту оболочку называют еще отпадающей, поскольку после
рождения плода она вместе с другими оболочками отделяется от матки и рождается.Ворсистая оболочка развивается из трофобласта. Хорион сначала покрытый ворсинками сплошь, по всей поверхности, со временем ворсинки остаются лишь на его части, обращенной к матке, где развивается плацента.
Водная оболочка - внутренняя, ближайшая к плоду тонкая оболочка. Эпителий водной оболочки принимает участие в образовании околоплодных вод.
Слайд 18
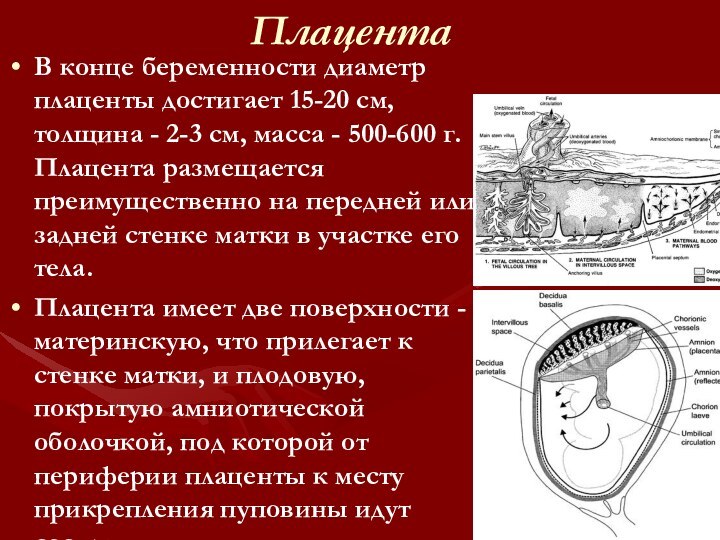
Плацента
В конце беременности диаметр плаценты достигает 15-20 см,
толщина - 2-3 см, масса - 500-600 г. Плацента
размещается преимущественно на передней или задней стенке матки в участке его тела.Плацента имеет две поверхности - материнскую, что прилегает к стенке матки, и плодовую, покрытую амниотической оболочкой, под которой от периферии плаценты к месту прикрепления пуповины идут сосуды.
Слайд 19
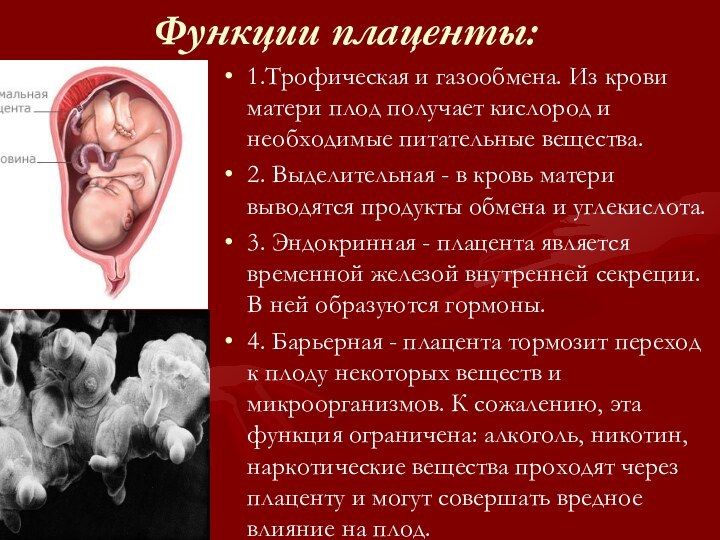
Функции плаценты:
1.Трофическая и газообмена. Из крови матери плод
получает кислород и необходимые питательные вещества.
2. Выделительная -
в кровь матери выводятся продукты обмена и углекислота. 3. Эндокринная - плацента является временной железой внутренней секреции. В ней образуются гормоны.
4. Барьерная - плацента тормозит переход к плоду некоторых веществ и микроорганизмов. К сожалению, эта функция ограничена: алкоголь, никотин, наркотические вещества проходят через плаценту и могут совершать вредное влияние на плод.
Слайд 20
Пуповина
Пуповина - канатик длиной близко 50 см,
диаметром 1-2 см, что соединяет тело плода и плаценту.
В ней проходят 2 артерии, которые несут венозную кровь от плода к плаценте, и вена, по которой артериальная кровь направляется от плаценты к плоду.
Прикрепления пуповины к плаценте может быть центральным (посредине плаценты), боковым (по периферии плаценты), краевым (по краю плаценты) и очень редко - оболочечным.
Слайд 21
Послед
является совокупностью плаценты, пуповины, оболочек (амниотической, ворсистой,
децидуальной).
Слайд 22
Околоплодовые воды
Околоплодные воды содержатся в пустоте амниона.
Продукция вод начинается с 12 дня гестации.
При сроке
беременности 36-38 недель их количество достигает максимума - 1-1,5 л, после 38 недели воды начинают всасываться, объем амниотической полости уменьшается.
Слайд 23
Функции околоплодных вод:
1. Создают условия для свободного роста
и развития плода и его движений.
2. Защищают плод
от неблагоприятных влияний. 3. Защищают пуповину от сжатия между телом плода и стенкой матки.
Слайд 24
РАЗВИТИЕ ПЛОДА.
ПРИЗНАКИ ЗРЕЛОСТИ ПЛОДА
За 280 суток (10
акушерских месяцев) из оплодотворенной яйцеклетки развивается зрелый плод
Слайд 25
признаки недоношености
недостаточно развитая подкожно жировая клетчатка
кожа морщиниста,
покрыта «сироподiбной» смазкой и пушковими волосами по всем теле.
хрящи носа и ушей мягки, ногти не доходят до концов пальцев.
У мальчиков яички еще не опустились в мошонку, а у девочек большие половые губы не прикрывают малых.
Плод, который рождается в этом сроке, дышит.
Слайд 26
признаки зрелости новорожденного
Масса ребенка достигает свыше 2500 граммов,
длина - свыше 47 см.
выпуклая грудная клетка
пупочное кольцо посередине между верхним краем лобкового симфиза и мечеподiбним отростком. кожа бледно-розовая, ПЖК развитая хорошо
пушок остается только на плечах и на спине
волосы на голове достигают 2 см;
ногти выходят за кончики пальцев.
хрящи носа и ушей упругы.
у мальчиков яички опущены в мошонку
у девочек малые половые губы прикрывают большие.
движения зрелого плода активны, крик громок.
хорошо развитой сосательный рефлекс.
Слайд 27
АДАПТАЦИЯ ОРГАНИЗМА МАТЕРИ
К БЕРЕМЕННОСТИ
С момента оплодотворения организм
матери, плацента и плод начинают функционировать как единственный комплекс.
С прогрессом беременности большинство органов и систем испытывают определенных физиологичных изменений, направленных на создание оптимальных условий для развития эмбриона.Слайд 28 Физиологичную перестройку во время беременности испытывают
практически все органы и системы женщины, большинство которых работают
с большой нагрузкой.У здоровой женщины нормальное течение беременности способствует расцвету силы и здоровья. Однако у женщин с хроническими болезнями беременность может усугубить эти патологические процессы.
Рождение здорового ребенка возможно при условии гармоничной работы всех органов и систем организма женщины.
Слайд 29
ПЕРИОДЫ РАЗВИТИЯ ПЛОДА
Внутриутробный или антенатальний период развития плода
занимает время от момента оплодотворения яйцеклетки к началу родовой
деятельности.Различают 2 этапа внутриутробного развития:
И – эмбриональный (первые 8-12 недель);
ІІ – фетальний (после завершения эмбриогенеза и плацентации и до окончания беременности).
Слайд 30 Промежуток времени от начала родовой деятельности и до
рождения плода отвечает интранатальному периоду.
После рождения начинается постнатальный период,
который делится на ранний неонатальный (до 6 суток) и поздний неонатальный ( до 28 дней).
Слайд 31
Эмбрионный период делится на:
1) предимплантационный (от момента
оплодотворения яйцеклетки до нидации /вживления/ ее в слизистую матки
- 7-8 дней).2) истинного вживления (5-7 дней).
3) органо- или эмбриогенеза (до 8 недель беременности).
4) плацентации (с 8 до 12 недель беременности – период формирования плаценты).
Закладка всех органов и систем происходит в эмбриональном периоде.
Слайд 32
В этой связи различают
4 критических периода
развития плода:
предимплантационный
имплантационный
органогенеза
плацентации.
Слайд 33 В эти периоды эмбрион наиболее чувствителен к действию
вредных факторов.
В зависимости от времени, в которое действуют факторы,
плодное яйцо или погибает, или возникают аномалии развития плода. Чаще всего при этом страдает нервная система. Слайд 34 Некоторые изменения в органах наблюдаются лишь при беременности,
другие могут выявлятся и при патологических заболеваниях.
Однако
совокупность нескольких признаков может быть доказательством беременности в ранние сроки. Слайд 35 Все признаки беременности можно разделить на 3 группы:
І – сомнительные
ІІ – вероятные или достоверные
ІІІ –
достоверные или несомненные.
Слайд 36
ГИГИЕНА БЕРЕМЕННЫХ
пребывание на свежем воздухе
полноценный, длительный сон
— не менее 8 часов в сутки
избегать контактов с
инфекционными больнымиежедневно принимать душ (но не ванну)
Воздерживаться от половых отношений в первые и последние 2–3 месяца
носить свободную и удобную одежду
заниматся гигиенической гимнастикой
Слайд 37
ПИТАНИЕ БЕРЕМЕННОЙ
Питание беременной должно быть рациональным: полноценным и
разнообразным за набором пищевых продуктов, что обеспечивают потребности беременной
и плода, а также правильно разделенным на протяжении дня. Правильне питание важный фактор в предупреждении анемии, гестозов, гипотрофии плода, аномалий родовых сил.Пищевой рацион беременных должен включать белки, жиры, углеводы, витамины, микроэлементы, воду. Составляя рацион питания беременной, следует учитывать характер ее трудовой деяльности, рост, массу тела, срок беременности.
Слайд 38
ПРИЧИНЫ НАСТУПЛЕНИЯ РОДОВ
В конце беременности – за 2
недели до родов в организме беременной проходят:
- гормональные
изменения - изменения в коре головного мозга
- эндокринные нарушения в плаценте
- повышение концентрации нейрогормонов: окситоцина, ацетилхолина, серотонина и катехоламинов, которые возбуждают бета-адренорецепторы матки и тормозят альфа-адренорецептори
- уменьшается уровень прогестерона
- увеличивается количество эстрогенов
Слайд 39 РОДЫ – это физиологический процесс, во время какого
проходит изгнание из матки через родовые пути плода, плаценты
с оболочками и околоплодными водами. Физиологические роды – это роды со спонтанным началом и прогрессированием родовой деятельности у беременной группы низкого риска в сроке беременности 37-42 недели в затылочном предлежании, удовлетворительном состоянии матери и новорожденного после родов
Слайд 40
КЛАССИФИКАЦИЯ РОДОВ
Срочные – partus maturus normalis –
37-42 нед.
преждевременные- partus praematurus – до 37нед.
Запоздалые – partus
serotinus – после 42нед.индуцированные – искуственное родозбуждение по показаниям со стороны матери или плода.
Программированные – предусматривают процесс рождения плода в дневное, удобное для врача время .
Слайд 42
ПЕРИОДЫ РОДОВ
І период – раскрытия : длится у
первородящих – 10-11 часов, повторнородящих – 7-9 часов
фаза –
латентная -до 8 часов скорость раскрытия 0,3-0,5 см в час. Происходит сглаживание и раскрытие шейки до 3 – 3,5 см фаза – активная, скорость раскрытия 1,0 -1,5 см / час, раскрытие до 8 см.
фаза замедления 1 –1,5 год длится до полного раскрытия маточного зева, скорость раскрытия – 0,8-1,0 см/час
ІІ период –изгнания 1-2 часа
ІІІ период - последовый 15-30 мин
Слайд 43 РОДИЛЬНЫЕ СИЛЫ Родовая деятельность осуществляется под действием двух родильных
сил:
Схватки - это регулярные сокращения мышц матки, которые не
зависят от воли женщины. Начало родов характеризуется появлением регулярных схваток, что длятся по 10 – 15 сек. через 10 – 12 мин.Потуги – это периодические сокращения мышц передней брюшной стенки, диафрагмы и тазового дна, что возникают под воздействием рефлекторного раздражения рецепторов тазового дна. Их можно регулировать. Сокращение этих мышц приводит к повышению внутрибрюшного давления и изгнанию плода из матки.
Слайд 44
ХАРАКТЕРИСТИКИ СОКРАТИТЕЛЬНОЙ ДЕЯТЕЛЬНОСТИ
Тонус матки
Интенсивность схваток
Продолжительность схваток
Интервал между схватками
Слайд 45
СОКРАТИТЕЛЬНАЯ ДЕЯТЕЛЬНОСТЬ МАТКИ
Волна сокращения обычно начинается в области
дна, вблизи трубного угла, чаще справа. Отсюда импульсы распространяются
в сторону нижнего сегмента со скоростью 2см/с, захватывая весь орган в течение 15 с.Слайд 46 Началом родов считают время наступления регулярных схваток по
10 -15 сек. через 10 – 12 мин., что
приводят до сглаживания и раскрытия шейки матки.
Слайд 47
ПЕРВЫЙ ПЕРИОД
При первых родах сначала происходит полное
сглаживание шейки матки (за счет раскрытия внутреннего зева шейки
матки), потом расширяется канал шейки матки и только после этого – раскрытие (за счет внешнего зева).
Слайд 48
РАСКРЫТИЕ ШЕЙКИ МАТКИ
При повторных родах сглаживание и раскрытие
внутреннего и внешнего зева происходит одновременно.
Слайд 49 Полным раскрытием шейки матки считается ее раскрытие на
10 – 12 см, при этом краи шейки матки
при влагалищном исследовании не определяются, пальпируется лишь предлежащая часть плода.Место стыкания головки к стенкам нижнего сегмента матки называют поясом соприкосновения. Он разделяет околоплодные воды на передних и задних. Ниже его на головке образуется родовая опухоль.
Слайд 50 При развитии интенсивных и регулярных схваток и раскрытии
шейки матки между верхним сегментом матки (телом) и мягким
нижним сегментом образуется борозда в виде пограничного или контракционного кольца. Оно, как правило, образуется после отхождения околоплодных вод, когда головка плода плотно прилегает к шейке матки. Его можно пропальпировать через переднюю брюшную стенку в виде поперечной борозды.Высота контракционного кольца над лобком приблизительно отвечает открытию шейки матки и составляет не больше 8 – 10 см (4 – 5 поперечных пальца).
Слайд 52
ВТОРОЙ ПЕРИОД
Происходит продвижение головки и туловища плода по
родовому каналу и рождение ребенка.
Второй период определяется совокупностью
всех последовательных движений, которые осуществляет плод при прохождении через родовые пути матери и характеризуется биомеханизмом родов.В зависимости от положения, предлежания плода, вида и позиции биомеханизм родов будет разным.
При опускании передлежащей части плода (головки) на тазовое дно появляются потуги. Длительность схваток во ІІ периоде составляет 40 – 80 сек., через 1 – 2 мин.
Слайд 54
ТРЕТИЙ ПЕРИОД
В течении этого периода происходит
отделение и выделение последа из матки.
Последовый период длится
в среднем 15 – 30 мин. Кровопотеря не должна превышать 0,5 % от массы тела женщины, что в среднем составляет 250 – 300 мл.Сразу после рождения плода матка значительно сокращается и уменьшается в размерах, поэтому несколько минут матка находится в состоянии тонического сокращения, после чего начинаются "последовые" схватки
Слайд 55 Под действием этих схваток плацента с оболочками отделяется
от стенок матки и рождается наружу из полости матки.
Слайд 56
Типы отделения плаценты
І тип – центральный (по Шульце),
когда плацента отделяется от центра ее прикрепления и образуется
ретроплацентарная гематома, которая способствует последующему отделению последа. В данном случае послед рождается плодовой поверхностью наружу.ІІ тип – периферический (по Дункану), при котором послед начинает отделяться от края плаценты, ретроплацентарная гематома не образуется, а послед рождается материнской поверхностью наружу.