Слайд 2
АБСЦЕСС ЛЕГКОГО
Абсцесс легкого – это гнойное расплавление легочной
ткани с образованием одной или нескольких отграниченных полостей, заполненных
гноем и окруженных воспалительным валиком (перифокальное воспаление – инфильтрат).
Этиология.Почти всегда абсцесс легкого является осложнением другого заболевания, чаще пневмонии, в том числе и аспирационной пневмонии. Абсцесс может развиться при закупорке бронха опухолью или инородным телом, при нагноительных заболеваниях легких (нагноение кист легкого).
Возможен занос инфекции гематогенным путем при тромбофлебитах, послеродовом сепсисе, инфекционном эндокардите и др.
Способствующие факторы.Старческий возраст и ослабление реактивности организма.
Слайд 9
.
Клиническая картина.Различают два периода развития: I период –

до вскрытия абсцесса; II период – после вскрытия абсцесса.
I
период.Происходит формирование абсцесса. Больной предъявляет жалобы на общую слабость, недомогание, потерю аппетита, кашель со скудно отделяемой мокротой, боль в грудной клетке. Повышается температура тела: вначале умеренно высокая, постепенно становится ремитирующей, а затем гектической, сопровождается ознобом и повышенной потливостью.
При обследовании над местом поверхностно расположенного абсцесса отмечается притупление перкуторного звука; может выслушиваться жесткое дыхание, иногда сухие хрипы. При глубоко расположенных абсцессах не при простукивании, не при выслушивании можно не определить изменений.
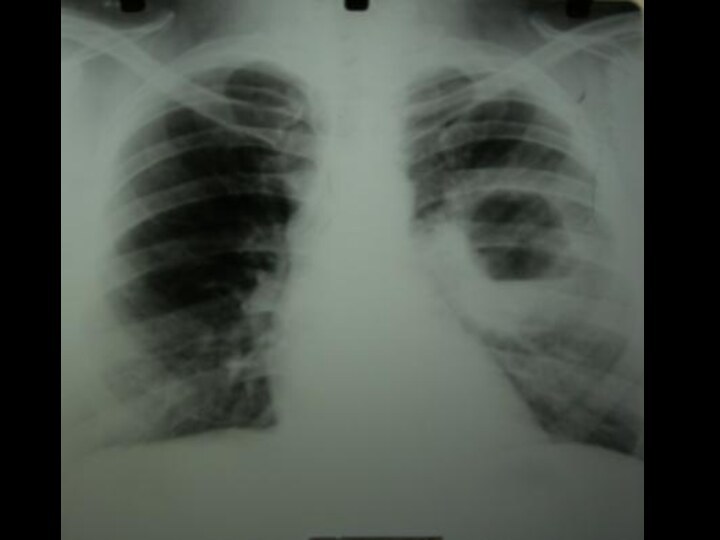
В крови: нейтрофильный лейкоцитоз со сдвигом влево и значительное увеличение СОЭ. Рентгенологически: определяется крупноочаговое затемнение с неровными краями и нечеткими контурами.
Этот период продолжается в среднем 10 – 12 дней.
IIпериод.Начинается с прорыва гнойника в бронх, при этом выделяется обильная гнойная мокрота (полным ртом), иногда со зловонным запахом. Суточное количество мокроты определяется величиной полости и колеблется от 200 – 300 мл до 1 – 2 л. Отстоявшаяся мокрота делится на 3 слоя: верхний – пенистая мутноватая жидкость, средний – водянистый, нижний – гнойный.
Слайд 10
Состояние пациента значительно улучшается: температура тела снижается, уменьшается
потливость, улучшается аппетит.
При обследовании над участком поражения определяется притупление
перкуторного звука с тимпаническим оттенком. При аускультации начинают выслушиваться влажные разнокалиберные хрипы. Дыхание становиться бронхиальным, а иногда амфорическим.
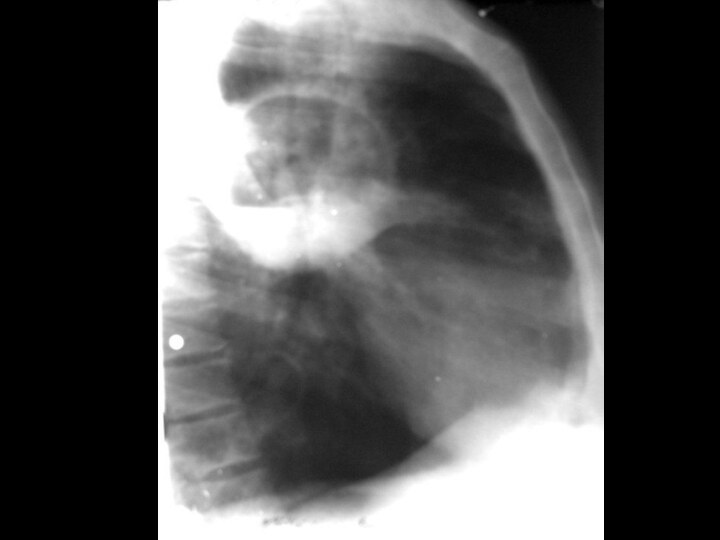
На рентгенограмме после опорожнения полости на фоне инфильтрации легочной ткани видно просветление с уровнем жидкости. При множественным абсцессах отмечается несколько уровней жидкости. Полость абсцесса со всех сторон окружена воспалительной каймой с размытым наружным контуром.
Слайд 11
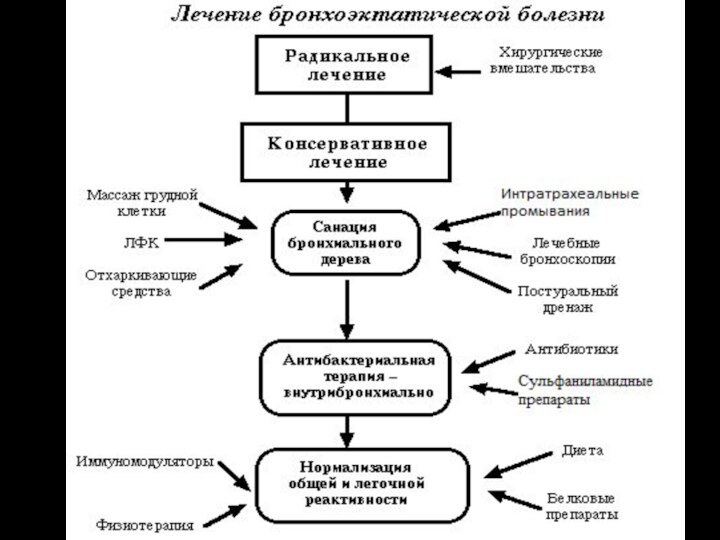
Лечение и уход.Большое значение имеет раннее распознавание абсцесса

исвоевременное полноценное лечение. Необходимо соблюдать постельный режим, обеспечить постоянный
приток свежего воздуха, а при необходимости назначить оксигенотерапию. В диету необходимо включать большое количество белка, витаминов. Используют повторные переливания крови до 200 мл, внутривенное введение белковых препаратов, кровезаменителей. Как можно раньше следует назначать антибактериальную терапию с учетом исследования мокроты на чувствительность микрофлоры. Антибиотики назначают парентерально (внутримышечно или внутривенно), внутрибронхиально (через бронхоскоп) при сообщении абсцесса с дренирующим бронхом. Возможно внутритрахеальное введение антибиотиков путем заливок их гортанным шприцем или в виде аэрозоля. В случаях поверхностного расположения абсцесса антибиотики вводят пункционно. При отсутствии улучшения через 1 – 2 мес. Ставится вопрос о хирургическом вмешательстве.
Мокроту необходимо собирать в закрывающуюся банку, так как она содержит большое количество микрофлоры и имеет зловонный запах.
Для улучшения оттока мокроты пациент должен принимать дренажное положение (с опущенным головным концом кровати). Голова должна быть повернута набок с целью предупреждения аспирации, особенно во время сна.
При стихании процесса больной подлежит санаторно-курортному лечению в регионе с теплым сухих климатом. После выздоровления применяют профилактическое лечение для предупреждения рецидивов, особенно осенью и весной.
Слайд 12
Профилактика.Необходимо устранять факторы, приводящие к нагноительным процессам.
Это ранняя
диагностика пневмоний, различных септических состояний и своевременное полноценное их
лечение. Предупреждение аспирации, особенно у детей, стариков и больных с расстройством акта глотания, при рвоте и у пациентов без сознания (наркоз, травма черепа, кровоизлияния в мозг).
Осложнения.Хронизация процесса; прорыв гнойника в плевральную полость с образованием эмпиемы плевры; легочное кровотечение в результате разрушения некротическими массами кровеносных сосудов; возникновение новых абсцессов в легких; метастазы абсцессов в мозг, печень, селезенку и другие органы.
Слайд 13
БРОНХОЭКТАТИЧЕСКАЯ БОЛЕЗНЬ
Бронхоэктатическая болезнь – это хроническое заболевание, представляющее
собой форму нагнои-тельных поражений легких, при которой гнойно-воспалительный процесс
локализуется вначале в необратимо измененных (расширенных, деформированных) и функционально неполноценных бронхах – бронхоэктазах, а затем приводит к тяжелому поражению легочной ткани.
Слайд 14
Причины.Бронхоэктазы бывают приобретенные и врожденные. Врожденные встречаются редко

и рассматриваются как порок развития – результат дисплазии стенки
бронхов. Приобретенные бронхо-эктазы образуются вторично и чаще развиваются как результат перенесенных в детстве инфекций бронхолегочной системы, преимущественно вирусной этиологии, реже – бронхопневмония, хрони-ческий деформирующий бронхит, туберкулез и абсцесс легких; иногда бронхоэктазы развиваются в результате попадания в бронхи инородных тел.
Вследствие длительно протекающих воспалительных процессов в бронхах, изменениям подвер-гаются слизистая оболочка, мышечный слой и перибронхиальная ткань, в результате чего бронх теряет свою эластичность. Разрастаясь около бронхов, соединительная ткань уплотняется и растягивает их. Пневмосклеротические изменения в легочной ткани, развивающиеся после перенесенной пневмонии, абсцесса легкого или при туберкулезе, вызывают сморщивание ее, что также ведет к рас-тяжению стенок бронхов с последующим их расширением.
В зависимости от характера расширения бронхоэктазы могут быть цилиндрическими, веретенооб-разными, мешотчатыми и смешанными.
Если бронхоэктазы не подвергаются воспалительным изменениям (не инфицированы) то в течение длительного периода клинически не проявляют себя. В случае присоединения инфекции развивается воспалительный процесс и бронхоэктазы заполняются гнойным содержимым, в них поддерживается хроническое воспаление.
Слайд 18
Способствующие факторы.
1. Снижение защитных процессов в бронхах
2. Нарушение
механизмов очищения бронхов.
3. Изменение бронхиальной проходимости (бронхиальная обструкция).
4. Хронические
заболеваний верхних дыхательных путей (особенно гнойные поражения носоглотки).
Клиническая картина.Основным симптомом является кашель с обильным выделением гнойной мокроты, иногда с гнилостным запахом. Наибольшее количество мокроты («полным ртом») выделяет-ся по утрам, иногда до 2/3 суточного объема. Появляется кашель, как правило, после сна при смене положения тела. В течение дня кашель редкий - идет накопление гнойного содержимого в бронхах.
Кашель также может возникать при том положении больного, которое способствует наилучшей дре-нажной функции пораженных бронхов.
Слайд 19
Вследствие повышения внутрибронхиального давления при кашле, возможен разрыв

кровеносных сосудов в истонченных стенках бронхов, что приводит к
кровохарканью, а при повреждении крупных сосудов – к легочному кровотечению.
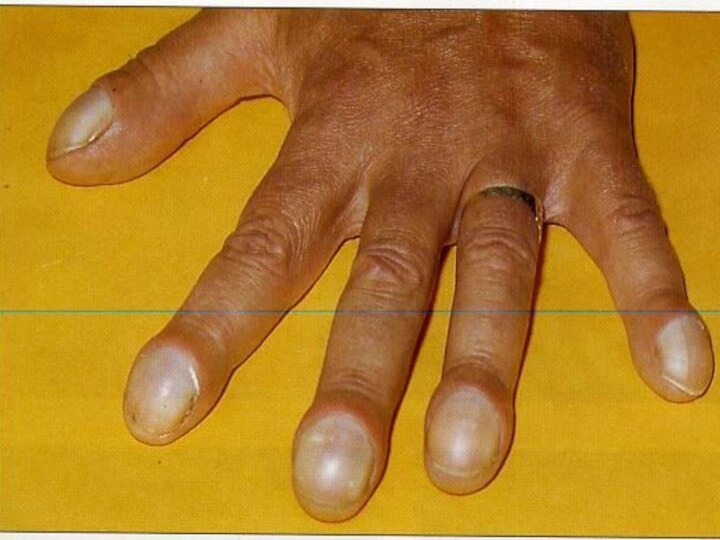
Выделение большого количества гнойной мокроты в течение длительного периода приводит к общей интоксикации и истощению организма. Развиваются бледность, похудание, анемия, общая слабость; пальцы приобретают вид барабанных палочек, а ногти – часовых стекол. Повышается температура тела, увеличивается количество мокроты. В крови лейкоцитоз со сдвигом влево, увеличи-вается СОЭ.
При аускультации - «мозаичное» дыхание (в одних участках – ослабленное, в других жесткое), а также сухие и влажные хрипы, имеющие трескучий характер. Влажные хрипы обычно локализуются в нижних отделах легких, так как там чаще формируются бронхоэктазы.
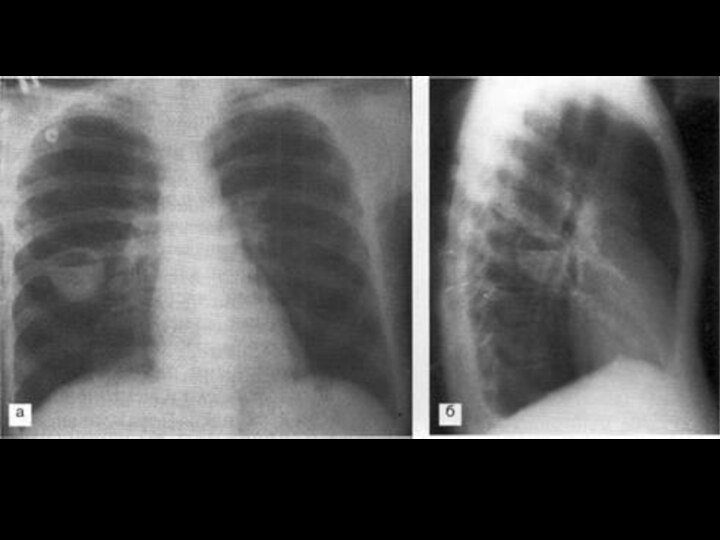
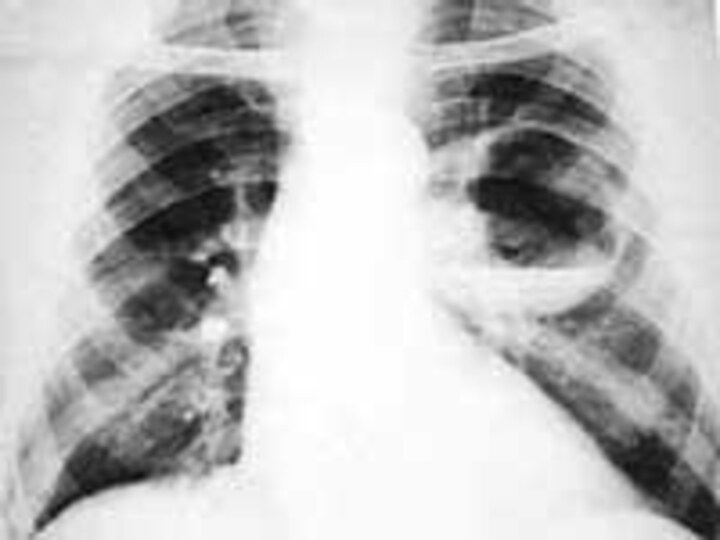
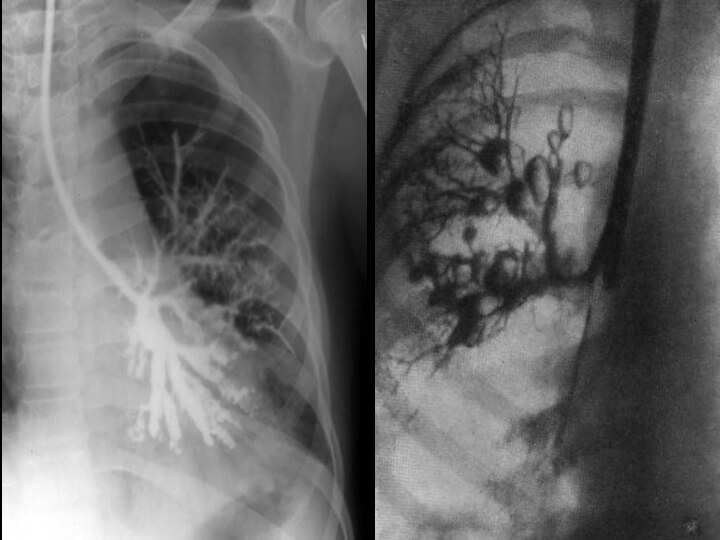
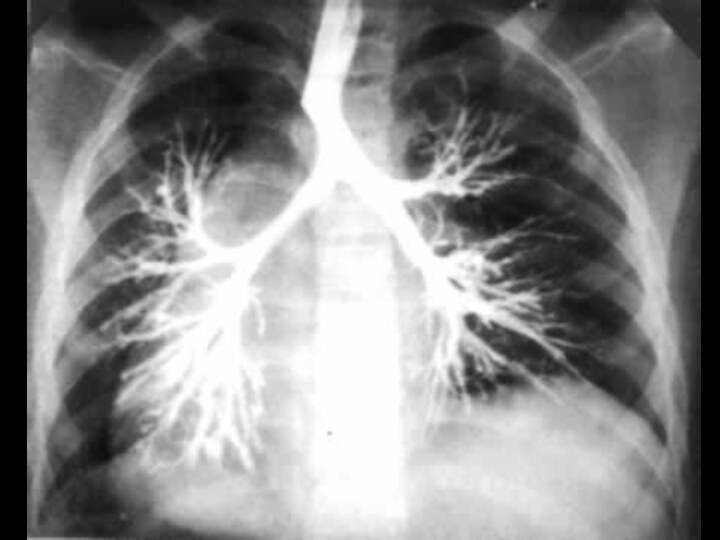
На рентгенограмме рисунок легких носит сотовый или ячеистый характер, иногда выявляются полостные образования, вокруг которых могут быть воспалительные инфильтраты.
Вне обострения многие симптомы заболевания могут отсутствовать, однако продуктивный кашель сохраняется, выделяется мокрота в достаточном количестве.
При стихании процесса проводят контрастную бронхографию для выявления характера и локализации бронхоэктазов с целью последующего возможного оперативного их удаления.
Слайд 21
Прогноз.Прогноз зависит от тяжести течения, распространенности процесса и
клинического течения (частота и тяжесть обострений). При наличии осложнений
прогноз неблагоприятный.
Профилактика.
1. Диспансерное наблюдение пациентов с хроническим бронхитом, пневмонией.
2. Полноценное лечение хронических заболеваний легких.
3. Исключение влияния на организм вредных факторов (курение, пылевые вредности).
4. Проведение закаливания.
5. Борьба с детскими инфекциями (корь, коклюш) и адекватное их лечение.
6. Профилактика туберкулеза, гриппа, простудных заболеваний.
Осложнения.На фоне сопутствующей эмфиземы развивается легочная недостаточность, «легочное сердце», затем недостаточность кровообращения. Иногда формируется абсцесс легкого и эмпиема плевры. Длительное существование гнойной инфекции приводит к развитию амилоидоза, железодефи-цитной анемии. Вероятны длительные непрекращающиеся легочные кровотечения.
Слайд 22
РАК ЛЕГКОГО
Раком легкого называют злокачественную опухоль, растущую из

эпителия слизистой оболочки бронхов или из эпителия легочных альвеол.
Раковая опухоль, локализующаяся в легком, подразде-ляется на первичную (рак легкого) и вторичную (метастатическую), которая развивается в результате заноса в легкое раковых клеток из других органов (чаще из желудка).
Рак легкого разделяют на центральный и периферический. Центральный исходит из эпителия главного, долевого или сегментарного бронхов и обычно локализуется внутри его. Периферический рак растет из эпителия мелких бронхов или легочных альвеол, имеет шаровидную форму и растет кнаружи от стенки бронхов. Кроме того, по локализации выделяют медиастинальный рак (в средостении) и верхушечный рак (в верхушке легкого).
Причины.До настоящего времени причины развития рака легкого не выявлены.
Способствующие факторы.
1. Профессиональные вредности (асбест, соединения хрома и др.).
2. Промышленные загрязнения канцерогенными веществами (мышьяк, радий и т.д.).
3. Курение.
4. Хронические воспалительные процессы в бронхах и легочной ткани.
Слайд 23
Клиническая картина.На начальной стадии развития симптоматика крайне скудна
либо отсутствует. По мере развития опухоли клиническая картина отличается
разнообразием, что особенно характерно для центрального рака легкого.
Выделяют три группы симптомов:
1) местные, обусловленные наличием опухоли;
2) вторичные, обусловленные прорастанием опухоли в соседние ткани, органы и метастазами в др.органы;
3) общие симптомы, неспецифичные, зависящие от воздействия на организм в целом.
Заболевание развивается постепенно. Больные жалуются на кашель, боли в грудной клетке. Кашель вначале сухой, приступообразный. Затем появляется слизистая или слизисто-гнойная мокрота. Постепенно присоединяются кровохарканье (прожилки крови или равномерное прокрашивание) и одышка, развивающаяся вследствие частичной или полной закупорки просвета бронха (дыхание над этим участком может не выслушиваться).
Слайд 24
Симптомы, обусловленные разрастанием и прорастанием опухоли в соседние

ткани и органы: охриплость (афония); сдавление верхней полой вены
– односторонний отек шеи, лица, руки; сдавление шейного симпатического нерва – повышение температуры одной половины головы, западение глазного яблока и сужение зрачка (синдром Горнера).
Метастазы опухоли бывают на всех стадиях развития рака. Ими поражаются: печень, почки, голов-ной мозг, кости и др. При разрастании метастазов увеличивается и становится плотной и бугристой печень, выявляется неврологическая очаговая симптоматика, спонтанные переломы ребер и позвоноч-ника.
Выражены симптомы интоксикации: слабость, похудание, повышение температуры и др.
Диагностика: рентгенологический метод исследования (прямой и боковой); исследование мокроты с нахождением в ней атипичных клеток, также исследуется бронхиальный секрет и плевральный экссудат; компьютерная томография; бронхоскопия (проводится забор пораженной ткани для гистологического исследования; бронхография.
Слайд 25
Лечение и уход.Единственный эффективный метод – радикальная операция

– лобэктомия или пул-монэктомия, при условии нераспространения опухоли на
другие доли легкого и отсутствии метастазов в периферические лимфоузлы. В случае невозможности операции проводят лучевую или химиотерапию. Лучевая терапия задерживает рост опухоли и облегчает состояние пациента. Химиотерапия (циклофосфамид, метотрексат, винкристин) применяется при неоперабельном раке или после проведенной операции. При наличии сопутствующих воспалительных изменениях водят антибиотики.
В неоперабельной стадии - лечение симптоматическое. Для облегчения болей – обезболивающие средства. Для уменьшения кашля больному дают кодеинсодержащие препараты.
Больные нуждаются в тщательном уходе: профилактика пролежней; наблюдение за функционированием всех органов; помнить о возможности обильных кровотечений, при которых следует повернуть голову больного на бок во избежание асфиксии сгустками крови, дать воды со льдом. Больного следует уложить, ко рту поднести лоток и срочно сообщить врачу.
Прогноз.Неблагоприятный.
Профилактика.Борьба с курением;лечение хронических воспалительных заболеваний легких,устранениепроизводственных и промышленных вредностей.
Слайд 27
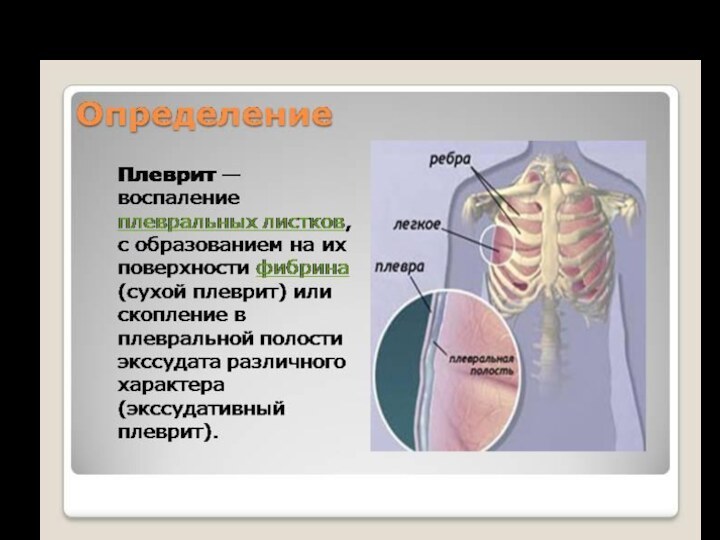
СУХОЙ ПЛЕВРИТ
Причины. Чаще является проявлением скрыто протекающей

туберкулезной инфекции. Кроме того сухой плеврит наблюдается и при
нетуберкулезных поражениях легких (пневмонии, нагноительные заболевания, инфаркт легкого); внелегочных процессах (панкреатит, холецистит, поддиафрагмальный абсцесс и пр.).
Клиническая картина. Характерным симптомом сухого плеврита является боль в грудной клетке, усиливающаяся при дыхании, кашле, движении. Уменьшается боль при лежании на больной стороне. Характер болей обусловлен вовлечением в процесс реберной плевры. При воспалении диафрагмальной плевры боль может ощущаться в животе и симулирует острый холецистит, панкреатит или аппендицит.
Больной жалуется на сухой кашель, недомогание. Температура субфебрильная либо нормальная. При осмотре отмечается отставание при дыхании грудной клетки на стороне поражения. Выслушивается шум трения плевры. При пальпации грудная клетка болезненна.
Продолжительность течения сухого плеврита обычно 1 – 2 недели и заканчивается выздоровлении. Затянувшееся течение и рецидивирующий характер заболевания может говорить об активном туберкулезном процессе в легких и лимфатических узлах средостения.
Слайд 28
Лечение и уход.Симптоматическое лечение заключается в обезболивании: горчичники,
согреваю-щий компресс с тугим бинтованием, смазывание грудной клетки спиртовым
раствором йода. Медикаментозно назначают внутрь: кодеин (для угнетения кашлевого рефлекса); противовоспалительные препараты.
Прогноз.Благоприятный. Пациенты, перенесшие сухой плеврит неясной этиологии подлежат диспансерному наблюдению в противотуберкулезном диспансере.
Слайд 29
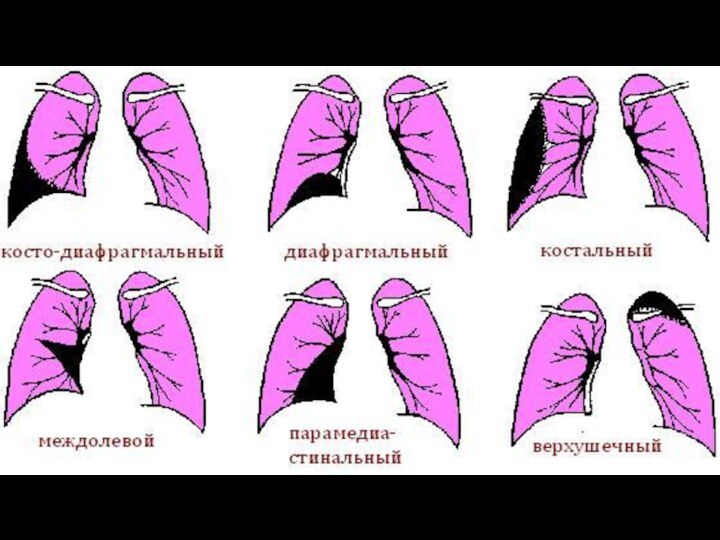
ЭКССУДАТИВНЫЙ (ВЫПОТНОЙ) ПЛЕВРИТ
Экссудативные (выпотные) плевриты по характеру выпота
подразделяют на: серозно-фибринозные, геморрагические, гнойные, гнилостные и пр. Подобное
деление обусловлено причиной, вызвавшей плеврит.
Причины.
Серозно-фибринозный экссудатчаще появляется при туберкулезе, системной красной волчанке.
Геморрагический экссудатнаблюдается при опухолях: раке легкого, метастазах в плевру, опухоли плевры, а также при инфаркте легкого, туберкулезе.
Гнойный экссудат: может образовываться из серозно-фибринозного или развивается в результате гнойно-воспалительных процессов в грудной клетке (абсцесс, бронхоэктатическая болезнь, перикардит, эзофагит).
Гнилостный выпотявляется, как правило, проявлением анаэробной инфекции.
Слайд 30
Клиническая картина.Заболевание развивается как постепенно, так и остро.

Быстро приводит к накоплению жидкости в плевральной полости, при
этом боль в грудной клетке уменьшается или исчезает. Отмечается повышение температуры до 39 – 40 град., слабость, потливость. Степень одышки зависит от величины выпота и скорости накопления жидкости. При большом количестве экссудата, приводящего к смещению сердца, одышка бывает значительной и заставляет больного принимать вынужденное сидячее положение (ортопноэ).
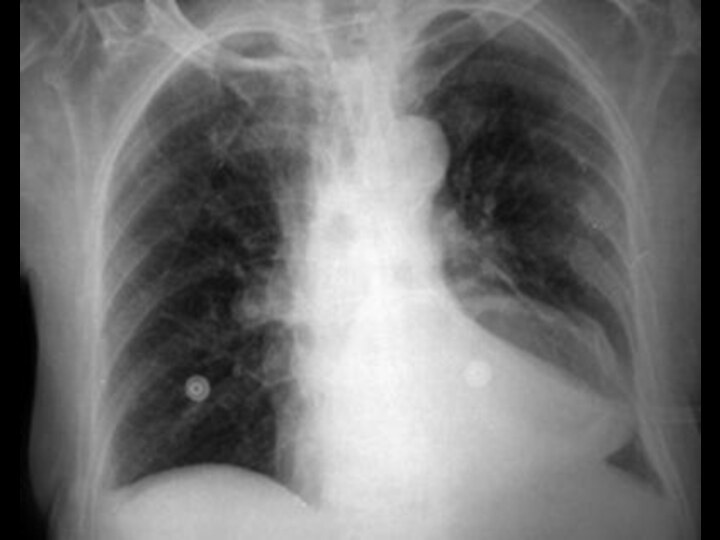
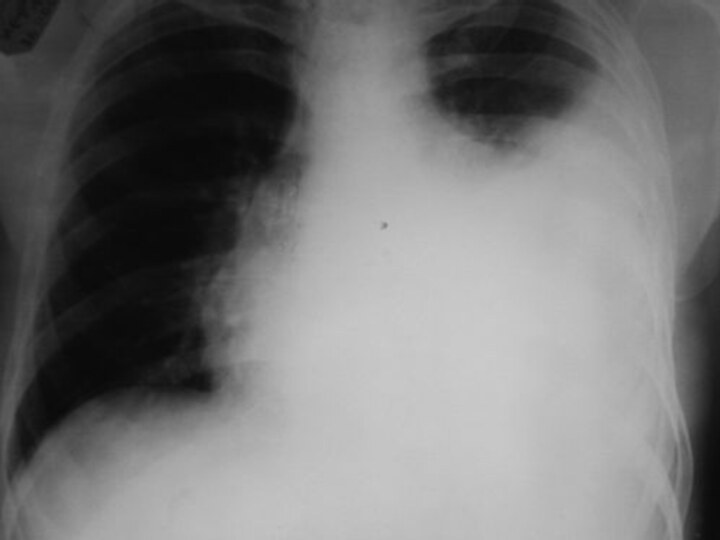
Общее состояние пациента, как правило, тяжелое. При осмотре отмечается ассиметрия грудной клетки и отставание ее в акте дыхания. Голосовое дрожание в области скопления жидкости не опре-деляется. При перкуссии – укорочение перкуторного звука. Аускультативно – резко ослабленное дыхание над участком поражения, а выше границы экссудата бронхиальное дыхание.
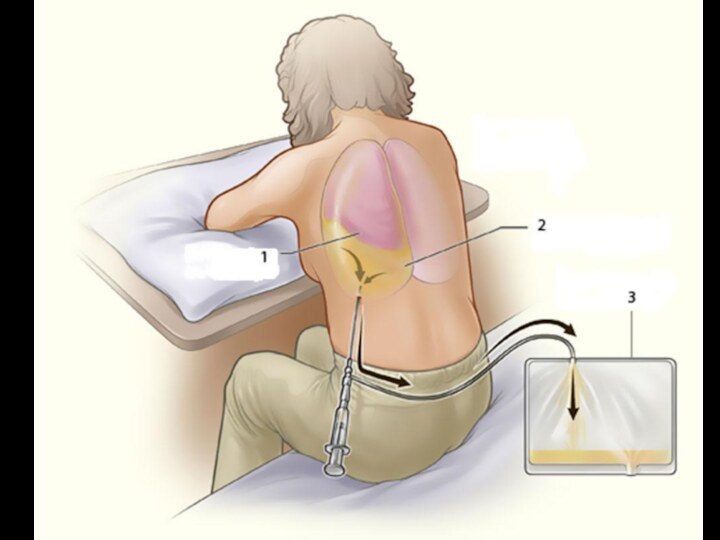
На рентгенограмме видна верхняя граница уровня жидкости в виде косой линии. Важное значение имеет исследование экссудата, полученного при проведении плевральной пункции, которую произво-дят в восьмом межреберье по задней подмышечной линии. Полученный экссудат оценивают по цвету, консистенции, запаху и отправляют в различные лаборатории: клиническую, микробиологическую (для посева на флору) и биохимическую (определение наличия сахара и ферментов).
Длительность течения экссудативного плеврита 3 – 6 недель. Оно зависит от времени его выявле-ния и скорости удаления из плевральной полости гноя, а также тяжести заболевания, вызвавшего плеврит.
После рассасывания экссудата появляются плевральные спайки, приводящие к ограничению под-вижности легких и диафрагмы, к перетяжке сердца в пораженную сторону, к стойким деформациям грудной клетки.
Слайд 34
Лечение и уход.Лечебные мероприятия включают в себя: соблюдение
постельного режима, высококалорийное питание с достаточным количеством белков и
витаминов; при болях – обезболивающие препараты. Необходимо уточнить основное заболевание (туберкулез, пневмония и др.), осложнившееся плевритом. Назначают лекарственные средства, показанные при данной патологии (специфическая терапия).
Большое значение имеет плевральная пункция. Ее проводят как с диагностической, так и с лечебной целью для удаления экссудата из полости плевры, санации полости и введения внутриплеврально антибиотиков. За одну пункцию извлекают не более 1,5 литров жидкости. Удаление ее проводят медленно во избежание развития коллапса или обморока.
Применяется также хирургическое лечение гнойного плеврита (резекция ребер, вскрытие плевральной полости и дренаж).
Обязательно общеукрепляющее лечение, переливание крови, плазмы, белковых препаратов.