Слайд 2
Нервно-мышечные заболевания – обобщённое название различных видов первичной
и вторичной мышечной патологии , которые включают:
Наследственные, относительно
не прогрессирующие миопатии;
Системные заболевания, прежде всего прогрессирующие мышечные дистрофии(ПМД)
Слайд 3
К прогрессирующим мышечным дистрофиям относятся:
Первичные миопатии(амиотрофии)
Вторичные(нейрогенные) спинальные
и невральные амиотрофии
Миастении, миотонии(протекают с нарушением функции нервно-мышечного синаптического
аппарата)
Слайд 4
Мышцы глаза
Круговая мышца глаза
Слайд 5
Мышцы глаза
Глазодвигательные мышцы правого глаза
Слайд 7
Обследование пациентов:
Генеалогический анализ
Неврологический статус
Нейроофтальмологическое обследование
Электромиография(ЭМГ)
Электронейромиография(ЭНМГ)
Биохимические исследования
Биопсия изменённых мышц
с гистологическим изучением биоптата
Слайд 8
ЭМГ и ЭНМГ позволяют судить:
О локализации патологического процесса
Выявить
поражения мышц
Поражения нервно-мышечных синапсов
Поражения периферических нервов
Уровень поражения периферических нижних)
мотонейронов.
Слайд 9
Электрофизиологические тесты позволяют легко дифференцировать причину мышечной слабости.
Существуют две стандартные методики исследования:
ЭМГ, при которой
игольчатые электроды вводятся в мышцы, что позволяет регистрировать спонтанную активность (потенциалы фибрилляции, потенциалы фасцикуляции, положительные острые волны, миотонические разряды, псевдомиотонические разряды), изменение параметров потенциалов двигательных единиц (ПДЕ).
Чрескожная стимуляция периферических нервов с регистрацией моторных и сенсорных потенциалов действия (исследование скорости проведения возбуждения по двигательным и чувствительным волокнам).
Слайд 10
Электромиография
Ребёнок 14 лет, ЭМГ картина в норме
Слайд 11
Для миопатического типа поражения характерно, на ЭМГ:
уменьшение средней
длительности ПДЕ (на 21 % и более);
снижение амплитуды
ПДЕ (100–300 мкВ при норме 350–600 мкВ);
повышение фазности потенциалов (60–70 % при норме до 5 %), выраженная полифазия (до 90 %) отмечается при злокачественных формах ПМД;
Слайд 12
ЭМГ
Прогрессирующая мышечная дистрофия(наибольшая выраженность спонтанной активности в виде
потенциалов фибрилляций)
Слайд 13
Биохимические исследования
Уровень ферментов:
Креатинфосфокиназы(КФК общая крови)N=10-110 МЕ
Лактатдегидрогеназы(ЛДГ
крови)N=0.8-4.0 ммоль/(ч*л)
Креатинкреатининовый индекс (Уровень ферментов повышается при первичных мышечных
дистрофиях и существенно не изменяется при вторичных формах).
Слайд 14
Биопсия изменённых мышц с исследованием биоптата
Миопатии и миодистрофии характеризуются диффузной потерей мышечных волокон, которые
замещаются жировой или соединительной тканью.
При полимиозите появляются признаки воспалительных изменений. Денервационные атрофии характеризуются выраженным уменьшением размеров мышечных волокон в пораженных двигательных единицах и увеличением интактных двигательных единиц.
Избыточное накопление липидов или гликогена в сохранных мышечных волокнах позволяет заподозрить липидные и гликогеновые болезни накопления.
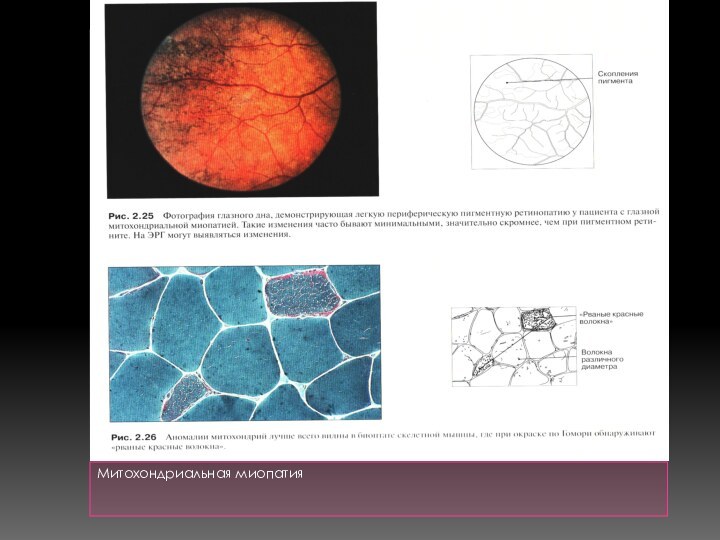
Митохондриальные заболевания различных типов можно обнаружить при окраске препаратов трихромом по Гомори, позволяющей определить скопления митохондрий, которые окрашиваются в красный цвет,увеличение числа иразмера митохондрий.
С помощью световой и электронной микроскопии можно выявить демиелинизацию, формирование луковицеобразных утолщений нервного ствола, аксональную дегенерацию.
Слайд 15
Прогрессирующие наследственные нейромышечные заболевания
Классификация(1974 г. J.Schmitt и J.Renny):
1.Изолированная
окулярная миопатия
2.Поздняя окулярная миопатия: офтальмофарингеальная,
окулофациальнолопаточная,
офтальмомиопатия Килона-Невина
3.Окулярная миопатия:
синдром Кирнса-Сейра
поражение миокарда
дегенеративные процессы в структурах центральной и периферической нервной системы
Слайд 16
Прогрессирующие наследственные нейромышечные заболевания
Окулярная миодистрофия Грефе
Офтальмопатия Килона-Невина
Окулофарингеальная миодистрофия
Бульбарно-паралитическая
миопатия Гоффмана
Бульбарная амиотрофия Фацио-Лонде
Окулокраниоскелетная прогрессирующая ядерная миопатия Кирнса-Ши
Плечелопалочнолицевая миодистрофия
Ландузи-Дежерина
Офтальмоплегическая прогрессирующая ядерная миопатия с пигментным ретинитом, скротальным языком и снижением интеллекта.
Невральная амиотрофия Шарко-Мари-Тута-Гоффманна
Синдром Кирнса-Сейра
Слайд 17
Наружная прогрессирующая офтальмопатия Килона - Невина
Начало заболевания в
возрасте до 20 лет, но может встречаться от 8
мес.-80 лет.
Клиника:
*Двусторонний птоз, затем-двусторонняя офтальмоплегия(парез и паралич взора без диплопии)
*Поражение мышц глотки, дисфагия
*Снижение силы и гипотрофия мышц-разгибателей шеи
*Вовлечение в процесс мышц туловища и проксимальных мышц конечностей
Тип наследования: аутосомно-доминантный
спорадически
Диагностика: биопсия- признаки первичной атрофии волокон, их жировая инфильтрация, фиброз, характерные для митохондриальных болезней разорванные красные волокна(ragget-red fibris), большое количество изменённых и увеличенных митохондрий.
Слайд 20
Окулярная миодистрофия Грефе
Наружная хроническая прогрессирующая офтальмоплегия
Дебют
клинических проявлений в возрасте 20-30 лет.
Клиника:
* в начале заболевания-двусторонний парез мышцы, поднимающей верхнее веко, затем-стойкий птоз верхних век, исход-полная наружная офтальмоплегия без диплопии;
*зрачковые реакции сохранены, т.к. поражается только поперечнополосатая мускулатура;
*может сопровождаться пигментным или беспигментным ретинитом;
* умеренная слабость круговой мышцы глаза, лобной , мимических,
*гипотония и гипотрофия скелетных мышц плечевого пояса;
*снижение сухожильных рефлексов;
*мышцы языка не страдают.
Тип наследования: аутосомно-доминантный.
Диагностика: ЭМГ+биопсия поражённой мышцы(гистологически в мышце- рассеянные красные волокна, жировые капли, продукты дегенерации и распада).
Слайд 21
Окулофарингеальная миодистрофия
Медленное доброкачественное течение, начало заболеваня в возрасте
50 лет.
Клиника:
* двусторонний парез мышцы, поднимающей верхнее веко;
*парез
мышц глотки и гортани;
*дисфония и дисфагия;
*офтальмопарез, парез мимических, жевательных, мышц шеи и прксимальных отделов конечностей;
*кахексия.
Диагностика: умеренно повышенный уровень КФК, ЭМГ признаки миодистрофии в поражённых мышцах.
Тип наследования: аутосомно-доминантный, патологический ген связан с 14-й хромосомой.
Слайд 22
Бульбарно-паралитическая миопатия Гоффмана
Клиника:
*птоз;
*парез взора;
*лицо миопата;
*нарушение глотания, жевания;
*дизартрия;
*гипотония и
гипотрофия мышц плечевого пояса.
Слайд 23
Бульбарная амиотрофия Фацио-Лонде
Вторичная пргрессирующая мышечная дистрофия.
Дебютирует в возрасте
от 2-12 лет.
В оснрве- поражение двигательных ядер черепных нервов,
слабость мышц, иннервируемых 12, 10, 9, 7, 5, 4 и 3 парой черепно-мозговых нервов.
Клиника:
*признаки бульбарного синдрома( фасцикулярные подёргивания в языке,парез мимических и жевательных мышц,офтальмопарез);
*вялые парезы рук.
Исход: смерть от нарастания бульбарного синдрома через 1-8 лет от начала заболевания.
Тип наследования : аутосомно-рецессивный.
Слайд 25
Окулокраниоскелетная прогрессирующая ядерная миопатия Кирнса-Ши
Начало заболевания в возрасте
до 15 лет.
Клиника:
*наружный офтальмопарез, постепенно переходящий в офтальмоплегию;
*прогрессирующая миодистртфия
мышц лица, шеи, плеч, тазового пояса, проксимальных отделов кончностей;
*снижение слуха;
*бульбарный синдром: дизартрия, дисфония , дисфагия.
Диагностика: ликвор – белково-клеточная диссоциация;
биопсия- дистрофические изменённые, увеличенные митохондрии, паракристаллические включения.
Слайд 27
Плече-лопаточно-лицевая миодистрофия Ландузи-Дежерина
Чаще встречается у лиц женского пола

в возрасте 10-25 лет, медленно прогрессирует.
Клиника:
*в начале заболевания-
слабость поперечнополосатых мышц лица, плечевого пояса и проксимальных отделов рук;
*поражение лобной мышцы, круговых мышц глаз и рта, невозможность закрытия глаз, «губы топира», «поперечная улыбка»;
*«крыловидные лопатки»;
*миопатия больших грудных мышц, трапециевидной, зубчатой мышц- больной не может поднять руки выше горизонтали;
*миопатия мышц спины, живота, межрёберных,ягодичных, бедренных мышц;
*уплощение грудной клетки в передне-заднем направлении;
*поясничный гиперлордоз , «осинная талия»;
*пояснично-крестцовые боли(вертеброгенный корешковый синдром);
*поражение мышц может быть несимметричным;
*атрофия вспомогательной дыхательной мускулатуры(хр.бронхит);
*умеренная псевдогипертофия мышц голеней;
*у женщин- неблагоприятное течение беременности, родов, ранняя детская смертность.
Тип наследования: аутосомно-доминантный.
Диагностика: на ЭКГ- внутрипредсердные и внутрижелудочкрвые нарушения проводимости.
Исход: через 6-7 лет от начала заболевания- затруднение самообслуживания и самостоятельного передвижения.
Слайд 28
Офтальмоплегическая прогрессирующая ядерная миопатия с пигментным ретинитом, скротальным
языком и снижением интеллекта
Клиника:
*офтальмоплегия;
*значительное снижение остроты зрения(пигментная дистрофия сетчатки);
*скротальный
язык( увеличен в размере с поперечными бороздами);
*снижение интеллекта.
Слайд 29
Невральная амиотрофия Шарко-Мари-Тута-Гоффма
Невральная амиотрофия типа А или сочетание

признаков наследственной моторной и сенсорной невропатии(НМСН) 1-го типа (демиелинизирующая
форма) и 2-го типа (нейрональная форма).
Наследственная хроническая медленнопрогрессирующая демиелинизирующая полинейропатия.
Проявляется чаще в возрасте от 5-12 лет, начало связано с физическим перенапряжением, простудными заболеваниями.
Клиника:
*первый признак- «походка аиста»( слабость мышц перонеальной группы);
*атрофия мышц стоп, голеней;
*исчезновение ахилловых, коленных рефлексов;
*«свисающие» стопы с углубленным сводом(per cavus) и согнутыми пальцами(камптодактилия), «птичья нога», симптом «опрокинутой бутылки» ;
*«когтистая лапа»(вовлечение в процесс дистальных мышц рук, западение межкостных промежутков, уплотнение мышц тенора и гипотенора);
*дисрафический статус: высокое нёбо, кифосколиоз, «крыловмдные» лопатки;
*подергивания и судороги мышц;
*нистагм»
*болезненность при пальпации периферических нервов;
*акроангиопатия, гипергидроз и похолодание стоп;
*Ретробульбарный неврит с последующей атрофией ДЗН;
*хориоретинальная дегенерация;
*наружный офтальмопарез;
*зрачковые расстройства;
*недостаточность функций обонятельного и слухового нерва.
Природа метаболического дефекта не уточнена.
Тип наследования : аутосомно- рецессивный, сцепленный с Х- хромосомой.
Слайд 30
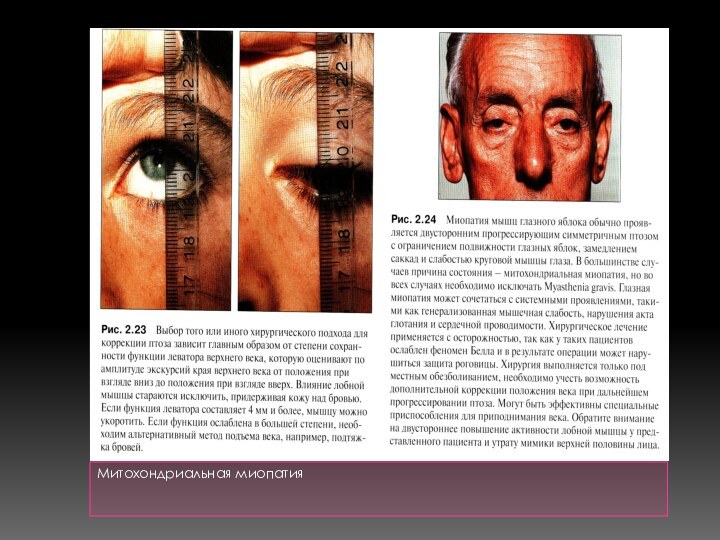
Офтальмоплегия-плюс, окулокраниосоматическое нейромышечное заболевание, вариант митохондриальной энцефаломиопатии.
Болеют чаще
лица мужского пола в ювенильном периоде, основные клинические проявления
возникают в 20 лет.
Клиника:
*в дебюте заболевания- неполный симметричный птоз верхних век + хронический прогрессирующий офтальмопарез;
*офтальмоплегия;
*сокращение лобных мышц при взоре вверх;
*двусторонний лагофтальм ( поражение круговой мышцы глаза);
*слабость мимических, жевательных мышц)(маскообразное лицо « Гатчинсона »);
*зрачковые реакции сохранены;
*пигментная ретинопатия ( сужение поля зрения, снижение остроты зрения, гемералопия);
*изменение проводимости сердечной мышцы ( возможны полная а/v блокада, синдром Морганьи- Адамса- Стокса);
*парезы мышц: глотки, гортани, шеи, плечевого пояса и рук;
*нейросенсорная глухота;
*нистагм;
*скандированная речь;
*мозжечковая атаксия;
*интенционный тремор;
*эндокринные растройства;
*отставание в интеллектуальном развитии.
Синдром Кирнса-Сейра
Слайд 31
Диагностика:
Ликвор – белково-клеточная диссоциация;
КТ – признаки диффузной гипотрофии
головного и спинного мозга;
Биохимия крови – лактат- пируватный ацидоз;
ЭМГ
– первично-мышечные изменения;
Биопсия – разорванные красные волокна (мультисистемная митохондриальная цитопатия).
Тип наследования:- спорадически;
-семейный вариант( слабость мышц шеи и конечностей)
Слайд 32
Миастении:
Миастения Эрба-Гольдфлама (MIASTENIA GRAVIS)
Миастенические кризы
Холинергический криз
Глазная форма миастении
Бульбарная
форма миастении
Ранняя детская форма миастении
Юношеская форма миастении
Врождённая форма
миастении
Слайд 33
Миастения Эрба-Гольдфлама (MIASTENIA GRAVIS)
Хроническое заболевание, проявляющееся слабостью и
патологической утомляемостью поперечнополосатых мышц, обусловленное нарушением проведения двигательных импульсов
через нервно-мышечные синапсы.
Этиология не уточнена, дебют заболевания в 20-40 лет, чаще у молодых женщин.
Слайд 34
Характерные признаки для мышечной утомляемости при миастении (
М.И. Кузин и Б.М. Гехт, 1996 г.)
Избирательное поражение мышц
Несоответствие
локализации поражения зоне иннервации отдельных нервов
Лабильность патологической утомляемости мышц
Угнетение утомляемости мышц при приёме антихолинестеразных препаратов ( прозерин, окасазил и т.п.)
Слайд 35
Клиника:
*птоз верхних век и парезы наружных мышц глаза;
*ограничение
перемещения взора, страбизм, диплопия;
*поражение жевательных, мимических, мышц глотки, гортани,
языка;
*мышечная слабость нарастает к вечеру.
Тип наследования: аутоимунное заболевание, не исключён семейный характер наследования.
Слайд 36
Пробы на миастению:
Увеличение нагрузки на исследуемые мышцы: например,
если 10-20 раз чередовать зажмуривание и максимальное раскрытие глаз,
при миастении нарастает птоз;
Тест- охлаждения: на верхнее веко кладут обёрнутый салфеткой кусочек льда на 5-10 минут , при миастении нервно-мышечная передача улучшается под влиянием охлаждения;
Прозериновая проба: уменьшение мышечной слабости в течение 40 минут после введения подкожно 2 мл 0.05 % прозерина;
Быстрое снижение сократительной способности мышц при повторном раздражении электрическим током.
Слайд 39
Миастенические кризы
Выраженные обострения заболевания MIASTENIA GRAVIS.
Проявляются нарушением дыхания,
сердечно-сосудистыми расстройствами.
Экстренная помощь:
1.контроль за состоянием дыхательных путей,
2.При
отсутствии передозировки АХЭП, в машине скорой помощи вводят 1-2 мл прозерина подкожно, дыхание О2 через маску ,
3. Экстренная госпитализация в отделение интенсивной терапии, ввести 0.5 мг/ч прозерина подкожно или внутривенно.
4.При дыхательной недостаточности- интубация и ИВЛ.
5.Плазмоферрез через день, до 5-6 сеансов.
Слайд 41
Холинергический криз
Возникает при передозиорвке АХЭП при лечении миастении.
Клиника:
*миоклонии
в мышцах глаз, лица, шеи, плеч, тазового пояса;
*дыхательные расстройства;
*сужение
зрачков;
*бледность кожных покровов, мраморность кожи;
*похолодание конечностей;
*обильное слюноотделение;
*Скопление слизи в бронхах;
*гипергидроз;
*гиперперистальтика;
*спастические боли в животе;
*диарея;
*учащённое мочеиспускание;
*нарушение дыхания;
*Возможно развитие коматозного состояния.
Антидот – препараты группы атропина( М-холинолитики).
Слайд 42
Глазная форма миастении
Клиника:
*нарастающий парез мышцы поднимающей верхнее веко;
*парез
наружных мыщц глаза;
*слабость круговой мышцы глаза;
*птоз верхних век;
*ограничение сочетанных
движений глаз;
*страбизм;
*диплопия;
*резистентность к АХЭП.
Слайд 43
Бульбарная форма миастении
Клиника:
*нарастающая дисфагия;
*нарастающее утомление звучности голоса;
*слабость мышц
шеи, плеч, тазового пояса, конечностей;
*слабость дыхательных мышц, диафрагмы.
Слайд 44
Ранняя детская форма миастении
Проявляется в первые годы
жизни.
Клиника:
*опущение верхних век;
*бульбарный синдром;
*нарушение функции дыхательных мышц;
*мышцы, обеспечивающие движение
глазных яблок, в процесс вовлекаются редко.
Слайд 45
Юношеская форма миастении
Клиника:
*проявляется в пубертате, чаще у девочек;
*Поражение
наружных мышц глаза (птоз,
страбизм, диплопия, расстройство взора);
*бульбарный синдром;
*парезы дыхательных мышц;
*гипотрофия мышц;
*генерализованная мышечная слабость;
Слайд 46
Врождённая форма миастении
Клиника:
*чаще встречается у мальчиков;
*проявляется при
рождении (слабый крик, затруднённое сосание);
*птоз верхних век, страбизм, диплопия,
парез взора;
*бульбарный синдром;
*в меньшей степени страдают мышцы лица, конечностей, туловища.
Слайд 47
Миотонии
Миолтония Томсена
Дистрофичеслая миотония Штейнерта- Баттена- Куршмана
Хондродистрофическая миопатия или
синдром Шварца- Джампела
Слайд 48
Миотония Томсона
Миотонический синдром с рождения или в пубертате.
Клиника:
*появление
миотонии при активных движениях и распространение на все мышечные
группы ;
*спазмы в мышцах конечностей, языке, глотке, лица, ног, кистей рук, жевательной мускулатуре ;
*тонический мышечный спазм с затруднением расслабления;
*миотонические реакции и рефлексы;
*повышение механической возбудимости поперечно полосатой мускулатуры;
*ухудшение в хололное время года, уменьшение миотонии в тёплом помещении;
*тоническийй спазм круговой мышцы глаз ( затруднение при открывании глаз после плотного смыкания век);
*симптом Грефе (характерен для гипертиреоза, при миотонии ложный – уменьшение отставания верхних век при взоре вниз);
*симптом мышечного валика – при ударе молоточком по мышце появляется углубление или валик на 4-10 секунд, особенно ярко при перкуссии языка, икроножных, дельтовидных, ягодичных мышц;
Диагностика: изменения на ЭМГ.
Тип наследования: аутосомно-доминантный, чаще у лиц мужского пола.
Слайд 49
Дистрофичеслая миотония Штейнерта- Баттена- Куршмана
Клиника:
*начало с ослабления мышечной
силы в предплечьях и кистях;
*поражение жевательных и мышц языка,
их отёчность;
*блефароптоз;
*поражение грудиноключичнососцевидной мышцы, ограничение свободного движения головы;
*парестезии кожи в области поражённых мышц;
*смазанность речи;
*« петушинная походка»;
*выпадение волос, атрофия жировой ткани, яичек/яичников;
*в поздних стадиях – помутнение хрусталика, ЦХРД, вторичная глаукома;
*снижение интеллекта и слабоумие;
*сопутствуют : сахарный диабет, гипогонадизм, гиперсомния,открытая гидроцефалия, апноэ во сне.
Диагностика: краниограммы – гиперостоз, уменьшение размеров турецкого седла, КФК – умеренно повышен.
Тип наследования: аутосомно-доминантный
Слайд 50
Хондродистрофическая миопатия или синдром Шварца- Джампела
Клиника:
*у детей 3-5
лет;
*задержка роста;
*дисплазия костей таза;
*«килевидная» грудь;
*высокое нёбо;
*гипоплазия гортани;
*слабость сфинктеров;
*блефароспазм, блефарофимоз;
*ХРД
на глазном дне;
*пятно Фукса в макуле;
*Патологическая пигментация сетчатки у зубчатой линии, мелкие кисты сетчатки, ретиношизис.
Тип наследования: аутосомно-рецессивный.
Слайд 51
Лечение нейромышечных заболеваний:
1. Сбалансированное лечебное питание (продукты,

содержащие белок, полиненасыщенные жирные кислоты, витамины, микроэлементы): овощи, творог,
рыба, печень, соевое мясо. Весной и осенью — курсовой прием поливитаминных препаратов и микроэлементов (активал, мультитабс, биовиталь, мильгамма, нейровитан, неуробекс).
2. Медикаментозное лечение прогрессирующих мышечных дистрофий.
Медикаментозное лечение назначается с учетом полученных результатов клинико-инструментального исследования и сопутствующей патологии (кардио-, пневмопатии). При доброкачественных формах ПМД , в стадии стойкой компенсации, при легкой, легко-средней степени тяжести заболевания целесообразно назначение курсами препаратов «метаболического» действия, направленных на улучшение, поддержание обменных, «энергетических» процессов неповрежденных миоцитов, кардиомиоцитов. К таким препаратам относятся: АТФ-лонг, цитофлавин, кардонат, элькар, милдронат, магнерот, витамин Е, метионин. Назначается по 1–2 препарата курсами 2–3 раза в год.
При наличии жалоб на боли в мышцах нижних конечностей, чувство «стягивания» мышц особенно хорошо зарекомендовал себя цитрулина малат. Препарат способствует «утилизации» молочной кислоты, одновременно обладая метаболическими свойствами. Данный препарат широко используют в профессиональном спорте при физическом перенапряжении, перед соревнованиями.
При доброкачественных формах в стадии субкомпенсации, при средней степени тяжести заболевания, на ранних стадиях патологического процесса в стадии компенсации при злокачественных (быстро прогрессирующих) формах ПМД назначается 10% раствор карнитина хлорида (данный препарат обладает метаболическим, нейротрофическим, кардиотрофическим и антиоксидантным свойствами) c кокарбоксилазой, аскорбиновой кислотой в/в капельно на фоне в/м введения пиридоксина гидрохлорида и перорального приема метионина. 3–4 курса № 10 в год с дальнейшим переходом на пероральный прием препарата кардонат в амбулаторных условиях длительностью до 2 мес.
У детей до 5 лет предпочтение отдается жидким формам карнитинсодержащих препаратов ввиду удобства применения и лучшей переносимости.
При этих же формах для фармакопунктур используются антигомотоксические препараты, препараты нейротрофического действия (церебрум композитум, траумель и др.).
При наличии церебрастенического, амиотрофического синдрома назначается мильгамма по 1–2 мл в/м через день № 10 с дальнейшим переходом на прием препарата внутрь в виде драже до 1 мес.