- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Осложнения инфаркта миокарда
Содержание
- 3. ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДАОсложнения острого периода ИМ:нарушения ритма
- 4. ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДАОсложнения в подостром периоде ИМ:нарушения
- 5. Острая сердечная недостаточностьКлассификация ОСН (Killip, 1997)I Класс
- 6. Отек легкихХарактеризуется накоплением внесосудистой жидкости в лёгких
- 7. Отек легких: клинические признакиположение ортопноэ;одышка в состоянии
- 8. Отек легких: инструментальные признакиИнструментальные признаки:Рентгенография: линии Керли
- 9. Отек легких: принципы терапииУвлажненный кислород (2-6 л/мин);Фуросемид
- 10. Кардиогенный шокКлинический синдром, обусловленный резким падением насосной
- 11. Кардиогенный шок: патогенез
- 12. Кардиогенный шок: диагностические критерии (1)1. симптомы
- 13. 4. САД при двух измерениях < 90
- 14. Кардиогенный шок: принципы терапииКупирование проводится поэтапно:1. Придать
- 15. Кардиогенный шок: принципы терапии5. При резком снижении
- 16. Постинфарктный синдром ДресслераРеактивное аутоиммунное осложнение ИМ, развивающиеся
- 17. Постинфарктный синдром ДресслераИнструментальная диагностика:ЭхоКГ – утолщение листков
- 18. Скачать презентацию
- 19. Похожие презентации
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДАОсложнения острого периода ИМ:нарушения ритма и проводимости;отек легких;кардиогенный шок;острая аневризма сердца;разрыв сердца;перикардит;тромбоэмболические осложнения;острые эрозии и язвы желудочно-кишечного тракта.













Слайд 3
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения острого периода ИМ:
нарушения ритма и
проводимости;
язвы желудочно-кишечного тракта.
Слайд 4
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения в подостром периоде ИМ:
нарушения ритма
и проводимости;
сердечная недостаточность;
аневризма сердца;
тромбоэмболические осложнения;
постинфарктный синдром (синдром Дресслера);
постинфарктная
стенокардия.Поздние осложнения инфаркта миокарда:
постинфарктный кардиосклероз;
нарушения ритма, проводимости, сократимости миокарда;
нарушения психики.
Слайд 5
Острая сердечная недостаточность
Классификация ОСН (Killip, 1997)
I Класс –
бессимптомная левожелудочковая дисфункция (летальность 6 %);
II Класс – наличие
хрипов, которые выслушиваются на площади не менее 50% легочных полей, ритм «галопа» (летальность 17 %);III Класс – отек легких (возникает у 10% больных, смертность до 40%);
IV Класс – кардиогенный шок (возникает у 20% больных, смертность до 90%).
Слайд 6
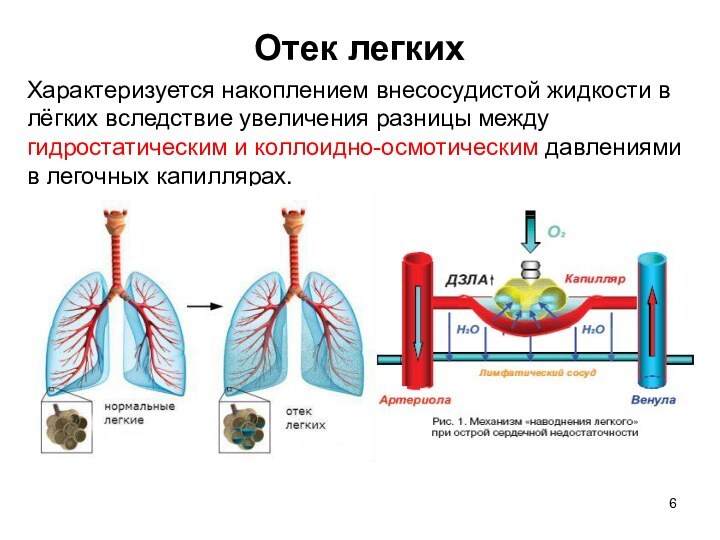
Отек легких
Характеризуется накоплением внесосудистой жидкости в лёгких вследствие
увеличения разницы между гидростатическим и коллоидно-осмотическим давлениями в легочных
капиллярах.
Слайд 7
Отек легких: клинические признаки
положение ортопноэ;
одышка в состоянии покоя;
внезапно возникшее чувство резкой нехватки воздуха (приступы мучительного удушья);
кашель с дистанционными хрипами, выделением пенистой мокроты розового цвета;
бледность или цианоз кожного покрова и слизистых;
возбуждение больного, страх смерти, спутанность сознания;
набухшие, пульсирующие вены шеи;
при перкуссии будет отмечаться притупление звука над областью легких;
при аускультации жесткое дыхание, сухие или влажные, разнокалиберные хрипы;
Слайд 8
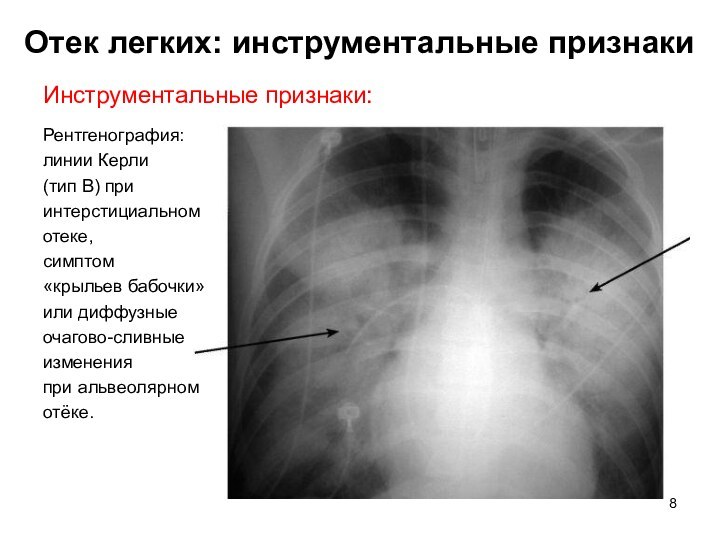
Отек легких: инструментальные признаки
Инструментальные признаки:
Рентгенография:
линии Керли
(тип
В) при
интерстициальном
отеке,
симптом
«крыльев бабочки»
или диффузные
очагово-сливные
изменения
при альвеолярном
отёке.
Слайд 9
Отек легких: принципы терапии
Увлажненный кислород (2-6 л/мин);
Фуросемид 20-80
мг в/в, при необходимости – повторное введение с 1-4
ч интервалами;Антагонисты альдостерона – при отсутствии почечной недостаточности и гиперкалиемии.
Морфин (1мл 2% р-ра в/в струйно);
Нитраты (Нитроглицерин в/в капельно в дозе 0,25 мкг/кг/мин под контролем АД);
Инотропные агенты (допамин, добутамин 2,5 мкг/кг/мин) – при гипотонии;
По показаниям ИВЛ;
Слайд 10
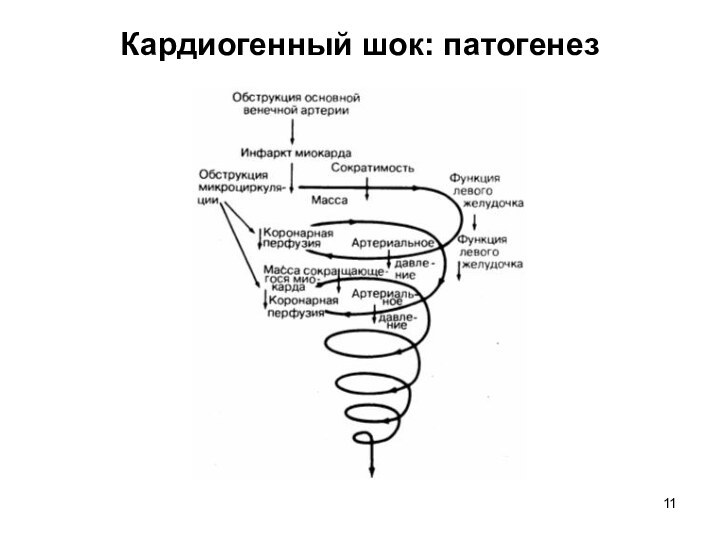
Кардиогенный шок
Клинический синдром, обусловленный резким падением насосной функции
сердца, сосудистой недостаточностью и выраженной дезорганизацией системы микроциркуляции. Встречается
у 10-15% пациентов с ИМ.Формы кардиогенного шока:
1) рефлекторный кардиогенный шок;
2) аритмический кардиогенный шок;
3) истинный кардиогенный шок с подразделением на кардиогенный шок средней тяжести (I степени), тяжелый кардиогенный шок (II степени) и ареактивный кардиогенный шок (III степени).
Слайд 12
Кардиогенный шок:
диагностические критерии (1)
1. симптомы недостаточности периферического
кровообращения: бледно-цианотичная, «мраморная», влажная кожа; периферический цианоз; спавшиеся вены;
холодные кисти и стопы; снижение температуры тела; удлинение времени исчезновения белого пятна после надавливания на ноготь > 2 сек;2. нарушение сознания (заторможенность, спутанность сознания, реже – возбуждение);
3. олигурия < 20 мл/ч или анурия;
Слайд 13 4. САД при двух измерениях < 90 мм.
рт. ст. (при предшествовавшей АГ < 100 мм рт.
ст.)5. снижение пульсового АД до 20 мм рт. ст. и ниже
снижение среднего АД < 60 мм рт. ст.
6. гемодинамические критерии: сердечный индекс менее 1,8 - 2,5 л/мин/м2; давление «заклинивания» в легочной артерии > 15 мм. рт. ст.; повышение ОПСС; снижение ударного и минутного объемов.
Кардиогенный шок:
диагностические критерии (2)
Слайд 14
Кардиогенный шок: принципы терапии
Купирование проводится поэтапно:
1. Придать вынужденное
положение;
2. Оксигенотерапия 100% кислородом;
3. При выраженном ангинозном синдроме (Рефлекторная
форма КШ): 1-2 мл 0,005% р-ра фентанила ИЛИ 1 мл 1% р-ра морфина ИЛИ 1 мл 2% р-ра промедола в/в струйно медленно + 90-150 мг преднизолона ИЛИ 150-300 мг гидрокортизона в/в струйно; 4. При гиповолемии (ЦВД < 80-90 мм водн. ст. – Гиповолемическая форма КШ): 400 мл декстрана/натрия хлорида/ 5% р-ра глюкозы в/в капельно с постепенным увеличением скорости инфузии до исчезновения признаков шока или ЦВД до 120-140 мм вод. ст.
Слайд 15
Кардиогенный шок: принципы терапии
5. При резком снижении насосной
функции левого желудочка (Истинная форма КШ): допамин 200 мг
в 400 мл 5% р-ра глюкозы (физраствора) в/в капельно, начальная скорость введения – 15-20 кап/мин; 1-2 мл 0,2% р-ра норадреналина в 200-400 мл 5% р-ра глюкозы (физраствора) в/в капельно под контролем АД, начальная скорость введения – 15-20 кап/мин ИЛИ добутамин / добутрекс 250 мг на 250 мл физраствора в/в капельно, начальная скорость введения – 15-20 кап/мин.
Слайд 16
Постинфарктный синдром Дресслера
Реактивное аутоиммунное осложнение ИМ, развивающиеся через
2 – 6 недель после его начала.
Клинические проявления:
Перикардит;
Плеврит;
Пневмонит;
Атипичная
форма;Малосимптомная форма.
Лабораторная диагностика:
Лейкоцитоз, эозинофилия, гипергаммаглобулинемия, ускорение СОЭ;
Антимиокардиальные антитела;
Слайд 17
Постинфарктный синдром Дресслера
Инструментальная диагностика:
ЭхоКГ – утолщение листков перикарда,
наличие свободной жидкости в полости;
Рентгенография – увеличение тени сердца,
скопление жидкости в плевральной полости, небольшие очаги уплотнения легочной ткани, усиление сосудистого рисунка.Лечение:
НПВС (диклофенак, ибупрофен, индометацин)
Глюкокортикоиды (преднизолон 20-40 мг 1 раз в сутки, в течении 2-3 недель с постепенным снижением дозы по 5 мг в неделю в течении 5-6 недель).