- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Симптомы рака желудка, методы раннего выявления, симптоматология заболеваний кишечника
Содержание
- 2. Рак желудка.Рак желудка занимает первое место в
- 3. ЭтиологияЭтиология и патогенез окончательно не выяснены. В
- 4. Патологическая анатомияЛокализация (наиболее часто)в пилорическом отделепрепилорическом отделе
- 5. Патологическая анатомияВ зависимости от преобладания в опухоли
- 6. Клиническая картина:В ранней стадии заболевания выделяют «синдром
- 7. Клиническая картина:Выраженная клиническая картина при раке желудка
- 8. Клиническая картина:В зависимости от локализации:При локализации рака
- 9. Клиническая картина:Общие симптомыПовышение температуры тела до субфебрильных
- 10. ОсмотрПри осмотре больного отмечаетсяпохудание. бледность кожных покровов
- 11. Пальпация живота.Исследование необходимо проводить в положении больного
- 12. Пальпация живота.Так как в подложечной области можно
- 13. Пальпация.Окончательно вопрос о локализации опухоли решается путем
- 14. Инструментальные методыРентгенологическое исследование. при раке желудка обнаруживается
- 15. Лабораторные исследованияАнализ кала на скрытую кровь ( реакция Грегерсена) ОАК гипохромная анемия, ускорение СОЭ.
- 16. Язва малой кривизны желудка
- 18. Осложнения.обильные желудочные кровотечения. прободение стенки желудка. образование
- 19. Целиакия.Целиакия - хроническое и прогрессирующее заболевание, характеризующееся
- 20. Этиология и патогенез Повреждающий эффект оказывает глиадиновая
- 21. Этиология и патогенезБольшое значение в патогенезе имеет
- 22. Клиническая картина. хроническая диарея, полифекалия (вес фекалий
- 23. Физикальный статусдефицит массы тела и роста с
- 24. Диагностика. В связи с различными вариантами течения
- 25. Диагностика.При лабораторных исследованиях выявляется значительное повышение концентрации
- 26. ДиагностикаКосвенным методом диагноза глютеновой болезни считается глиадинотолерантный
- 27. Болезнь Крона
- 28. Определение:Болезнь Крона (регионарный илеит, энтерит) — неспецифический
- 29. Клинические симптомыОстрая форма. нарастающие боли в правом
- 30. Клинические симптомыХроническая форма. Периодические, а позже постоянные
- 31. Клинические симптомыПри пальпации живота—болезненность и «опухоль» в
- 32. Клинические симптомыОбщие симптомы:слабость, недомогание, снижение работоспособности, повышение температуры тела до субфебрильной, похудание,
- 33. Клинические симптомыВнекишечные проявления:гиповитаминоз (кровоточивость десен, снижение сумеречного
- 34. Клинические симптомынедостаточность надпочечников (пигментация кожи, гипотония).недостаточность щитовидной
- 35. Клинические симптомыОдносторонний сакроилеит, коксартрит.Узловая эритема
- 36. Лабораторные данные:ОАК: признаки анемии, нейтрофильный лейкоцитоз, увеличение
- 37. Инструментальные исследованияРентгеноскопия кишечника: ригидность пораженных петель кишечника,
- 38. ХРОНИЧЕСКИЙ НЕСПЕЦИФИЧЕСКИЙ ЯЗВЕННЫЙ КОЛИТ
- 39. КЛАССИФИКАЦИЯ ХРОНИЧЕСКОГО НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТАI. По клиническому течению:Острая
- 40. КЛАССИФИКАЦИЯ ХРОНИЧЕСКОГО НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТАIII. По тяжести процесса:а) легкая
- 41. КЛАССИФИКАЦИЯ ХРОНИЧЕСКОГО НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТАОсложнения;1) Местные:а) перфорация;б) токсическая дилятация;в) кровотечение;г) рак;д) стриктуры.2) Общие:а) гепатит, холангит;б) артрит (синовит);в) стоматит, глоссит;г) кожные изменения;д) конъюнктивит, ирит.
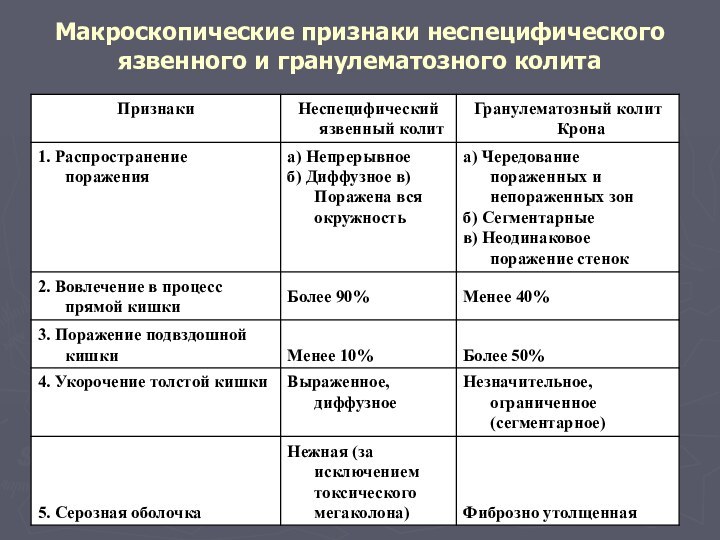
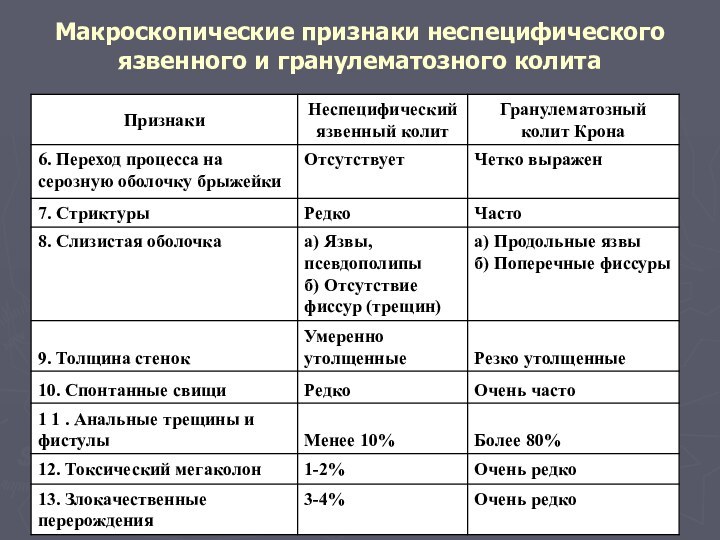
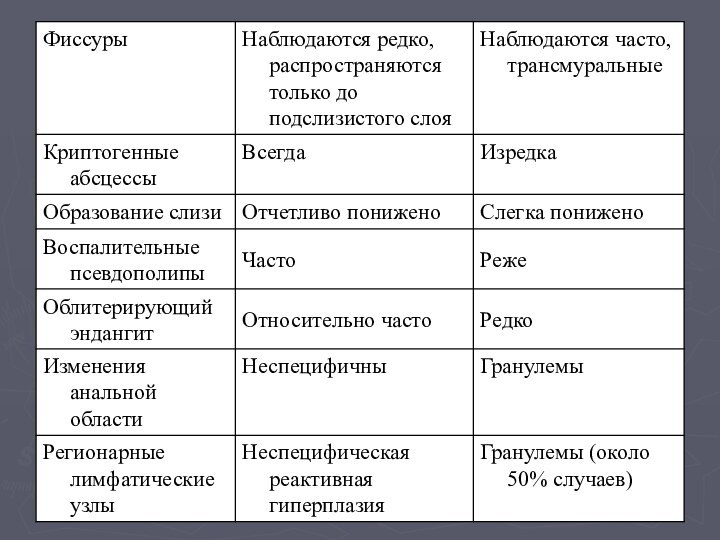
- 42. Макроскопические признаки неспецифического язвенного и гранулематозного колита
- 43. Макроскопические признаки неспецифического язвенного и гранулематозного колита
- 44. Гистологическая картина при неспецифическом язвенном и гранулематозном колите
- 46. Скачать презентацию
- 47. Похожие презентации
Рак желудка.Рак желудка занимает первое место в структуре общей заболеваемости злокачественными новообразованиями. Чаще заболевают мужчины в возрасте от 40 до 60 лет.










































Слайд 2
Рак желудка.
Рак желудка занимает первое место в структуре
общей заболеваемости злокачественными новообразованиями.
от 40 до 60 лет.
Слайд 3
Этиология
Этиология и патогенез окончательно не выяснены.
В качестве
предрасполагающих факторов указывается на неблагоприятное влияние чрезмерно горячей, грубой
пищи, а также алкоголя, курения.В патогенезе рака желудка важное значение имеют предраковые заболевания
хронический атрофический гастрит с перестройкой слизистой оболочки желудка.
длительно не рубцующиеся язвы желудка.
полипы и полипоз желудка.
Слайд 4
Патологическая анатомия
Локализация (наиболее часто)
в пилорическом отделе
препилорическом отделе желудка.
По характеру роста различают
экзофитные (полипоидный, блюдцеобразный)
эндофитные (язвенно-инфильтративный,
диффузно-инфильтративный) формы. По гистологическому строению рак делится на
железистый (аденокарцинома).
солидный.
коллоидный (слизистый).
Слайд 5
Патологическая анатомия
В зависимости от преобладания в опухоли раковой
паренхимы или стромы выделяют
медуллярный (мозговик)
фиброзный (скирр) рак.
Метастазы
рака желудка распространяются лимфатическим и кровеносным путями. Чаще всего наблюдаются метастазы в регионарные лимфатические узлы. лимфатические узлы слева в надключичной ямке (Вирховская железа).
печень.
яичник (опухоль Крукенберга).
прямую кишку.
Слайд 6
Клиническая картина:
В ранней стадии заболевания выделяют «синдром малых
признаков», состоящий из следующих симптомов:
немотивированная общая слабость.
снижение трудоспособности.
психическая депрессия.
снижение аппетита.
появление желудочного дискомфорта (чувство тяжести, распирания, переполнения желудка).
беспричинное прогрессирующее похудание.
Слайд 7
Клиническая картина:
Выраженная клиническая картина при раке желудка неоднородна
— она зависит от локализации и анатомического характера опухоли.
Местными симптомами являются:
боль, (боли при раке желудка в отличие от язвенных носят постоянный характер).
диспепсия (нарушение аппетита вплоть до полного отвращения к пище, извращение аппетита, чувство тяжести и давления в эпигастральной области, сопровождающееся тошнотой, рвотой.
наличие пальпируемой опухоли.
Слайд 8
Клиническая картина:
В зависимости от локализации:
При локализации рака в
кардиальном отделе желудка преобладают дисфагические жалобы.
При локализации в
области привратника— стенотические. Рак, развившийся на большой кривизне, долгое время ничем не проявляется.
При наличии скирра больные жалуются на уменьшение возможности принимать пищу в обычном количестве (микрогастрия).
Слайд 9
Клиническая картина:
Общие симптомы
Повышение температуры тела до субфебрильных цифр.
(в редких случаях температура повышается до 39-40 С
Анемия (гипохромная)
Начальный рак желудка может проявляться кровотечением, обычно небольшим, в редких случаях — массивным. Кровотечение возникает, как правило, в результате изъязвления слизистой оболочки. Появляются клинические симптомы, связанные с анемизацией больного, в анализах кала определяется скрытая кровь.Отеки связана с выраженным нарушением белкового баланса.
Слайд 10
Осмотр
При осмотре больного отмечается
похудание.
бледность кожных покровов с
землистым оттенком.
падение тургора кожи.
уменьшение блеска и живости
глаз. язык бывает обложен, иногда напоминает хантеровский.
при наличии значительной анемии и кахексии у больного могут наблюдаться отеки лица, туловища, конечностей.
Слайд 11
Пальпация живота.
Исследование необходимо проводить в положении больного лежа
и стоя, так как рак малой кривизны доступен пальпации
только при вертикальном положении больного.Прощупать раковую опухоль можно лишь в том случае, если она достигает определенной величины (со «сливу» по В. X. Василенко).
Пальпируемая опухоль бывает различной консистенции в зависимости от ее анатомического строения.
Болезненность отсутствует.
Слайд 12
Пальпация живота.
Так как в подложечной области можно пропальпировать
опухоль, исходящую из другого органа (левая доля печени, сальник,
селезенка, поджелудочная железа), следует помнить характерные признаки опухоли желудка:она находится в зоне тимпанического звука желудка,
подвижна при дыхании и пальпации, а при локализации опухоли на задней стенке над ней появляется шум плеска;
при наполнении желудка опухоль плохо прощупывается.
Слайд 13
Пальпация.
Окончательно вопрос о локализации опухоли решается путем применения
дополнительных методов исследования.
Метастазы при раке желудка можно обнаружить в
виде плотных лимфатических узлов слева в надключичной ямке (вирховская железа). Иногда плотный лимфатический узел может быть обнаружен в левой подмышечной области.
Слайд 14
Инструментальные методы
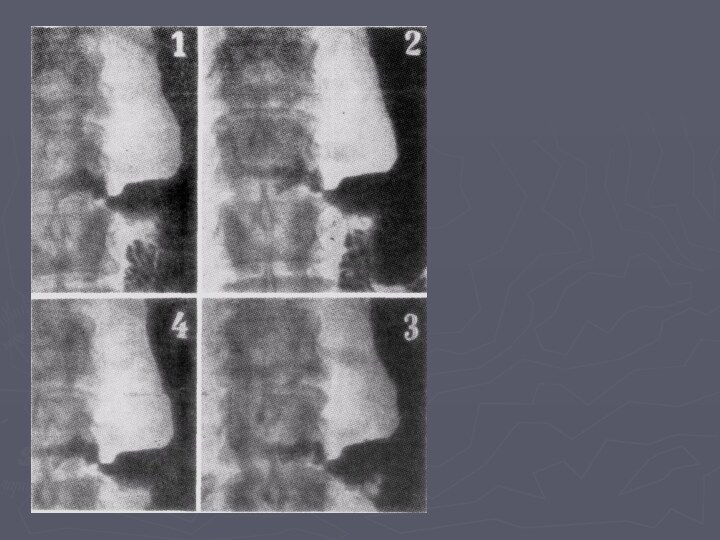
Рентгенологическое исследование.
при раке желудка обнаруживается характерный
рентгенологический признак — дефект наполнения,
отсутствие перистальтических движений в
пораженной области.контуры желудка изъедены.
Гастроскопия. Ценность данного метода увеличилась за последнее время в связи с появившейся возможностью одновременно с осмотром слизистой оболочки производить прицельную биопсию с последующим морфологическим исследованием.
Желудочное зондирование: анацидное состояние, молочная кислота, атипичные клетки.
Слайд 15
Лабораторные исследования
Анализ кала на скрытую кровь ( реакция
Грегерсена)
ОАК гипохромная анемия, ускорение СОЭ.
Слайд 18
Осложнения.
обильные желудочные кровотечения.
прободение стенки желудка.
образование фистулы
между желудком и толстой кишкой.
изъязвление раковой опухоли может
способствовать возникновению поддиафрагмального, внутрипеченочного абсцессов.Лечение хирургическое.
При невозможности применить операцию прибегают к рентгено- и химиотерапии.
Слайд 19
Целиакия.
Целиакия - хроническое и прогрессирующее заболевание, характеризующееся диффузной
атрофией слизистой оболочки тонкой кишки, которая развивается в результате
непереносимости белка (глютена) клейковины злаков.
Слайд 20
Этиология и патогенез
Повреждающий эффект оказывает глиадиновая фракция
глютена.
Ведущая роль в патогенезе отводится ферментной недостаточности, а
именно дефициту специфических ферментов из группы пептидаз в кишечной стенке, которые расщепляют глиадин. В результате дефицита этих ферментов всасываются продукты неполного расщепления глютена, оказывающего токсическое действие.
Слайд 21
Этиология и патогенез
Большое значение в патогенезе имеет состояние
гиперсенсибилизации в ответ на введение в организм глютена. Крайней
степенью аллергической реакции является «глиадиновый шок».В патологический процесс более интенсивно вовлекается проксимальная часть тонкой кишки, где в основном происходит переваривание и всасывание глютена.
Глютеновая энэимопатия может быть первичной (врожденной) и вторичной, возникающей при ряде заболеваний тонкой кишки (спру нетропическая, энтериты и др.).
Слайд 22
Клиническая картина.
хроническая диарея, полифекалия (вес фекалий превышает 300
г/сут.)
стеаторея,
абдоминальные боли, иногда схваткообразные.
похудание
витаминная и минеральная недостаточность
(дефицит витаминов B1, B6, РР, железа и т.д.)апатия, мышечная слабость, гипотония, парестезии, судороги, миалгии, оссалгии, артралгии.
тяжесть заболевания оценивается в зависимости от выраженности синдрома мальабсорбции и продолжительности болезни.
Слайд 23
Физикальный статус
дефицит массы тела и роста с признаками
«интестинального инфантилизма». (задержка не только в физическом, но и
в интеллектуальном и половом развитии)вздутие (увеличение) живота.
разлитая абдоминальная пальпаторная болезненность.
пелагроидная пигментация кожи
трофические изменения кожи и слизистых.
Слайд 24
Диагностика.
В связи с различными вариантами течения заболевания (от
крайне тяжелого до латентного) диагноз всегда должен базироваться на
результатах эндоскопического исследования с взятием биоптатов из тощей или из дистальных отделов двенадцатиперстной кишки.При этом обнаруживают увеличение количества межэпителиальных лимфоцитов, наличие атрофии СО с резким укорочением ворсинок или полной их атрофией с удлинением крипт (атрофия СО гиперрегенераторного типа).
Слайд 25
Диагностика.
При лабораторных исследованиях выявляется значительное повышение концентрации антител
к фракции глиадина (повышение титра антиглиадиновых антител у нелеченных
больных - самый чувствительный диагностический тест).наличие железодефицитной анемии (снижение концентрации сывороточного железа, ферритина, гемоглобина, гематокрита).
стеаторея (потеря жира с калом может достигать 30-40 г/сут.
Слайд 26
Диагностика
Косвенным методом диагноза глютеновой болезни считается глиадинотолерантный тест
(тест с нагрузкой глиадином). Пероральное введение глиадина вызывает повышение
глютамина в крови, чего не наблюдается у здоровых. Наиболее убедительным диагностическим признаком является благоприятное действие аглютеновой диеты и возникновение рецидива при введении продуктов, содержащих глютен.
Слайд 28
Определение:
Болезнь Крона (регионарный илеит, энтерит) — неспецифический воспалительный
гранулематозный процесс, локализующийся в любом отделе тонкого кишечника (но
чаще в терминальном отрезке подвздошной кишки), ведущий к образованию некротических участков, язв, гранулем с последующим сужением просвета кишки и рубцеванием.
Слайд 29
Клинические симптомы
Острая форма.
нарастающие боли в правом нижнем
квадранте живота.
тошнота.
рвота.
повышение температуры тела с ознобом.
метеоризм.
понос, иногда с примесью крови.
прощупывается утолщенный, болезненный терминальный отрезок тонкой кишки.
Слайд 30
Клинические симптомы
Хроническая форма.
Периодические, а позже постоянные тупые
боли (при поражении двенадцатиперстной кишки—в правой эпигастральной области, тощей
кишки — в левой верхней и средней части живота, подвздошной кишки—в правом нижнем квадранте живота).Стул полужидкий, жидкий, пенистый, иногда с примесью слизи, крови.
При стенозировании кишки — признаки частичной кишечной непроходимости (схваткообразные боли, тошнота, рвота, задержка газов, стула).
Слайд 31
Клинические симптомы
При пальпации живота—болезненность и «опухоль» в терминальном
отделе подвздошной кишки, при поражении остальных отделов — боли
в околопупочной области.Формирование свищей внутренних, открывающихся в брюшную полость (ректальных, периректальных, межпетлевых, между подвздошной кишкой и слепой, сигмовидной, желчным и мочевым пузырем), и наружных, открывающихся в поясничную и паховую области.
Возможны кишечные кровотечения (мелена).
Слайд 32
Клинические симптомы
Общие симптомы:
слабость, недомогание, снижение работоспособности, повышение температуры
тела до субфебрильной, похудание,
Слайд 33
Клинические симптомы
Внекишечные проявления:
гиповитаминоз (кровоточивость десен, снижение сумеречного зрения,
трещины в углах рта).
отеки (за счет потери белка),
боли в костях и суставах (обеднение солями кальция).
трофические нарушения (сухость кожи, выпадение волос, ломкость ногтей).
Увеиты
Слайд 34
Клинические симптомы
недостаточность надпочечников (пигментация кожи, гипотония).
недостаточность щитовидной железы
(заторможенность, одутловатость лица).
недостаточность половых желез (нарушение менструации, импотенция).
недостаточность паращитовидных желез (тетания, остеомаляция, переломы костей).
недостаточность гипофиза (полиурия с
низким удельным весом мочи, жаждой).
Слайд 36
Лабораторные данные:
ОАК: признаки анемии, нейтрофильный лейкоцитоз, увеличение СОЭ.
БАК:
гипоальбуминемия, увеличение содержания α2- и у-глобулинов, гипокальциемия, гипокалиемия, гипопротромбинемия,
гипохлоремия.Копроцитограмма: стеаторея, эритроциты, слизь.
Слайд 37
Инструментальные исследования
Рентгеноскопия кишечника: ригидность пораженных петель кишечника, сужение
просвета, мозаичная картина с мелкими дефектами наполнения за счет
отека и линейных язв, «симптом струны» (резкое сужение просвета конечного отдела подвздошной кишки).Колоноскопия, ректороманоскопия исследование биоптатов тонкой кишки: гранулематозное воспаление всех слоев, некротизация, изъязвление.
Слайд 39
КЛАССИФИКАЦИЯ ХРОНИЧЕСКОГО НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТА
I. По клиническому течению:
Острая форма.
Хроническая
рецидивирующая форма:
а) фаза обострения;
б) фаза затухающего обострения;
в) фаза ремиссии.
3. Хроническая непрерывно рецидивирующая форма.
II. По
распространенности процесса:Тотальное поражение.
Сегментарное поражение: а) правостороннее;
б) поперечноободочное; в) левостороннее.