Слайд 2
ПРЕДОПЕРАЦИОННАЯ ПОДГОТОВКА. Предоперационную подготовку в основном направляют на восстановление
крови, жидкостей и электролитов. При наличии непроходимости или перитонита,
которые могут потребовать дополнительную кровь, плазму и антибиотики, рекомендуется носо-желудочное отсасывание.
АНЕСТЕЗИЯ. Предпочтительна общая ингаляционная анестезия, однако при особых обстоятельствах может быть показана спинно-мозговая или местная анестезия.
ПОЛОЖЕНИЕ. Пациента кладут в удобное положение на спине.
ОПЕРАЦИОННАЯ ПОДГОТОВКА. Кожу обрабатывают антисептическим составом, затем закрывают полотенцами или клеющимся пластиковым покрытием. В завершение пациента накрывают большой лапа-ротомической стерильной простыней.
Слайд 3
РАЗРЕЗ И ОБНАЖЕНИЕ. Предпочтителен правый нижний парамеди-анный или срединный
разрез из-за его максимальной гибкости. Однако в отдельных случаях
иссечение дивертикула Меккеля можно выполнить через любой обнажающий его разрез.
Слайд 4
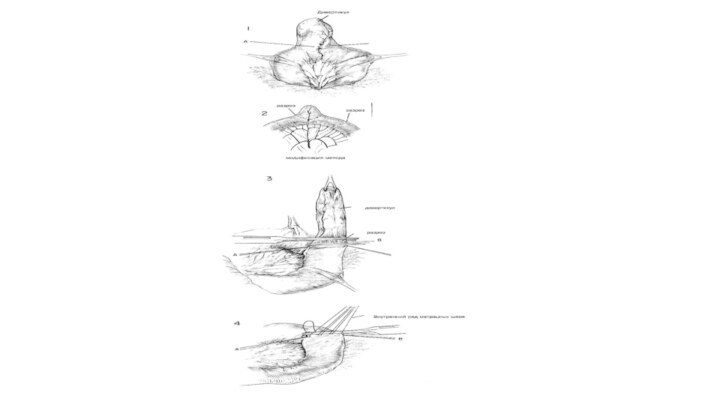
ХОД ОПЕРАЦИИ. Сегмент окончания подвздошной кишки, причастной к дивертикулу

Меккеля, выводят в рану для стабилизации с помощью щипцов
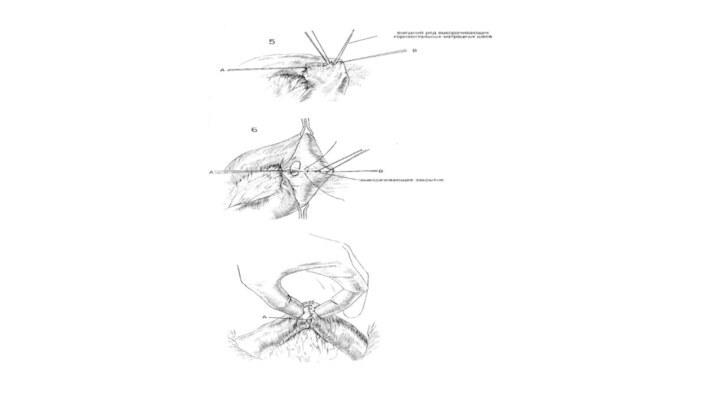
Бабкока. Дивертикул Меккеля может находиться в 20—35 см сзади от уровня илеоцекального клапана. Если имеется брыжейка дивертикула, ее нужно освободить, разделить между кровоостанавливающими зажимами и лигировать, как брыжеечку аппендикса. (Рис.1). Если у дивертикула довольно широкая шейка, его можно иссечь с помощью косого или перекрестного пережимания основания, клинообразным иссечением основания или сегментной резекцией пораженной подвздошной кишки с анастомозом «конец в конец». (Рис.2). Основание дважды пережимают нераздавливающими зажимами Поттса в поперечном или диагональном направлении через кишку. Скальпелем иссекают пробы. Накладывают вытяжные швы, А и В, из шелка 00 для сближения серозной поверхности стенки кишки за обоими концами разреза (Рис.3) Когда эти швы, А и В, будут завязаны, они будут служить для стабилизации стенки кишки во время последующего закрытия. С обоих концов разреза накладывают швы из шелка 00, а под зажимом накладывают ряд узловых горизонтальньгх матрацных швов из шелка 00 (Рис.4). Затем зажим снимают, швы завязывают и иссекают излишек стенки кишки. Затем накладывают выворачивающий ряд узловых горизонтальных матрацных швов из шелка 0000 (Рис. 5 и 6). Затем хирург проверяет проходимость просвета между своим большим и указательным пальцами (Рис.7).
Слайд 7
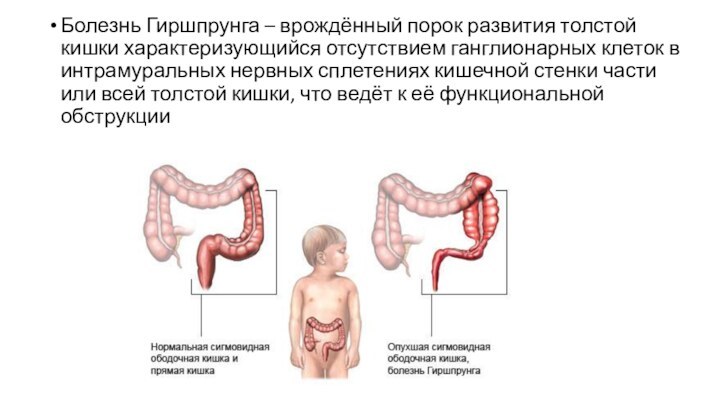
Болезнь Гиршпрунга – врождённый порок развития толстой кишки
характеризующийся отсутствием ганглионарных клеток в интрамуральных нервных сплетениях кишечной
стенки части или всей толстой кишки, что ведёт к её функциональной обструкции
Слайд 9
Прямокишечная форма – поражение прямой кишки:
с поражением промежностного отдела;
с
поражением ампулярной части (верхней широкой части прямой кишки, находящийся на
уровне крестца).
Ректосигмоидальная форма — поражение прямой и части сигмовидной кишки. Встречается чаще всего.
Субтотальная форма – поражение одной половины толстого кишечника:
с поражением поперечной ободочной кишки;
с распространением поражения на правую половину кишечника.
Тотальная форма – поражение всего толстого кишечника.
Слайд 10
ПЛАНОВОЕ ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ БОЛЕЗНИ ГИРШПРУНГА Для хирургического лечения

болезни Гиршпрунга предложены различные оперативные вмешательства (операции Соаве, Ребейна,
Свенсона, Дюамеля), однако они применяются главным образом у детей, и их выполнение у взрослых пациентов значительно ухудшает функциональные результаты лечения (СР 4, УД D [14, 19, 41]). В настоящее время методом выбора хирургического лечения болезни Гиршпрунга у взрослых является операция Дюамеля в модификации ГНЦК (СР 4, УД D [3, 7, 8]). Данное оперативное вмешательство преследует следующие цели: 1. Максимальное удаление аганглионарной зоны без излишней травматизации тазовых органов. 2. Исключение возможности повреждения внутреннего сфинктера. 3. Безопасность и асептичность формирования колоректального анастомоза. 4. Профилактика несостоятельности колоректального анастомоза. 5. Предотвращение формирования слепого мешка в культе прямой кишки. 6. Создание условий для хорошей функции анастомоза. 7. Уменьшение числа послеоперационных осложнений.
Слайд 11
ОПЕРАЦИЯ ДЮАМЕЛЯ В МОДИФИКАЦИИ ГНЦК 4.3.1 ТЕХНИКА ОПЕРАЦИИ

ДЮАМЕЛЯ В МОДИФИКАЦИИ ГНЦК Операцию Дюамеля в модификации ГНЦК
проводят в два этапа. Первый этап выполняется двумя бригадами хирургов. Выполняется резекция ободочной и прямой кишки с удалением аганглионарной зоны и формирование колоректального концебокового ретроректального анастомоза с избытком по Дюамелю. Лапаротомия выполняется только срединным разрезом. Задача интраоперационной ревизии состоит в определении проксимальной границы аганглионарной зоны, степени изменений вышележащих отделов на уровне функционирующей части толстой кишки. Аганглионарная зона у взрослых по внешнему виду мало чем отличается от здоровой кишки. В ряде случаев удается визуализировать участок явного сужения, однако его можно принять и за участок спазма кишечной стенки. Расширенная декомпенсированная часть толстой кишки при болезни Гиршпрунга имеет очень характерный внешний вид. Степень расширения может быть различной и по величине, и по протяженности, но всегда отмечается выраженная гипертрофия стенки с перестройкой наружного мышечного слоя. Этот отдел кишки обычно имеет серовато-белый цвет, наружный мышечный слой сплошным плотным футляром окружает кишечную стенку, которая в виде грубого полуспавшегося баллона занимает значительную часть брюшной полости. Гаустры в этом отделе кишки отсутствуют, кровеносные сосуды крупные, с множественными разветвлениями. Переходная зона от расширенной части к аганглионарной зоне определяется довольно четко – появляются хорошо выраженные тении и гаустры, а диаметр кишки приближается к нормальному. Мобилизация начинается с расширенного участка, при этом обязательно пересекается краевой сосуд в самой дистальной части отдела, предполагаемого для низведения. Затем выполняется мобилизация 12 аганглионарной зоны. Ее производят как можно ближе к стенке кишки для уменьшения травматизации тазовых нервных сплетений. Мобилизацию низводимых отделов производят путем перевязки основных сосудов: сигмовидных – при низведении сигмовидной кишки, нижнебрыжеечный – при низведении левых отделов, нижнебрыжеечных и средних ободочных сосудов – при низведении правой половины ободочной кишки. Мобилизация прямой кишки производится до уровня 7-8 см от края анального канала, на этом уровне кишка пересекается. Низводимая кишка фиксируется к специальному проводнику, с его помощью выпячивают заднюю стенку прямой кишки. Промежностной бригадой после дивульсии ануса рассекают заднюю стенку прямой кишки на 1-2 см выше аноректальной линии над проводником. Через эту рану в подготовленный тоннель проводится низведенная кишки на проводнике. Перед этим накладывают провизорные швы, которыми затем сшивают низведенную кишку и прямую кишку по ранее намеченной линии анастомоза. Затем проводник снимают, а избыток низведенной кишки фиксируют к перианальной коже. Производится дренирование культи прямой кишки. Второй этап операции – отсечение избытка низведенной кишки. Операция проводится под эпидуральной анестезией. Производят циркулярное отсечение избытка низведенной кишки на уровне ранее наложенных узловых швов. Затем формируется анастомоз с помощью сшивания задней стенки прямой кишки с передней стенкой низведенной узловыми швами. Операция отсечения избытка низведенной кишки и формирование отсроченного коло-ректального анастомоза выполняется через 12- 15 дней после проведения первого этапа операции.
Слайд 12
ВАРИАНТЫ ВЫПОЛНЕНИЯ ОПЕРАЦИИ ДЮАМЕЛЯ В МОДИФИКАЦИИ ГНЦК У

ряда пациентов предпринимается многоэтапное плановое хирургическое лечение. Оно проводится
в двух вариантах – с первичным или отсроченным удалением аганглионарной зоны. Вариант 1. 1 этап – резекция прямой и ободочной кишки по типу операции Гартмана. 2 этап – реконструктивно-восстановительное низведение ободочной кишки с формированием коло- ректального концебокового ретроректального анастомоза по Дюамелю. 3 этап – отсечение избытка низведенной кишки и формирование отсроченного колоректального анастомоза через 12-15 дней после операции. Вариант 2. Применяется при тяжелом состоянии пациентов, когда нецелесообразно расширять объем резекции и удалять прямую кишку. 1 этап – резекция ободочной кишки по типу операции Гартмана. 2 этап – ререзекция толстой кишки с зоной аганглиоза и формирование коло-ректального концебокового ретроректального анастомоза по Дюамелю. 3 этап – отсечение избытка низведенной кишки и формирование отсроченного колоректального анастомоза через 12-15 дней после операции.
Слайд 13
Взято из
http://akr-online.ru/press/clinical-guidelines/recommendation_grip.pdf
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ
ВЗРОСЛЫХ ПАЦИЕНТОВ С БОЛЕЗНЬЮ ГИРШПРУНГА
Слайд 14
Колостомия (1,2,5) Обладает рядом преимуществ перед различного рода

клизмами и часто применяется как первый этап хирургического лечения:
Во-первых, при этом сразу устраняется кишечная обструкция, что особенно важно, снижается риск развития энтероколита, который крайне неблагоприятно влияет на результаты лечения с БГ. Во-вторых, вторично расширенная, но исходно неизмененная кишка, уменьшается в размерах, и, соответственно, снижается разница диаметров приводящего сегмента и зоны аганглиоза, что обеспечивает наилучшие условия при проведении реконструктивной операции. В-третьих, улучшается состояние питания ребенка. В-четвертых, что очень немаловажно, дает возможность провести гистологическое исследование суженного участка дистальных отделов и подвести морфологическое обоснование диагноза БГ. Показаниями к предварительному наложению кишечной стомы являются: • выраженная дилатация проксимального отдела толстой кишки, • тяжёлый энтероколит, • перфорация кишки. Длительное отключение толстой кишки в функциональном отношении очень невыгодно, поэтому предпочтительнее концевая колостома, чем илеостома, при которой на брюшную стенку выводят переходную зону в связи с чем впоследствии не возникает проблем в определении границ резекции. В целях профилактики послеоперационного энтероколита необходима деконтаминация кишечника с учетом посева кала и определения чувствительности к антибиотикам. Для формирования здоровой микрофлоры кишечника необходимо назначение пробиотиков.
Слайд 15
Операция Свенсона-Хиатта Принцип операции Свенсона—Хиатта состоит в мобилизации
резецируемого отдела толстой кишки в дистальном направлении, не доходя
спереди 3-5 см до анального отверстия. По заднебоковым отделам прямую кишку выделяют несколько больше (на 1,5-2 см не доходя до кожной части ануса). Затем внебрюшинно накладывают косой анастомоз путем двухэтапой инвагинации мобилизованной части кишки через анальное отверстие - при этом производят внебрюшинную резекцию аганглионарного сегмента и расширенного участка толстой кишки.
Слайд 16
Операция Соаве. Основной этап операции Соаве состоит в

отделении серозно-мышечного слоя аганглионарной зоны от слизистой оболочки, почти
на всем протяжении (не доходя 2—3 см до внутреннего сфинктера). Толстую кишку инвагинируют через заднепроходное отверстие на промежность, проводя через мышечный цилиндр прямой кишки. Низведенную кишку резецируют, оставляя небольшой участок длиной 5-7 см свободно висящим. Избыточную часть кишки отсекают вторым этапом через 15 дней после наступления бесшовного анастомоза. В последние годы большое развитие получили такие методики хирургического лечения болезни Гиршпрунга у детей: эндоректальное трансанальное низведение толстого кишечника по методике де ла Торре Мондрагон (при ректальной и ректосигмоидной форме болезни Гиршпрунга) и лапароскопическое низведение толстого кишечника по Джордженсон (при ректосигмоидной, сегментарной, субтотальной и тотальной формах болезни Гиршпрунга). Эти операции сочетают в себе радикальность традиционных операций и минимальную травматичность, позволяют добиться отличных функциональных и косметических результатов, как в ближайшем, так и в отдаленном послеоперационном периоде.
Слайд 17
Схемы основных видов мегаколона. а — синдром Гиршпрунга;
б — идиопатический мегаколон; в — доли-хоколон (по Бодиану).
Слайд 18
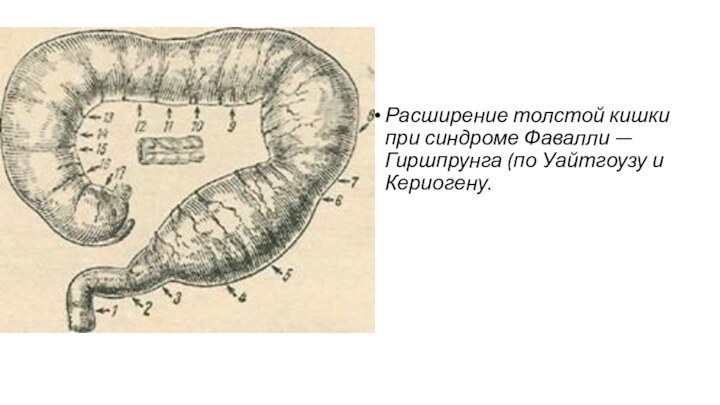
Расширение толстой кишки при синдроме Фавалли — Гиршпрунга
(по Уайтгоузу и Кериогену.
Слайд 19
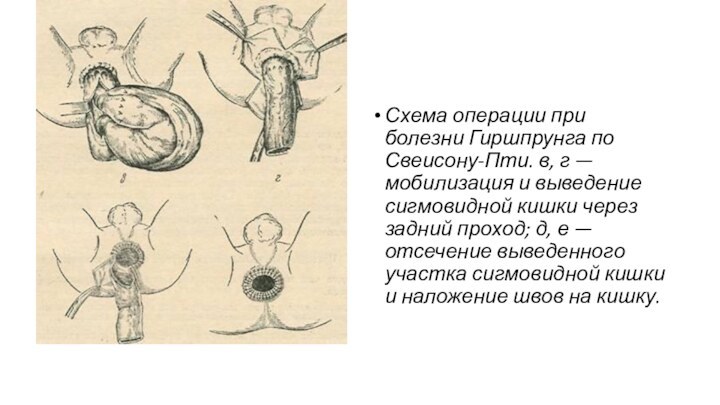
Схема операции при болезни Гиршпрунга по Свеисону-Пти. в,
г — мобилизация и выведение сигмовидной кишки через задний
проход; д, е — отсечение выведенного участка сигмовидной кишки и наложение швов на кишку.
Слайд 20
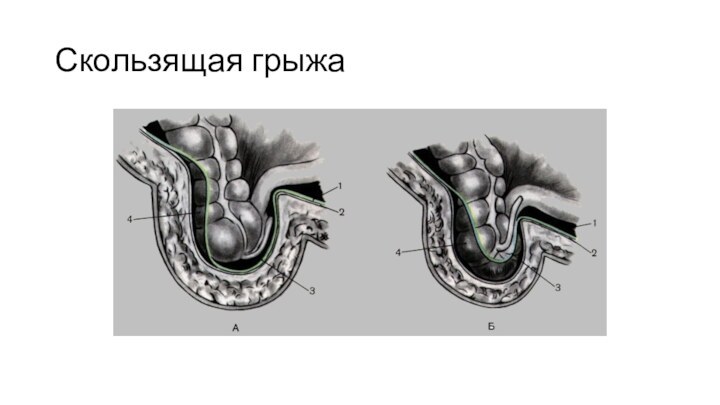
Классификация грыж
По происхождению бывают врожденные и приобретенные
грыжи.
По размещении грыж относительно брюшной стенки разделяют на
наружные и внутренние.
По месту возникновения или топографии выделяют грыжи паховые, бедренные, седалищные, промежностные, пупочные, околопупочные, белой линии живота, спигелевой линии, треугольников ПТИ и Лесгафта-Грюнфельта, мечевидного отростка (наружные) и диафрагмальные (внутренние).
Слайд 21
В зависимости от патогенеза приобретенные грыжи делятся на
травматические и дистрофичные или грыжи слабости. К травматическим относят
грыжи обусловленные повреждением тканей той анатомической обасти, где они возникли - как при случайной травме так и специальной, в том числе и операционной (послеоперационные грыжи).
Грыжи разделяют также на неосложненные, или свободные и осложненные. Из осложнений выделяют невправимость, ущемление, кишечная непроходимость, воспаление, повреждение, развитие опухолей, посторонние тела в грыже. Существует деление грыж и по их размерам: малые (грыжевые ворота до 2 см), средние (до 4 см) и большие - когда грыжевые ворота более 4 см. Большие грыжи называют еще гигантскими.
Слайд 22
Паховые грыжи
Паховые грыжи - заболевание, при котором
через паховые ямки в паховый канал через незаросший влагалищный
отросток брюшины или в заново образованный грыжевой мешок, который размещен в семенном канатике или вне него, происходит выхождение внутренних органов.
Наибольшее количество паховых грыж приходиться на самый ранний детский возраст (1-2 года), когда появляются косые врожденные грыжи. Потом количество их уменьшается, а затем постепенно нарастает и особенно увеличивается в возрасте от 40 до 70 лет. Паховой грыжей чаще болеют мужчины (85-90%) и намного реже женщины. У женщин в большинстве случаев бывают косые грыжи; прямые грыжи у женщин редкость. Соотношение паховых грыж у мужчин и женщин от 5:1 до 10:1.
Слайд 24
Классификация.
По анатомическому строению и соответственно месту их
выхода из брюшной полости выделяют два вида грыж: косые
(hernia inguinalis ехterna s.obligua) и прямые (hernia inguinalis interna s.directa).
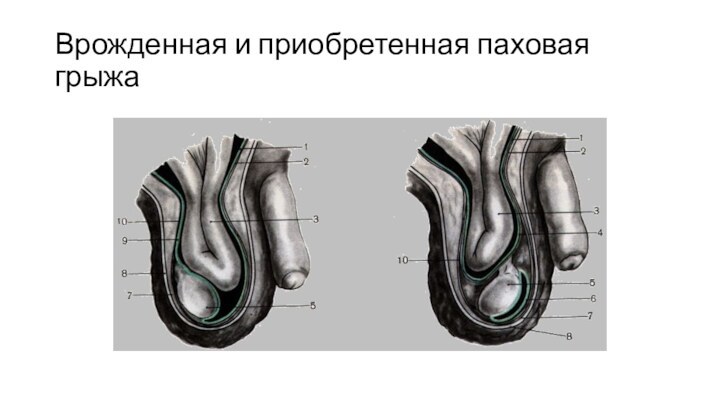
В зависимости от происхождения грыжевого мешка паховые грыжи бывают врожденными (hernia congenitalis) и приобретенными (hernia aegvisita).
В связи с разными вариантами размещения грыжевого мешка редко могут наблюдаться другие разновидности паховых грыж: косые с прямым каналом, передбрюшинные, внутристеночные, осумкованые, околопаховые, надпузырные, комбинированные.
Слайд 25
Стадии развития паховых грыж
1. Начальная
2. Канальная
3. Паховая.
4. Пахово-мошоночная
Слайд 26
Врожденная и приобретенная паховая грыжа
Слайд 28
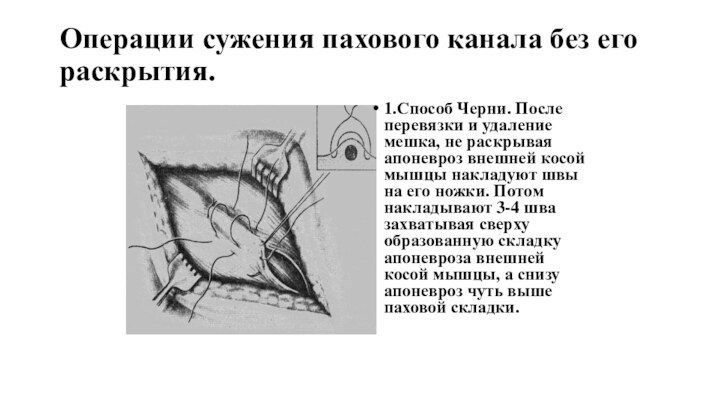
Операции сужения пахового канала без его раскрытия.
1.Способ
Черни. После перевязки и удаление мешка, не раскрывая апоневроз
внешней косой мышцы накладуют швы на его ножки. Потом накладывают 3-4 шва захватывая сверху образованную складку апоневроза внешней косой мышцы, а снизу апоневроз чуть выше паховой складки.
Слайд 29
Операции сужения пахового канала без его раскрытия.
2.
Способ Ру. После выделения, перевязки и удаления грыжевого мешка
не раскрывая апоневроз наружной косой мышцы, начиная от внешнего отверстия пахового канала накладывают 4-5 швов, захватывая сверху апоневроз наружной косой мышцы вместе с расположенными под ней мышцами, а снизу паховую связку.
Слайд 30
П. Операции восстановления пахового канала до его нормального
состояния.
Способ Мартынова. После удаления грыжевого мешка накладывают 4-5
швов между краем верхнего лоскута апоневроза внешней косой мышцы и паховой связкой. Нижний лоскут апоневроза внешней косой мышцы накладывают поверх верхнего и фиксируют швами без особенного натяжения.
Способ Жирара. После удаления грыжевого мешка край внутренней косой и поперечной мышц пришивают к паховой связке спереди от семенного канатика. После этого отдельно край верхнего лоскута апоневроза наружной косой мышцы живота пришивают к паховой связке. Нижний лоскут фиксируют поверх верхнего несколькими швами, образовывая дубликатуру.
Слайд 33
3.Способ Спасокукоцкого. Все выполняют так, как при способе
Жирара, но нижний край мышц и верхнего лоскута апоневроза
наружной косой мышцы пришивают вместе, чтобы не разволокнить и не травмировать паховую связку двойным рядом швов.
4.Способ Кимбаровского. Это видоизмененный метод Спасокукоцкого. Суть его заключается в том, что отступив 1 см от края круглой иглой прихватывают верхний лоскут апоневроза вместе с нижним краем внутренней косой и поперечной мышцы и, проведя шов опять сзади заранее возле самого края апоневроза пришивают к паховой связке. Нижний лоскут апоневроза подшивают к верхнему без особенного натяжения.
Слайд 35
III. Операции укрепление задней стенки пахового канала.
1.Способ
Бассини. После разреза кожи и апоневроза наружной косой мышцы
и высокого удаления грыжевого мешка полностью выделяют и отводят кпереди семенной канатик. Потом накладывают так называемые глубокие швы. В них захватывают сверху нижний край внутренней косой и поперечной мышц, поперечную фасцию. В два первых от лобкового соединения шва захватывают и край прямой мышцы вместе с ее влагалищем и пришивают на протяжении 5-7 см к паховой связке, причем в первый шов захватывают и надкостницу в области лобкового бугорка. Укладывают семенной канатик на созданное мышечное ложе и поверх него сшивают рядом узелковых швов края апоневроза наружной косой мышцы.
Слайд 36
2. Способ Кукуджанова. Используется в основном для тяжелых

форм паховых грыж: прямых, больших косых с прямым каналом,
рецидивных. После удаления грыжевого мешка и выделения и отведения кпереди семенного канатика удаляют жировую клетчатку из поперечной фасции обнажая ее. Продольно рассекают поперечную фасцию, отделяют заднюю ее поверхность от подсерозной оболочки и внизу этого промежутка выделяют связку Купера (верхне-лобковую). Над культей грыжевого мешка сшивают кисетним швом или 2-3 узелковыми швами подсерозную оболочку. Избытки поперечной фасции высекают. В медиальном отделе высокого пахового промежутка захватывают 3-4 швами край выделенного глубокого листка влагалища прямой мышцы живота. Снизу прошивають верхнюю лобковую и частично жимбернатову связки. В латеральном отделе пахового промежутка сверху 3-5 швами прошивают апоневроз поперечной мышцы вместе с краем поперечной фасции, а снизу утолщенную часть поперечной фасции (подвздошно-лобковый тяж) или, если он недостаточно развит, задний верхний отдел паховой связки. Все наложенные швы завязывают позади семенного канатика.
Слайд 37
IV. Операции создания нового ложа для семенного канатика
и ликвидация пахового канала.
Способ Постемпского. Рассекают апоневроз наружной
косой мышцы ближе к паховой связке. Выделяют семенной канатик. Потом рассекают внутреннюю косую и поперечную мышцы в латеральную сторону от глубокого отверстия пахового канала для того, чтобы семенной канатик переместить в верхний латеральный угол этого разреза. После этого мышцы сшивают. Сверху захватывают в шов 4 слоя: верхний лоскут апоневроза наружной косой мышцы, край внутренней косой и поперечной мышц живота и поперечную фасцию; в первые два медиальных шва захватывают край прямой мышцы и пришивают под семенным канатиком к паховой связке вместе с нижним лоскутом апоневроза наружной косой мышцы. Поверхностную фасцию зашивают сверху от семенного канатика.
Слайд 38
V. Способы, при которых проводится ауто-, гомо-, гетеро-
или аллопластика для укрепления передней или задней стенки пахового
канала.
Применяются эти методы пластики при больших, рецидивных грыжах в случаях невозможности пластики пахового канала местными тканями. В этих случаях применяют свободную пластику широкой фасцией бедра (метод Киршнера, лоскут кожи (метод Барнова), или с использованием аллопластичного материала (танталовой сетки, ткани из капрона, нейлона и других химических материалов.