- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему АФО костной системы. Переломы верхних конечностей
Содержание
- 3. Скелет человека (вид спереди):I — череп; 2
- 4. Внешнее строение плечевой кости: 1 — проксимальный (верхний)
- 5. Кость, лишенная надкостницы, становится нежизнеспособнойНадкостница, periosteum, покрывает
- 6. Внутри большинства костей в ячейках между пластинками
- 7. Внутреннее строение проксимального эпифиза бедренной кости: 1 —
- 8. Прочность кости у здорового взрослого человека больше,
- 9. Химический состав костиХимический состав кости зависит от
- 10. Развитие костиРассмотрим развитие вторичной кости на примере
- 11. Классификация костейПо расположению выделяют: кости черепа, кости туловища
- 12. По внутреннему строению выделяют три вида костей
- 13. Переломы верхних конечностейОткрытые Закрытые Открытый перелом кости
- 14. Открытый перелом – плоскость излома отломков сообщается с внешней средой посредством раны
- 15. Частота открытых переломов : 8-10% от всех
- 16. Характер открытого перелома зависит от факторов:
- 17. 1. Первично открытый перелом – возникает при
- 18. первично открытый перелом плеча
- 19. В некоторых случаях первоначально закрытый перелом, возникающий
- 20. Тяжелое течение открытого перелома возможно при небольших
- 21. В нашей стране и странах СНГ общепринятой
- 22. Классификация открытых переломов Каплана – Марковой
- 23. Классификация открытых переломов Каплана – Марковой буквы
- 24. диагностика открытых переломов
- 25. При лечении открытых переломов решаются следующие задачи:
- 26. Общие принципы лечения открытых переломов 1. Догоспитальный
- 27. Общие принципы лечения открытых переломов2. Госпитальный этап:
- 28. Предупреждение раневой инфекции имеет первостепенное значение и
- 29. Основные требования при выполнении первичной хирургической обработки
- 30. Цель ПХО - путем тщательного
- 31. Подготовка к ПХО: - адекватное
- 32. Этапы первичной хирургической обработки мягкотканнокостной раны
- 33. Этапы первичной хирургической обработки мягкотканнокостной раны
- 34. Этапы первичной хирургической обработки мягкотканнокостной раны
- 35. Условия наложения первичного шва после ПХО :-
- 36. Способы стабилизации костных фрагментов:
- 37. Закрытие раны кожным лоскутом
- 38. Остеосинтез отломков аппаратом Илизарова
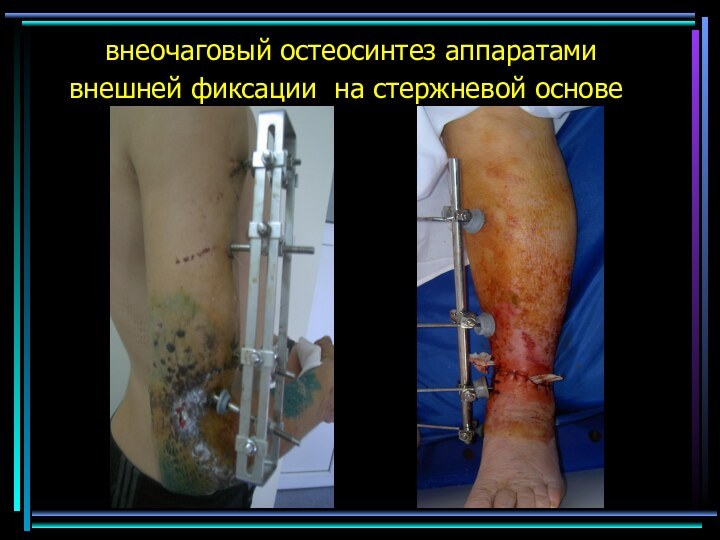
- 39. внеочаговый остеосинтез аппаратами внешней фиксации на стержневой основе
- 40. В послеоперационном периоде назначают: -
- 41. Осложнения при лечении открытых переломова) локальные гнойно
- 42. Анатомия ключицы
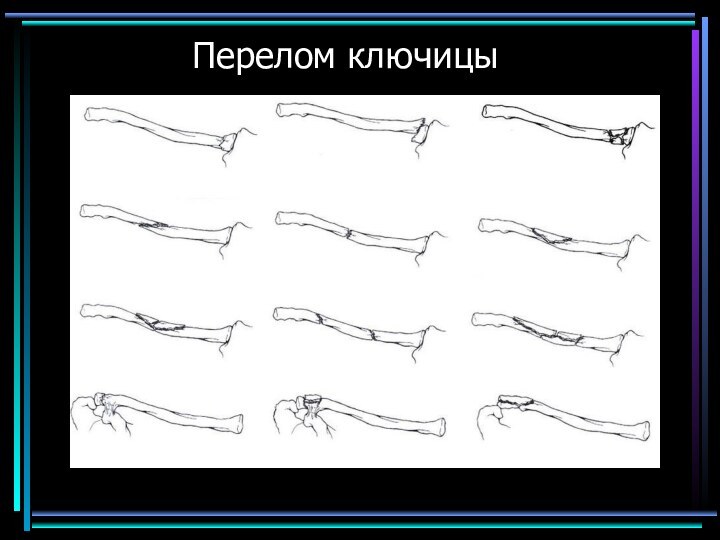
- 43. Перелом ключицы
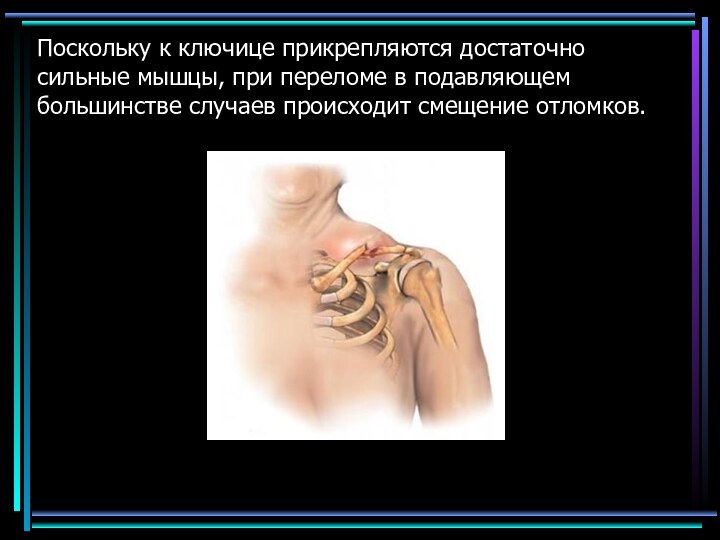
- 44. Поскольку к ключице прикрепляются достаточно сильные мышцы, при переломе в подавляющем большинстве случаев происходит смещение отломков.
- 45. Симптомы Смещение плеча кпереди и внизНеспособность поднять
- 46. Диагностика Осторожное надавливание в месте перелома вызывает
- 47. Варианты иммобилизации: слева – косыночной повязкой, справа
- 48. Деформация ключицы вследствие не полностью устраненного смещения
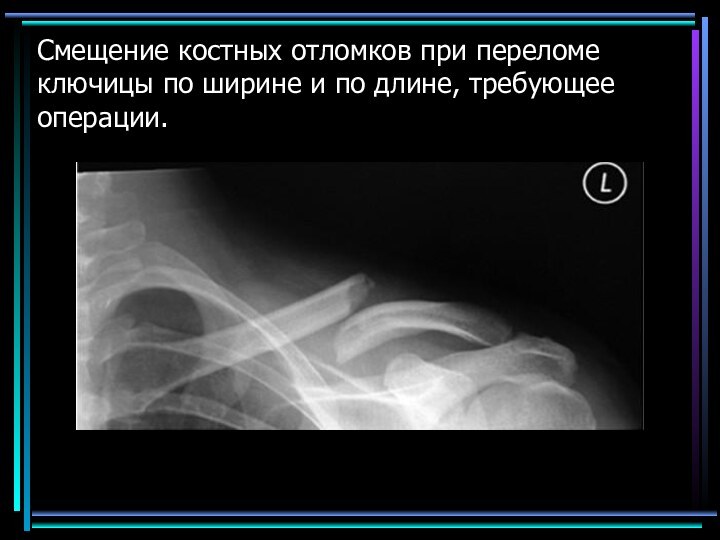
- 49. Смещение костных отломков при переломе ключицы по ширине и по длине, требующее операции.
- 50. Остеосинтез пластиной LCP при переломах диафиза ключицы
- 51. Остеосинтез пластиной LCP S-A Clavicle при переломах акромиального конца ключицы
- 52. Переломы плeчeвой костиПереломы плeчeвой кости обычно происходят в
- 53. Диагностика перелома плечевой кости обычно не вызывает
- 54. Первая помощь заключается в наложении транспортной шины
- 55. При падении на локоть нередко наблюдаются пepeломы в
- 56. При консервативном методе лечения производят пункцию локтевого
- 57. В верхней трети предплечья чаще встречается перелом
- 58. Пepeломы костeй кисти и пальцeв обычно возникают в
- 59. В порядке помощи необходимо наложить шину (фанера,
- 60. При переломах фаланг после репозиции пальцы фиксируют
- 61. Скачать презентацию
- 62. Похожие презентации
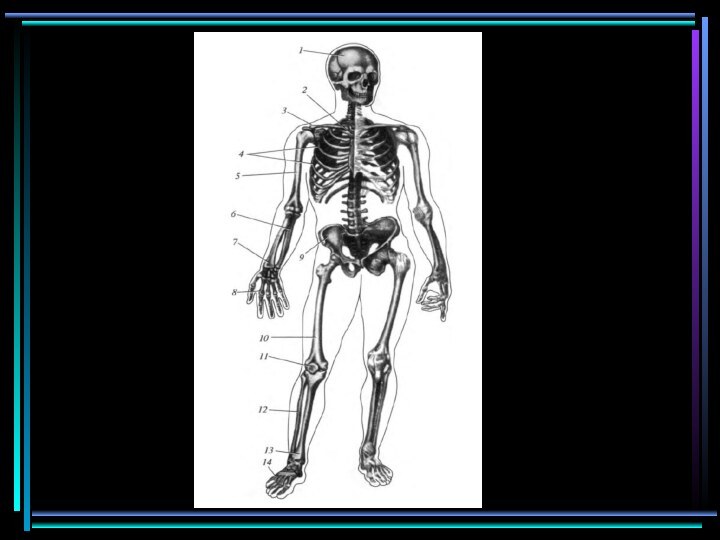
Скелет человека (вид спереди):I — череп; 2 — грудина; 3 — ключица; 4 — ребра; 5 — плечевая кость; 6 — локтевая кость; 7— лучевая кость; 8— кости кисти; 9 — тазовая кость; 10 — бедренная


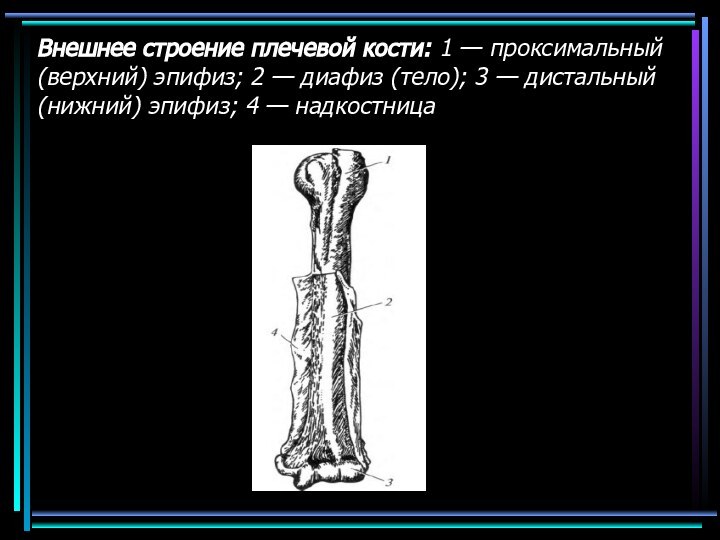





















































Слайд 4 Внешнее строение плечевой кости: 1 — проксимальный (верхний) эпифиз;
2 — диафиз (тело); 3 — дистальный (нижний) эпифиз;
4 — надкостница
Слайд 5
Кость, лишенная надкостницы, становится нежизнеспособной
Надкостница, periosteum, покрывает кость
снаружи, за исключением тех мест, где расположен суставной хрящ
и прикрепляются сухожилия мышц или связки. Она отграничивает кость от окружающих тканей, представляет собой тонкую, прочную пленку, построенную из плотной соединительной ткани, в которой расположены нервы, кровеносные и лимфатические сосуды. Последние проникают из надкостницы в вещество кости.
Слайд 6
Внутри большинства костей в ячейках между пластинками губчатого
вещества, или в костномозговой полости, находится костный мозг. Он
бывает красным и желтым. У плодов и новорожденных в костях содержится только красный (кроветворный) костный мозг, medulla osseum rubra. Общее количество красного костного мозга составляет около 1500 см3. У взрослого человека красный костный мозг частично заменяется желтым — medulla osseum flava, который в основном представлен жировыми клетками и расположен в пределах костномозговой полости. Изнутри костномозговая полость выстлана специальной оболочкой, получившей название эндоста.Слайд 7 Внутреннее строение проксимального эпифиза бедренной кости: 1 — проксимальный
(верхний) эпифиз; 2 — метафиз; 3 — губчатое вещество;
4 — компактное вещество; 5 — костномозговая полость; 6 — диафиз (тело)
Слайд 8
Прочность кости у здорового взрослого человека больше, чем
прочность некоторых строительных материалов: она примерно такая же, как
у чугуна. Исследования по изучению прочности проводились еще в XIX в. Так, по данным П.Ф.Лесгафта, бедренная кость человека при растяжении выдерживала нагрузку 5500 Н/см2, при сжатии — 7787 Н/см2. Большеберцовая кость выдерживала при сжатии нагрузку 1650 Н/см2, что может сравниться с грузом, равным массе тел более чем 20 человек. Указанные цифры свидетельствуют о высокой степени резервных возможностей костей по отношению к различным нагрузкам.Упругость — это свойство возвращать исходную форму после прекращения действия внешней среды. Упругость кости равна упругости твердых пород дерева.
Слайд 9
Химический состав кости
Химический состав кости зависит от ее
состояния, возрастных и индивидуальных особенностей. Свежая кость взрослого человека
содержит 50 % воды, 16 % жира, 12 % органических и 22 % неорганических веществ. Высушенная и обезвоженная кость примерно на 2/3 состоит из неорганического вещества и на 1/3 — из органического.Неорганическое вещество представлено преимущественно солями кальция в виде субмикроскопических кристаллов гидроксиапати- та. С помощью электронного микроскопа установлено, что оси кристаллов параллельны костным волокнам. Из кристаллов гидрокси- апатита формируются минеральные волокна.
Органическое вещество кости называется «оссеин». Это белок, представляющий собой разновидность коллагена и образующий основное вещество кости. Синтезируется оссеин костными клетками — остеобластами. Следует отметить, что костный матрикс кроме оссеина содержит минеральные вещества.
Слайд 10
Развитие кости
Рассмотрим развитие вторичной кости на примере длинной
трубчатой кости. К концу II месяца внутриутробного периода на
месте будущей кости определяется хрящевая закладка, которая по форме напоминает кость. Хрящевая закладка покрыта надхрящницей. В области будущего диафиза кости надхрящница превращается в надкостницу. Под ней откладываются соли кальция, и хрящевые клетки начинают погибать. На их месте из надкостницы появляются костные клетки — остеобласты, и окостенение идет от периферии вовнутрь. Этот этап окостенения вторичных костей называют перихондральным. В дальнейшем отмечается постепенное нарастание новых слоев кости со стороны надкостницы.
Слайд 11
Классификация костей
По расположению выделяют: кости черепа, кости туловища и
конечностей.
По форме и строению различают четыре вида костей туловища и
конечностей: трубчатые, плоские, объемные и смешанные.По развитию кости классифицируют на первичные (развиваются из соединительной ткани), вторичные (развиваются из хряща) и смешанные.
Трубчатые кости на распиле имеют в диафизе полость. По величине они могут быть разделены на длинные (плечевая, кости предплечья, бедренная, кости голени, ключица) и короткие (кости пясти, плюсны, фаланги пальцев).
Слайд 12
По внутреннему строению выделяют три вида костей черепа:
1)
кости, состоящие из диплоического вещества (губчатого вещества с мелкими
ячейками), — диплоические (теменная, затылочная, лобная кости, нижняя челюсть);2) кости, содержащие воздушные полости, — пневматизирован- ные (височная, клиновидная, решетчатая, лобная кости и верхняя челюсть);
3) кости, построенные преимущественно из компактного вещества, — компактные (слезная, скуловая, нёбная, носовая кость, нижняя носовая раковина, сошник, подъязычная кость).
Слайд 13
Переломы верхних конечностей
Открытые
Закрытые
Открытый перелом кости принципиально
отличается от закрытого тем, что ему сопутствует рана, которая,
как правило, служит входными воротами для проникновения инфекции в зону перелома.Слайд 15 Частота открытых переломов : 8-10% от всех повреждений опрорно
– двигательной системы 1место – голень и стопа 2 место –
бедро 3 место – предплечье и кистьСлайд 16 Характер открытого перелома зависит от факторов: - механизма
травмы; - локализации и вида перелома; - обширности
и степени повреждения мягких тканей; - расположения раны и ее микробного загрязнения;Слайд 17 1. Первично открытый перелом – возникает при прямом
механизме травмы, приводящем к первоначальному повреждению мягких тканей с
последующим повреждением кости. 2. Вторично – открытый перелом – возникает вследствие непрямого механизма травмы при котором первично происходит повреждение кости, а рана формируется в результате повреждения мягких тканей изнутри смещающимися отломками.Слайд 19 В некоторых случаях первоначально закрытый перелом, возникающий под
влиянием прямой травмы, превращается в открытый не сразу, а
вторично, спустя несколько дней (вторично открытые переломы). Причины: - нарушение питания кожи с последующим развитием некроза; - давление отломка кости изнутри; В этих случаях тяжелая инфекция развивается редко.Слайд 20 Тяжелое течение открытого перелома возможно при небольших или
маленьких ранах, подвергшихся первичному или вторичному микробному
загрязнению. При этом могут возникнуть грозные осложнения: - анаэробная инфекция; - столбняк; - сепсис или местная тяжелая инфекция; - повреждение магистральных сосудов, которое может повести к ишемии и некрозу конечности. На течение открытого перелома оказывают влияние не только местные, но и общие факторы: - шок и кровопотеря; - возраст и общее состояние больного; - наличие других повреждений, понижающих сопротивляемость больного.Слайд 21 В нашей стране и странах СНГ общепринятой остается
классификацию открытых диафизарных и метафизарных переломов длинных трубчатых костей,
предложенная А. В. Капланом и О. Н. Марковой в 1967 год. Классификация учитывает: - характеристику повреждений кожи и всех подлежащих тканей; - отражает одновременно повреждения магистральных сосудов, локализацию, уровень и характер перелома кости. В приведенной классификации тяжесть повреждения мягких тканей при открытых переломах обозначается различными сочетаниями первых трех римских цифр и первых трех букв алфавита.Слайд 22 Классификация открытых переломов Каплана – Марковой (римские цифры
означают размеры раны)
I - рана размером до 1,5 см;
II - от 2 до 9 см;
III - от 10 см и более.
Слайд 23 Классификация открытых переломов Каплана – Марковой буквы означают
вид - тяжесть и обширность повреждения мягких тканей (кожа,
подкожная клетчатка, мышцы)А - ограниченное повреждение мягких тканей, при котором жизнеспособность их не нарушена или мало нарушена, например при колотых, рубленых ранах .или ранах, возникающих от разрыва или лопания;
Б - повреждения мягких тканей средней тяжести, жизнеспособность которых полностью или частично нарушена в ограниченной зоне, чаще всего это ушибленные или рваные раны;
В - тяжелые повреждения мягких тканей, жизнеспособность которых нарушена на значительном протяжении (размозженные и раздавленные раны мягких тканей).
Слайд 24 диагностика открытых переломов - общеизвестные
симптомами перелома кости, определяются: рана, кровотечение, часто сопутствующие повреждения
сосудов и нервов, шок и кровопотеря; - рентгенография проводится с учетом повреждения, клинических симптомов, жалоб пациента.
Слайд 25
При лечении открытых переломов решаются следующие задачи:
-
предупреждение развития инфекции;
- вправление и обездвижение отломков;
- создание условий
для костного сращения анатомично вправленных отломков;- восстановление функции конечности.
Слайд 26
Общие принципы лечения открытых переломов
1. Догоспитальный этап
-
остановка наружного кровотечения
- предотвращение дополнительного инфицирования
путем накладывания асептических повязок
-
полноценная транспортная иммобилизация- обезболивание
- антибиотикотерапия
- противошоковые мероприятия
Слайд 27
Общие принципы лечения открытых переломов
2. Госпитальный этап: предусматривает
превращение перелома в закрытый и создание наиболее благоприятных условий
для заживления раны и сращения перелома- первичная хирургическая обработка мягкотканой- костной раны (ПХО)
- остеосинтез отломков
- дренирование и закрытие раны
- антибактериальная терапия
- коррекция гиповолемических нарушений
- симптоматическое лечение
Слайд 28 Предупреждение раневой инфекции имеет первостепенное значение и обеспечивается
тщательной ПХО Первичная хирургическая обработка раны - это первое по
счету хирургическое вмешательство на ране, выполненное по первичным показаниям. Если больной находится в шоке, операция обычно откладывается до выведения его из этого состояния. Лишь в тех случаях, когда интоксикация из размозженной конечности усугубляет тяжесть состояния, операция (обычно ампутация конечности) производится одновременно с противошоковыми мероприятиями.Слайд 29 Основные требования при выполнении первичной хирургической обработки раны
при открытых переломах: - строгое соблюдение правил асептики на
всех этапах операции; - тщательность и педантизма при иссечении всех поврежденных тканей строго по плану и с учетом анатомо-топографических особенностей оперируемой области. Различают: - раннюю первичную хирургическую обработку раны - до 24 часов с момента повреждения; - позднюю - позже 24 часов.Слайд 30 Цель ПХО - путем тщательного иссечения
всех мертвых, нежизнеспособных тканей превратить загрязненную рану мягких тканей
и кости в чистую асептическую, а открытый перелом - в закрытый. Тщательная первичная хирургическая обработка является также биологическим фактором, создающим оптимальные условия для самозащиты организма после травмы, так как живые ткани являются наиболее мощным средством борьбы с инфекцией. Развития инфекции при открытых диафизарных переломах можно избежать при условии: - своевременного и тщательного иссечения всех поврежденных тканей; - обеспечения гемостаза; - удалены инородные тела; - рана зашита наглухо; - отломки хорошо обездвижены. ПХО сложная операция, требующая большой скрупулезности, знаний и опыта.Слайд 31 Подготовка к ПХО: - адекватное обезболивание - наркоз
(при отсутствии условий для проведения операций под наркозом первичную
обработку осуществляют под внутрикостной анестезией, футлярной анестезией по методу Вишневского и под местной инфильтрационной); - обескровливающий жгут при ПХО применять не следует, если нет сильного кровотечения; - рана предварительно покрывается многослойной стерильной марлевой салфеткой. - окружающая кожа тщательно моется жидким мылом и теплой водой или, раствором нашатыря с мылом; при этом используется мягкая губка, вата или стерильная марля. Мытье должно производиться осторожно, без толчков и энергичных растираний; - рана промывается слабыми растворами антисептических веществ (хлорамин, лактат этакридина, фурацилин) и антибиотиков. При этом раствор, вводится во все глубокие карманы раны под давлением с помощью тонких наконечников. После промывания размозженные ткани становятся более заметными, что в значительной степени облегчает их рассечение.
Слайд 35
Условия наложения первичного шва после ПХО :
- Ранняя
и радикальная первичная хирургическая обработка раны.
- Удовлетворительное состояние пострадавшего.
-
Отсутствие признаков начинающегося инфекционного осложнения раны.- Раннее профилактическое применение антибиотиков (термин неоднозначный, дискуттабельный).
- Возможность ежедневного наблюдения за пострадавшим до снятия швов квалифицированным хирургом.
- Наличие полноценных кожных покровов и отсутствие натяжения кожи.
Слайд 36 Способы стабилизации костных фрагментов: - гипсовая повязка; -
скелетное вытяжение; - остеосинтез-(первичный и отсроченный остеосинтез погружными металлическими конструкциями,
открытый или закрытый первичный и отсроченный остеосинтез с помощью дистракционно-компресеионных аппаратов). Нельзя недооценивать или переоценивать любой из этих методов. Каждый из них имеет свои положительные и отрицательные стороны. Вопрос заключается в том, чтобы в каждом случае установить правильные показания и противопоказания к применению того или иного способа лечения открытых переломов.Слайд 40 В послеоперационном периоде назначают: - короткий курс антибиотиков
(обычно двумя генерациями цефалоспоринов). Высокая концентрация антибиотика в крови
достигается как можно ранним внутривенным введением его в течение 48 часов; - при тяжелых открытых повреждениях с первых дней проводят общеукрепляющее лечение и коррекцию иммунологического статуса. - введение противостолбнячного анатоксина и иммуноглобулина (если пациент не получал этих препаратов в последние 10 лет).
Слайд 41
Осложнения при лечении открытых переломов
а) локальные гнойно –
некротические осложнения
- нагноение раны
- некроз покровных тканей
- абсцесс
- флегмона
-
остеомиелитб) распространенные гнойно – некротические осложнения
- гангрена конечности
- анаэробная инфекция
- сепсис
Слайд 44 Поскольку к ключице прикрепляются достаточно сильные мышцы, при
переломе в подавляющем большинстве случаев происходит смещение отломков.
Слайд 45
Симптомы
Смещение плеча кпереди и вниз
Неспособность поднять руку
из-за боли
Ощущения хруста (крепитация) при попытках поднять руку вверх
Деформация
или неровность в области ключицы
Слайд 46
Диагностика
Осторожное надавливание в месте перелома вызывает боль.
Иногда может быть слышен хруст, когда пострадавший пытается поднять
руку. Хотя отломки редко прорывают кожу насквозь, они могут натянуть ее в виде палатки. Врач тщательно и осторожно осматривает область плеча, чтобы убедиться в том, что сосуды и нервы не повреждены.Обычно деформация или неровность в проекции перелома столь очевидны, что диагноз перелома у врача не вызывает никаких сомнений. Однако осмотр не дает информации о точном характере перелома: с этой целью обязательно необходимо рентгенологическое исследование. Как мы уже отмечали, характер перелома определяет наиболее оптимальный вариант лечения.
Слайд 47 Варианты иммобилизации: слева – косыночной повязкой, справа –
кольцами Дельбе (оттягивают плечи в сторону и кзади, восстанавливая
длину ключицы)Слайд 48 Деформация ключицы вследствие не полностью устраненного смещения отломков
после консервативного лечения. В настоящее время принято считать, что
если имеется смещение ключицы после репозиции (т.е. попытки врача устранить смещение) более чем на ширину самой кости или более чем на 2 см по длине, то необходима операция – остеосинтез.
Слайд 52
Переломы плeчeвой кости
Переломы плeчeвой кости обычно происходят в области
анатомической и хирургической шейки и в диафизе (приблизительно половина
всех переломов плеча); они могут возникать как при травме, так и при чрезмерном мышечном напряжении (бросание камней, гранат и пр.). Переломы дистального конца плечевой кости чаще наблюдаются в детском возрасте, большинство из них является внутрисуставными. При переломах нижней трети плеча возможно повреждение лучевого нерва в том месте, где он непосредственно лежит на кости. При этом кисть согнута в луче-запястном суставе почти под прямым углом и не разгибается даже активно.
Слайд 53
Диагностика перелома плечевой кости обычно не вызывает затруднений,
так как имеются деформация, припухлость, болезненность, ненормальная подвижность, крепитация,
отсутствие активных движений. При вколоченных переломах, а также при переломах головки плеча диагностика часто затруднительна без рентгенологического обследования.
Слайд 54
Первая помощь заключается в наложении транспортной шины Крамера
или фиксировании бинтом поврежденной конечности к туловищу. В зависимости
от механизма перелома и сокращения мышц происходит смещение отломков. Лечение состоит прежде всего в правильной репозиции отломков с последующей фиксацией конечности либо гипсовой повязкой, либо на специальной шине, позволяющей проводить постоянное вытяжение. Сращение перелома плечевой кости наступает обычно за 4—6 нед, после чего таким больным необходимо проводить физиотерапевтическое лечение и лечебную физкультуру для полного восстановления движений в суставах.
Слайд 55
При падении на локоть нередко наблюдаются пepeломы в области
локтeвого сустава. Это могут быть переломы плечевой, локтевой или
лучевой кости. Обычно такие переломы сопровождаются кровоизлиянием в полость локтевого сустава, что проявляется его припухлостью. Нередко также происходит разрыв связочного аппарата в зависимости от вида перелома и повреждения связок лечение консервативное или оперативное.
Слайд 56
При консервативном методе лечения производят пункцию локтевого сустава
для удаления гематомы и после репозиции накладывают гипсовую повязку
от подмышечной впадины до пальцев. Ввиду возможности развития отека со сдавлением сосудисто-нервного пучка, особенно в первые сутки после травмы, необходимо внимательно следить за состоянием и функцией пальцев загипсованной руки; при наложении гипсовой повязки они должны всегда оставаться свободными. После сращения перелома необходимо проводить энергичные мероприятия по борьбе с тугоподвижностью локтевого сустава.
Слайд 57
В верхней трети предплечья чаще встречается перелом локтевого
отростка, характеризующийся значительной припухлостью локтевого сустава, возникающей в результате
кровоизлияния в сустав и окружающие ткани. В ряде случаев сохраняется пассивная подвижность. Перелом венечного отростка локтевой кости, а также головки или шейки лучевой кости встречается редко.При переломах диафиза костей предплечья могут быть изолированные переломы одной лучевой или локтевой кости, но чаще наблюдаются переломы обеих костей предплечья, особенно в детском возрасте. У маленьких детей обычно бывают неполные переломы, надломы по типу «зеленой ветки», трудно диагностируемые, так как клиническая картина выражена плохо. В диагностике таких переломов решающее значение имеет рентгенологическое исследование.
Слайд 58
Пepeломы костeй кисти и пальцeв обычно возникают в результате
непосредственной травмы кисти при ушибах или падении с упором
на ладонь. Среди костей запястья чаще наблюдается перелом ладьевидной кости. При осмотре и пальпации определяются болезненная припухлость, максимально выраженная по тыльной поверхности кисти, ограничение и болезненность движений. Окончательный диагноз можно поставить только на основании рентгенологического исследования.Среди переломов пястных костей наиболее часто встречается перелом основания первой пястной кости, который по внешнему виду напоминает вывих основания. Клинически определяются припухлость на тыле кисти, кровоподтек, боль при давлении на место перелома и при нагрузке по оси одноименного пальца. Переломы костей пальцев, особенно основных фаланг, встречаются довольно часто. Характерными являются переломы позади головки, возникающие при падении на кисть при разогнутых пальцах. Переломы ногтевых фаланг возникают обычно в результате непосредственной травмы при ударе молотком, ущемлении и т. п. и часто сопровождаются ранением мягких тканей.