- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Острый инфаркт миокарда
Содержание
- 2. Определение Ишемический некроз миокарда вследствие острого дисбаланса между доставкой и потребностью миоцитов в кислороде
- 3. ЭпидемиологияЗа последние 20 лет смертность от инфаркта
- 4. ЭтиологияВ 95% случаев острого инфаркта миокарда его
- 5. ЭтиологияФормируется так называемая «тромбоцитарная пробка». Она уплотняется
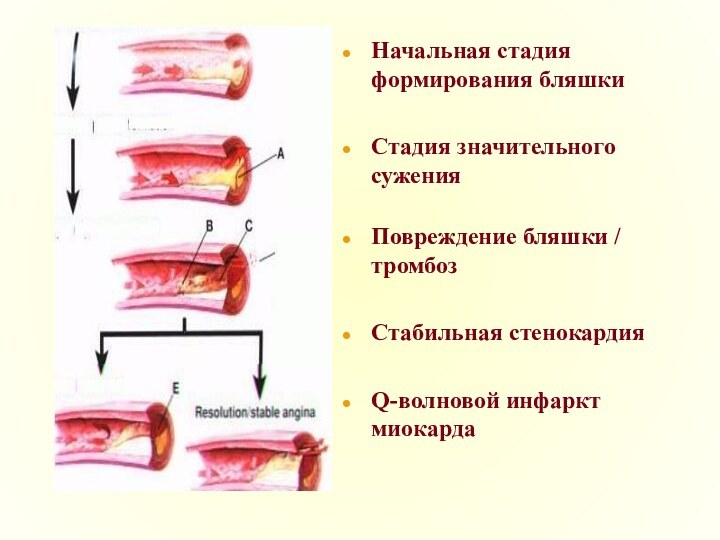
- 6. Начальная стадия формирования бляшкиСтадия значительного суженияПовреждение бляшки / тромбозСтабильная стенокардияQ-волновой инфаркт миокарда
- 7. Факторы рискаАртериальная гипертензияСахарный диабетКурениеГиперлипидемияИзбыточный вес
- 8. Клиника Выделяют пять периодов развития инфаркта миокарда:1. Прединфарктный2. Острейший3. Острый4. Подострый5. Постинфарктный
- 9. Прединфарктный период Прединфарктный период Длится он
- 10. Острейший период Острейший период. Часто возникает внезапно.
- 11. Для ИМ очень характерна волнообразность болей. Появившаяся
- 12. В отличие от стабильной стенокардии, боль при
- 13. Характерной особенностью ИМ является длительность болевого синдрома.
- 14. Варианты течения инфарктаАстматический – когда инфаркт начинается
- 15. Варианты течения инфарктаИзредка встречается аритмический вариант инфаркта
- 16. Объективно: бледность, нередко повышенная влажность кожи, цианоз
- 17. Границы сердца при не осложненном ИМ чаще
- 18. Острый периодОн длится приблизительно от 2-4 часов
- 19. Важнейшие проявления резорбционно-некротического синдромаПовышение температуры тела. Отмечается
- 20. Лейкоцитоз. Обусловлен развитием асептического воспаления в зоне
- 21. Важнейшие проявления резорбционно-некротического синдромаУвеличение СОЭ. При ИМ
- 22. Характерным для ИМ считается феномен «ножниц» между
- 23. Важнейшие проявления резорбционно-некротического синдромаПри ИМ из кардиомиоцитов
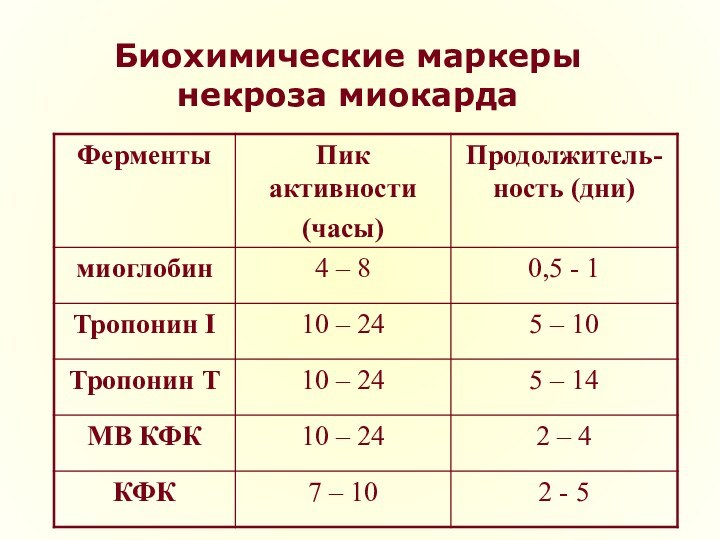
- 24. Однако кардиоспецифичными признаками являются каталитические концентрации изоферментов
- 25. Биохимические маркеры некроза миокарда
- 26. Подострый периодДлиться от 10-14 дней до 6-8
- 27. Постинфарктный периодБлижайший -2 месяцев, отдаленный – после
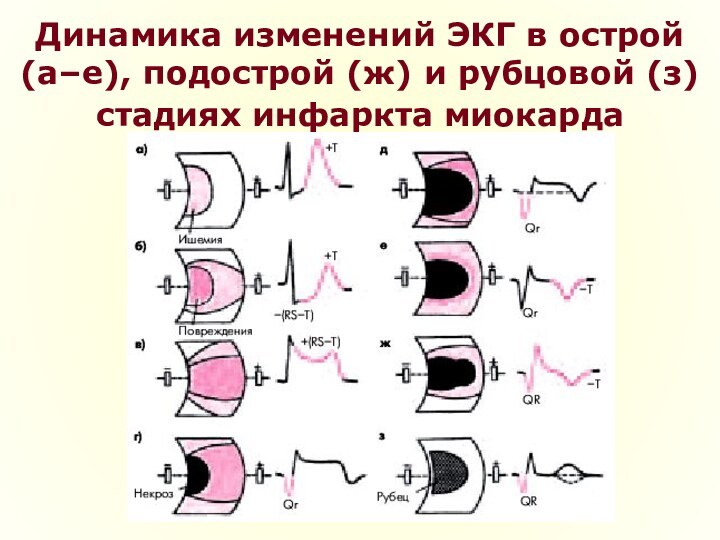
- 28. ЭКГ1. элевация ST в точке J на
- 29. Динамика изменений ЭКГ в острой (а–е), подострой (ж) и рубцовой (з) стадиях инфаркта миокарда
- 30. Острейшая стадияОстрейшая стадия (до 2-х ч от
- 31. Острейшая стадияКогда зона ишемического повреждения распространяется до
- 32. Острейшая стадияa) в зоне ишемии сформировался высокий
- 33. Острая стадияОстрая стадия характеризуется быстрым, в течение 1 —
- 34. Острая стадияЧерез несколько дней сегмент RS–T приближается
- 35. Острая стадия
- 37. Прямые признаки острой стадии ИМ с зубцом Qпатологический
- 38. Подострая стадияВ подострой стадии ИМ регистрируется патологический зубец
- 39. Подострая стадия
- 40. Рубцовая стадияРубцовая стадия ИМ характеризуется сохранением в течение
- 41. Рубцовая стадия
- 43. Глубина некрозаПри трансмуральном некрозе ЭКГ в отведениях,
- 45. Эхокардиография При двумерной Эхо-КГ выявляется важнейший признак
- 46. Радиоизотопная сцинтиграфия миокардаИмеет вспомогательное значение в диагностике
- 47. Компьютерная томография Позволяет оценивать размеры сердца, его
- 48. Критерии диагностики ИМДиагноз ИМ основан на классической
- 49. Осложнения острого периода Кардиогенный шок –снижение систолического
- 50. Осложнения подострого периодаСтенокардияСердечная недостаточностьРазрыв миокардаТромбоэмболияНарушения ритмаСиндром Дресслера (плеврит, перикардит, пневмонит)
- 51. Осложнения постинфарктного периодаСтенокардияНарушения ритмаХроническая аневризма сердцаСердечная недостаточность
- 52. Общие принципы оказания помощи больным ИМ Этапы
- 53. Догоспитальный этапнитроглицерин сублингвально таблетка или спрей повторно
- 54. Обезболивание с помощью наркотических анальгетиков Используется морфин,
- 55. Нейролептанальгезия (НЛА)Используется сочетанное введение анальгетика фентанила и
- 56. Тромболитики1 500 000 МЕ стрептокиназы вводят внутривенно в течение
- 57. ТромболитикиАбсолютные противопоказания:геморрагический инсульт ишемический инсульт в течение
- 58. ГепаринГепарин 60 ЕД/кг веса в/в болюс (максимум
- 59. Бета-адреноблокаторыПоказания: продолжающаяся и рецидивирующая ишемическая боль тахиаритмии
- 60. Бета-адреноблокаторыПропранолол -0,1 мг/кг в/в за 20 мин,
- 61. НитратыПоказания: в течение 24-48 часов всем больным
- 62. Ингибиторы АПФПоказания: больным через 12-24 часов ИМ
- 63. Скачать презентацию
- 64. Похожие презентации
Определение Ишемический некроз миокарда вследствие острого дисбаланса между доставкой и потребностью миоцитов в кислороде





















































Слайд 2
Определение
Ишемический некроз миокарда вследствие острого дисбаланса
между доставкой и потребностью миоцитов в кислороде
Слайд 3
Эпидемиология
За последние 20 лет смертность от инфаркта миокарда
у мужчин возросла на 60%.
Инфаркт значительно помолодел. Сейчас
уже не редкость увидеть этот диагноз у тридцатилетних. Пока он щадит женщин до 50 лет, однако потом заболеваемость инфарктом у женщин сравнивается с заболеваемостью у мужчин.
Инфаркт является и одной из основных причин инвалидности, а смертность среди всех заболевших составляет 10-12%.
Слайд 4
Этиология
В 95% случаев острого инфаркта миокарда его причиной
бывает тромбоз коронарной артерии в области атеросклеротической бляшки.
При
разрыве атеросклеротической бляшки, ее эрозии (образовании язвы на поверхности бляшки), трещине внутренней оболочки сосуда под ней к месту повреждения прилипают тромбоциты и другие клетки крови.
Слайд 5
Этиология
Формируется так называемая «тромбоцитарная пробка». Она уплотняется и
быстро растет в объеме и в конце концов перекрывает
просвет артерии. Это называется окклюзией.Запаса кислорода клеткам сердечной мышцы, которые питала перекрытая артерия хватит на 10 секунд. Еще около 30 минут сердечная мышца остается жизнеспособной.
Потом начинается процесс необратимых изменений сердечной мышцы и к третьему-шестому часу от начала окклюзии мышца сердца на этом участке погибает.
Слайд 6
Начальная стадия формирования бляшки
Стадия значительного сужения
Повреждение бляшки /
тромбоз
Стабильная стенокардия
Q-волновой инфаркт миокарда
Слайд 8
Клиника
Выделяют пять периодов развития инфаркта миокарда:
1.
Прединфарктный
2. Острейший
3. Острый
4. Подострый
5. Постинфарктный
Слайд 9
Прединфарктный период
Прединфарктный период
Длится он от
нескольких минут до 1,5 месяцев.
Обычно в этот период
учащаются приступы нестабильной стенокардии, увеличивается их интенсивность. Если вовремя начать лечение, инфаркта можно избежать.
Слайд 10
Острейший период
Острейший период. Часто возникает внезапно. В
этот период формируется вариант течения инфаркта.
Варианты могут быть следующие:
1. Ангинозный (болевой). Это самый частый вариант по которому течет 90% инфарктов.
Начинается он сильной болью, давящего, жгучего, сжимающего или распирающего характера за грудиной.
Боль усиливается, отдает в левое плечо, руку, ключицу, лопатку, нижнюю челюсть слева.
Продолжительность болевого приступа от нескольких минут до 2-3 суток.
Часто у больных возникает чувство страха, вегетативные реакции (холодный пот, побледнение или покраснение лица).
Слайд 11 Для ИМ очень характерна волнообразность болей. Появившаяся боль
в области сердца постепенно нарастает, становится все более интенсивной,
достигает максимума, затем интенсивность болей несколько снижается. Такая волнообразная боль, то усиливаясь, то ослабевая, может продолжаться несколько часов.Слайд 12 В отличие от стабильной стенокардии, боль при ИМ
не купируется приемом под язык нитроглицерина. Обычные анальгетики (анальгин,
баралгин и др.) также неэффективны, а если эффект наблюдается, то он непродолжительный и неполный. Боли купируются наркотическими анальгетиками, использованием нейролептаналгезии, наркоза закисью азота.Слайд 13 Характерной особенностью ИМ является длительность болевого синдрома. Боль
продолжается несколько десятков минут (более 20-30 минут), иногда несколько
часов. Зачастую во время приступа больные испытывают чувство страха смерти, обреченности, тоски, катаются пор полу от боли, крича, стонут.
Слайд 14
Варианты течения инфаркта
Астматический – когда инфаркт начинается с
одышки, сердечной астмы или отека легких. Такой вариант чаще
встречается у пациентов пожилого возраста, и у пациентов с повторным инфарктом миокарда.При абдоминальном варианте инфаркт начинается с болей в животе. У пациента может быть тошнота и рвота, вздутие живота. Иногда такой вариант течения инфаркта принимают за хирургическое заболевание.
Слайд 15
Варианты течения инфаркта
Изредка встречается аритмический вариант инфаркта миокарда.
Он может начинаться резким учащением сердечного ритма или наоборот
полной атриовентрикулярной блокадой, когда частота сердцебиений резко урежается и больной теряет сознание.Церебральный (мозговой) вариант инфаркта миокарда возникает если боли в сердце отсутствуют и из-за уменьшения кровоснабжения мозга, появляются головные боли, головокружения, расстройства зрения. Иногда могут возникнуть параличи и парезы конечностей.
Слайд 16 Объективно: бледность, нередко повышенная влажность кожи, цианоз губ,
носа, ушей, подногтевых пространств. Может наблюдаться увеличение частоты дыхания.
У большинства больных наблюдается учащение пульса до 90-100 в минуту, однако в начале болевого приступа может отмечаться и брадикардия. Пульс бывает иногда аритмичным, главным образом, за счет экстрасистол. АД может незначительно повысится за счет гиперкатехоламинемии, страха и в связи с болями, но затем нормализуется. Однако при обширном ИМ часто наблюдается снижение АД, преимущественно систолического.Слайд 17 Границы сердца при не осложненном ИМ чаще всего
нормальные, иногда перкуссия выявляется небольшое увеличение левой границы сердца.
При аускультации сердца у больных неосложненным, но обширным ИМ определяется приглушенность I тона и негромкий систолический шум на верхушке сердца, обусловленной дисфункцией сосочковых мышц. Обширный ИМ в редких случаях может сопровождаться ритмом галопа. У некоторых больных может определяться III и IV тон.
Физикальное исследование остальных органов и систем не выявляет при неосложненном ИМ каких-либо значительных изменений.
Слайд 18
Острый период
Он длится приблизительно от 2-4 часов 10
дней.
В этот период окончательно формируется зона погибшей сердечной
мышцы и на месте некроза начинает образовываться рубец. Объективно:определяется учащенный пульс, сохраняется тенденция к снижению артериального давления, тоны сердца приглушены, прослушивается негромкий систолический шум на верхушке.
При обширном переднем ИМ прослушивается шум трения перикарда в зоне абсолютной тупости сердца. Шум обусловлен развитием фибринозного перикардита (pericarditis epistenocardiaca), появляется обычно в первые 2-3 суток и исчезает через 2-4 дня.
Острый период ИМ является наиболее опасным в отношении развития тяжелых осложнений.
Слайд 19
Важнейшие проявления резорбционно-некротического синдрома
Повышение температуры тела. Отмечается обычно
на 2-й, реже – 3-й день, достигает 37,1-37,9 º.
Длительность повышения температуры тела около 3-7 дней, при обширном ИМ лихорадка может продолжаться до 10 дней. Более продолжительный субфебрилитет может свидетельствовать о развитии осложнений – тромбэндокардита, пневмонии, перикардита или о затяжном течении ИМ.Слайд 20 Лейкоцитоз. Обусловлен развитием асептического воспаления в зоне некроза
и повышением глюкокортикоидной функции надпочечников. Лейкоцитоз развивается уже через
3-4 часа (иногда позже), достигает максимума на 2-4 день и сохраняется около 3-7 дней. Обычно количество лейкоцитов повышается до 10-12x109/л, при распространенном ИМ – до 15x109/л и даже выше. Лейкоцитоз сопровождается сдвигом лейкоцитарной формулы влево.
Слайд 21
Важнейшие проявления резорбционно-некротического синдрома
Увеличение СОЭ. При ИМ в
крови увеличивается содержание 2-глобулинов, фибриногена, что и приводит к
увеличению СОЭ. Увеличение СОЭ отмечается со 2-3 дня, достигает максимума между 8-12 днем, затем постепенно снижается, и через 3-4 недели нормализуется. Более длительное увеличение СОЭ свидетельствует о наличии осложнений ИМ и присоединении инфекционно-воспалительных процессов различной локализации, появлении новых очагов некроза в миокарде.Слайд 22 Характерным для ИМ считается феномен «ножниц» между лейкоцитозом
и СОЭ: в конце 1-й – начале 2-й недели
лейкоцитоз начинает снижаться, а СОЭ возрастать.Появление «биохимических маркеров воспаления»: повышение фибриногена, серомукойда, гаптоглобина, сиаловых кислот, 2-глобулинов, -глобулинов, С-реактивного протеина. Изменение уровня этих веществ имеет сходство с динамикой СОЭ.
Слайд 23
Важнейшие проявления резорбционно-некротического синдрома
При ИМ из кардиомиоцитов выходят
различные ферменты, белковые молекулы – компоненты мышечных волокон. Они
поступают в кровь, являясь, таким образом, маркерами гибели кардиомиоцитов: аспартатаминотрансфераза (АСТ), лактатдегидрогеназа (ЛДГ), креатинфосфокиназа (КФК), гликогенфосфорилаза (ГФ), а также миоглобин, миозин, кардиотропонины T и I. Указанные вещества поступают в кровь при некрозе не только миокарда, но и скелетной мускулатуры.Слайд 24 Однако кардиоспецифичными признаками являются каталитические концентрации изоферментов КФК-МВ,
ЛДГ-1, иммунохимическое определение КФК-mass, ГФ-ВВ, изоформ изофермента КФК-МВ и
кардиотропонинов T и I. От момента гибели кардиомиоцитов до появления маркеров в крови происходит определенный период, характерный для каждого маркера. Длительность этого периода зависит от обширности и продолжительности некроза миокарда.
Слайд 26
Подострый период
Длиться от 10-14 дней до 6-8 недель,
характеризуется полным замещением некротических масс грануляционной тканью и соответствует
времени формирования соединительнотканного рубца на месте очага некроза.При неосложненном ИМ подострый период протекает благоприятно. Общее состояние больного удовлетворительное. Болевой синдром, как правило, отсутствует. Нормализуется ЧСС, исчезает систолический шум в области верхушки. Давление обычно нормальное. Если у больных до ИМ была артериальная гипертензия, артериальное давление вновь повышается. Исчезают проявления резорбционно-некротического синдрома.
Слайд 27
Постинфарктный период
Ближайший -2 месяцев, отдаленный – после 6
месяцев.
Постинфарктный период соответствует периоду полной консолидации рубца в
очаге некроза и максимально полной адаптации сердечно-сосудистой системы к новым условиям функционирования. Этот период именуется также периодом постинфарктного кардиосклероза и продолжается на протяжении всей оставшейся жизни больного.
Слайд 28
ЭКГ
1. элевация ST в точке J на
0,2mV в отведениях
V1 - V3
и 0,1mV в других отведениях.2. любой Q в V1-V3 в остальных отведениях Q 0,03мсек (I, II, III, aVL, aVF, V4, V5, V6) и 0,1mV по глубине.
Слайд 29 Динамика изменений ЭКГ в острой (а–е), подострой (ж)
и рубцовой (з) стадиях инфаркта миокарда
Слайд 30
Острейшая стадия
Острейшая стадия (до 2-х ч от начала
ИМ). В течение нескольких минут после прекращения коронарного кровотока и возникновения
ангинозного приступа в сердечной мышце обычно выявляется зона субэндокардиальной ишемии, для которой характерно появление высоких коронарных зубцов Т и смещение сегмента RS–Т ниже изоэлектрической линии.На практике эти изменения регистрируются достаточно редко, и врач имеет дело с более поздними ЭКГ признаками острейшей стадии ИМ.
Слайд 31
Острейшая стадия
Когда зона ишемического повреждения распространяется до эпикарда,
на ЭКГ фиксируется смещение сегмента RS–Т выше изолинии (трансмуральное
ишемическое повреждение).Сегмент RS–Т при этом сливается с положительным зубцом Т, образуя так называемую монофазную кривую, напоминающую по форме ТМПД.
Слайд 32
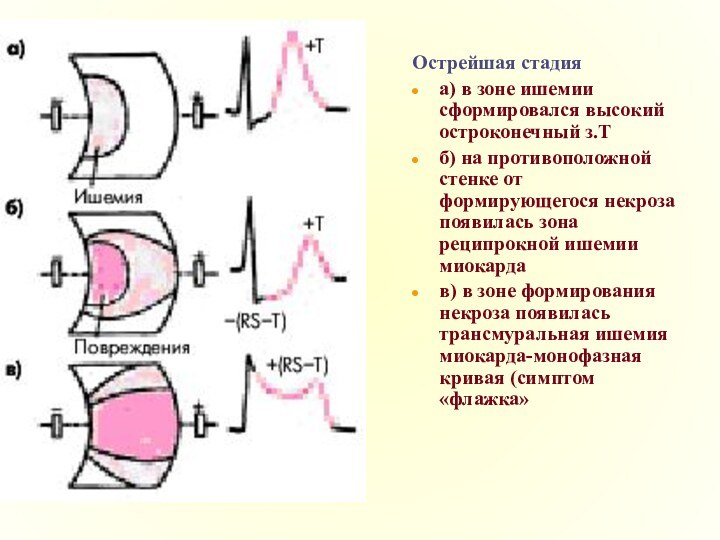
Острейшая стадия
a) в зоне ишемии сформировался высокий остроконечный
з.Т
б) на противоположной стенке от формирующегося некроза появилась зона
реципрокной ишемии миокардав) в зоне формирования некроза появилась трансмуральная ишемия миокарда-монофазная кривая (симптом «флажка»
Слайд 33
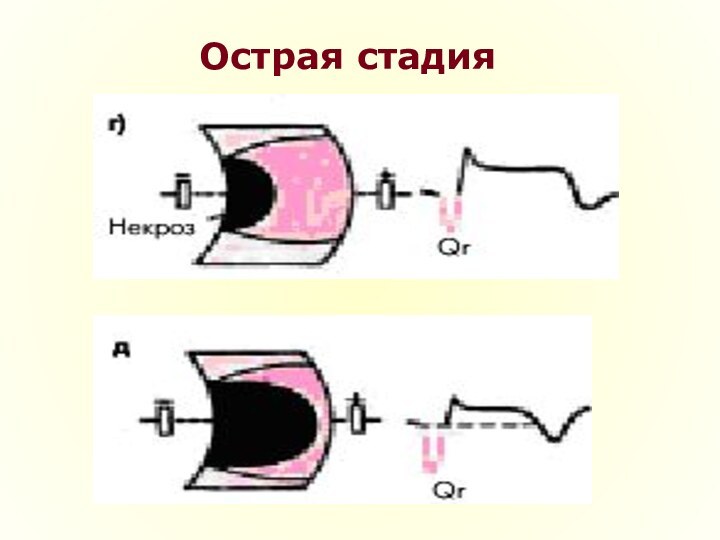
Острая стадия
Острая стадия характеризуется быстрым, в течение 1 — 2
суток, формированием патологического зубца Q или комплекса QS и снижением
амплитуды зубца R, что указывает на образование и расширение зоны некроза.Одновременно в течение нескольких дней над зоной некроза сохраняется смещение сегмента RS–T выше изолинии и сливающегося с ним вначале положительного, а затем отрицательного зубца Т, а в противоположной стенке зоне некроза сохраняется реципрокная ишемия миокарда в виде депрессии сегмента ST.
Слайд 34
Острая стадия
Через несколько дней сегмент RS–T приближается к изолинии,
а к концу 1-й недели или в начале 2-й недели заболевания
становится изоэлектричным, что свидетельствует об уменьшении зоны ишемического повреждения.Отрицательный коронарный зубец Т резко углубляется и становится симметричным и заостренным (повторная инверсия зубца Т).
Слайд 37
Прямые признаки острой стадии ИМ с зубцом Q
патологический зубец
Q (или комплекс QS);
элевация (подъем) сегмента RS–T и
отрицательный (коронарный) зубец Т.
Слайд 38
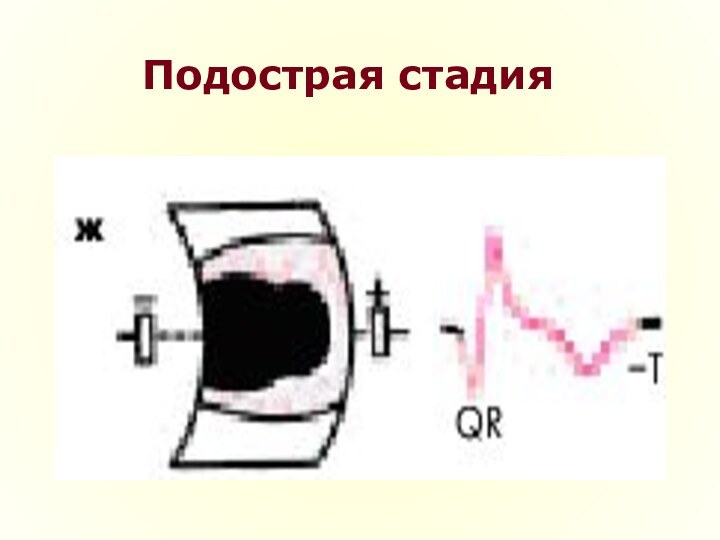
Подострая стадия
В подострой стадии ИМ регистрируется патологический зубец Q
или комплекс QS (некроз) и отрицательный коронарный зубец Т (ишемия),
амплитуда которого, начиная с 20–25-х суток инфаркта миокарда, постепенно уменьшается.Сегмент RS–T расположен на изолинии.
Признаки реципрокной ишемии миокарда в данной стадии исчезают.
Слайд 40
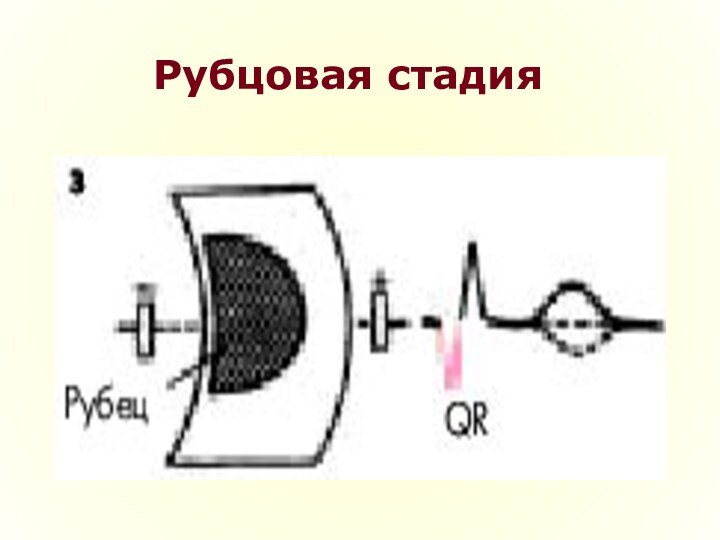
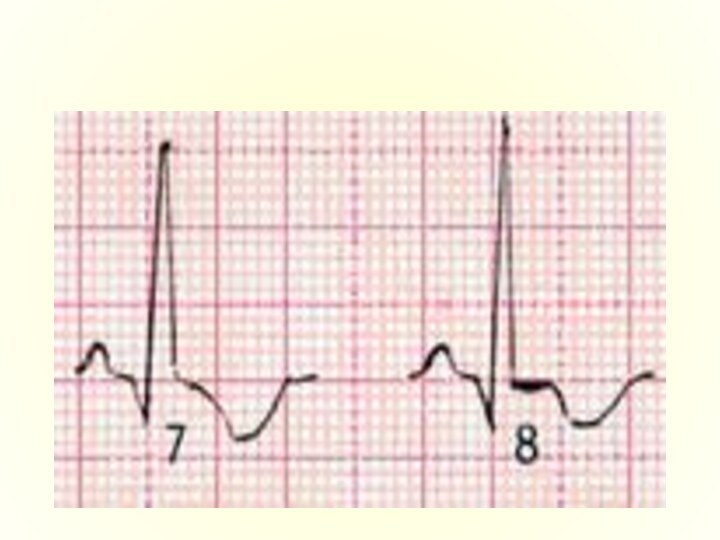
Рубцовая стадия
Рубцовая стадия ИМ характеризуется сохранением в течение многих
лет патологического зубца Q или комплекса QS и наличием отрицательного,
сглаженного или положительного зубца Т.
Слайд 43
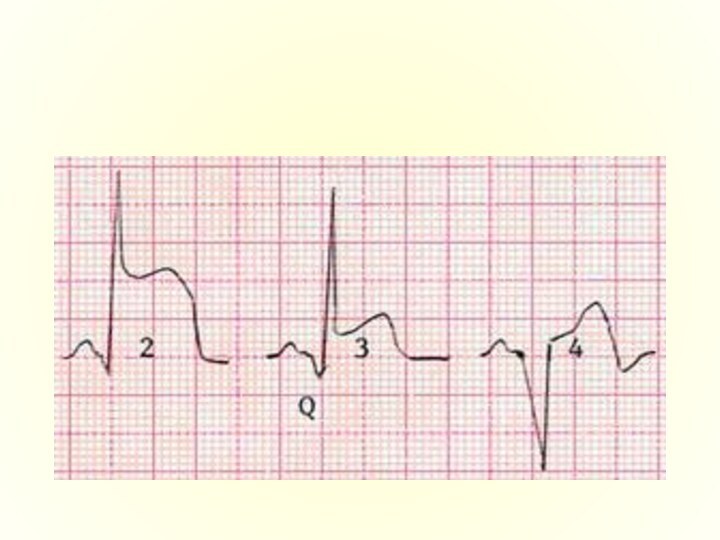
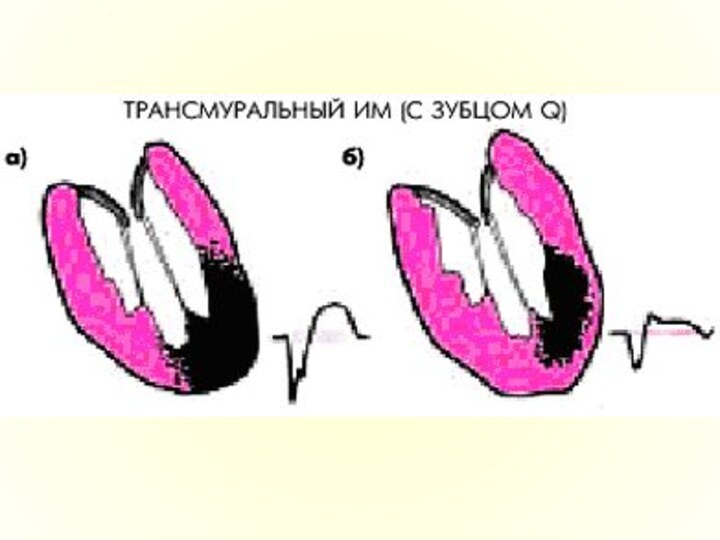
Глубина некроза
При трансмуральном некрозе ЭКГ в отведениях, которые
находятся над зоной некроза, имеет формулу желудочного комплекса QS;
При нетрансмуральном некрозе желудочковый комплекс имеет вид Qr или QR.
Слайд 45
Эхокардиография
При двумерной Эхо-КГ выявляется важнейший признак ИМ –
нарушение локальной кинетики (сократимости) миокарда.
Нарушения сократимости миокарда соответствуют
распространенности некроза и могут проявляться как гипокинезия, акинезия, дискинезия, гиперкинезия. Наиболее характерны гипокинезия и акинезия. Локальные нарушения сократимости гораздо чаще обнаруживаются при Q-ИМ, чем при non Q- ИМ.
Слайд 46
Радиоизотопная сцинтиграфия миокарда
Имеет вспомогательное значение в диагностике ИМ
и обычно рекомендуется при неубедительных ЭКГ-данных.
Наибольшее диагностическое значение
имеет сцинтиграфия миокарда с 99m Tc- пирофосфатом, который накапливается только в зоне некроза («горячее пятно»). Радиоизотопное сканирование миокарда с радиоактивным таллием 201Tl основано на том, что изотоп накапливается только жизнеспособным миокардом и не накапливается в очагах некроза («холодные очаги»).
Слайд 47
Компьютерная томография
Позволяет оценивать размеры сердца, его полостей, гипертрофию
миокарда, выявить аневризму, внутрисердечные тромбы.
Следует заметить, что методы радиоизотопной
сцинтиграфии, эмиссионной томографии дороги, требуют специального оборудования, разумеется, не являются рутинными и применяются в крупных специализированных учреждениях
Слайд 48
Критерии диагностики ИМ
Диагноз ИМ основан на классической триаде:
1. Типичная клиническая картина ИМ:
- тяжелый длительный приступ загрудинных
болей (более 30-60 минут), сопровождающийся слабостью холодным потом, иногда тошнотой рвотой.
2. Патогномоничными изменениями ЭКГ: - появление патологического зубца Q, - изменения, свидетельствующие об ишемии миокарда – подъем или депрессия интервала ST.
3. Типичная динамика подъема и дальнейшего снижения в крови уровня биомаркеров некроза миокарда (тропонинов Т, I или КФК-МВ, КФК- mass, если определение тропонинов не возможно. Вмешательства на коронарных артериях (например, ангиопластика) с последующим повышением в крови тропонинов или КФК-МВ.
Слайд 49
Осложнения острого периода
Кардиогенный шок –снижение систолического АД ниже
80 мм Нд., пульсового ниже 20 мм Нд., олигурия,
анурия.Отек легких
Различные нарушения ритма и проводимости
Разрыв миокарда (тампонада)
Острая аневризма сердца
Клиническая смерть (фибрилляция желудочков)
Слайд 50
Осложнения подострого периода
Стенокардия
Сердечная недостаточность
Разрыв миокарда
Тромбоэмболия
Нарушения ритма
Синдром Дресслера (плеврит,
перикардит, пневмонит)
Слайд 51
Осложнения постинфарктного периода
Стенокардия
Нарушения ритма
Хроническая аневризма сердца
Сердечная недостаточность
Слайд 52
Общие принципы оказания помощи больным ИМ
Этапы оказания помощи.
1.
Догоспитальный этап. Помощь больным оказывают специализированные кардиологические бригады скорой
медицинской помощи. Они же транспортируют больного в стационар. 2. Госпитальный этап. Помощь больным оказывается в специализированных кардиологических отделениях с блоком интенсивного наблюдения и терапии. 3. Реабилитационный этап. Реабилитация больных осуществляется в реабилитационных отделениях больниц и специализированных кардиологических санаториях. 4. Этап диспансерного наблюдения и реабилитационного лечения. Диспансеризация больных, перенесших ИМ, лечение в постинфарктном периоде проводится в областных кардиологических центрах или в кардиологических кабинетах поликлиник.
Слайд 53
Догоспитальный этап
нитроглицерин сублингвально таблетка или спрей повторно под
контролем АД
аспирин 150-325 мг разжевать или 250 мг
внутривенно морфин 4-8 мг в/в
тромболизис (по показаниям)-стрептокиназа в/в
гепарин (если не вводился тромболитик)
бета-адреноблокатор внутривенно
Слайд 54
Обезболивание с помощью наркотических анальгетиков
Используется морфин, который считается
препаратом выбора для купирования боли в остром периоде ИМ.
Морфин купирует боль. Оказывает седативное действие, обладает венодилатирующим действием, уменьшает венозный возврат к сердцу и, следовательно, преднагрузку, что понижает потребность миокарда в кислороде. Кроме того, стимулируя ядро блуждающего нерва в продолговатом мозге, вызывает синусовую брадикардию.Морфин вводится подкожно, внутримышечно (1-2 мл 1% раствора) внутривенно (при очень выраженном болевом синдроме, в дозе 0,5 – 1,0 мл). Наибольший обезболивающий эффект морфина развивается при в/м введении через 30-60 мин, при п/к – через 60-90 мин, при в/в – через 20 минут.
Побочные действия морфина: угнетение дыхательного центра, возбуждение рвотного центра, парез ЖКТ, затруднение мочеиспускания в связи с парезом мочевого пузыря, синусовая брадикардия, снижение АД.
Слайд 55
Нейролептанальгезия (НЛА)
Используется сочетанное введение анальгетика фентанила и нейролептика
дроперидола обычно в соотношении 2:1 или 3:1. Обезболивающий эффект синтетического
наркотического анальгетика фентанила в 60-70 раз превосходит обезболивающий эффект морфина, продолжается до 30 мин. Водится в/м или в/в в дозе 1-2 мл 0,005% р-ра. Дроперидол – сильный нейролептик, обладающий противошоковым, антиаритмическим, -адреноблокирующим и противорвотным эффектом. Вводится в/м и в/в в дозе 2-4 мл 0,25% р-ра в зависимости от уровня АД (при САД до 100 мм рт. ст – 1 мл, до 120 мм рт. ст. – 2 мл, до 160 мм рт. ст. – 3 мл, выше 160 мм рт. ст. – 4 мл).НЛА вызывает одновременно сильный обезболивающий и нейролептический эффект. Необходимо при применении НЛА следить за уровнем АД (возможно снижение) и состоянием дыхания (возможно угнетение). В случае резистентности болевого синдрома или при непереносимости НЛА и наркотических анальгетиков следует проводить обезболивание с помощью управляемого наркоза закисью азота (закись азота 80%, кислорода 20%).
Слайд 56
Тромболитики
1 500 000 МЕ стрептокиназы вводят внутривенно в течение 20-30
минут.
Показания:
элевация сегмента ST (т. J) 0,1mV в 2х
и более смежных отведенияхострая блокада левой ножки пучка Гиса в сочетании с клинической картиной ИМ
время от начала заболевания 12 часов
возраст менее 75 лет
Критерии реперфузии:
купирование болевого синдрома
уменьшение элевации сегмента ST 50% на ЭКГ через 3 часа после тромболизиса
ранний пик МБ КФК
аритмии
Слайд 57
Тромболитики
Абсолютные противопоказания:
геморрагический инсульт
ишемический инсульт в течение 3
месяцев (впервые 3 часа острой ишемической атаки тромболизис возможен)
закрытая черепно-мозговая травма или травма лица в течение 3 месяцев повреждение или новообразование ЦНС
расслаивающая аневризма аорты
активные кровотечение или геморрагические диатезы (кроме mensis)
Слайд 58
Гепарин
Гепарин 60 ЕД/кг веса в/в болюс (максимум 4000
ЕД)
инфузия 12 ЕД/кг 24 – 48 часов
контроль
АЧТВ: Цель – удлинение АЧТВ или АКТ в 1,5 – 2 раза от исходного Показания:
внутривенно
после альтеплазы
больным высокого риска, не получившим тромболитик
при высоком риске тромбоэмболий (тромбоэмболии в анамнезе, обширный ИМ (пат. Q 5 отведениях, мерцательная аритмия, тромб в ЛЖ)
Подкожно
после стрептокиназы, больным среднего и низкого риска осложнений
Слайд 59
Бета-адреноблокаторы
Показания:
продолжающаяся и рецидивирующая ишемическая боль
тахиаритмии (мерцательная
аритмия, тахиформа)
возможно применение больным - с умеренной левожелудочковой
СН при стабилизации гемодинамикиПротивопоказания:
выраженная СН
PR > 0,24сек
бронхиальная астма и тяжелые обструктивные заболевания легких,
тяжелый периферический атеросклероз
сахарный диабет I типа
систолическое АД ниже чем 100 мм рт.ст.
атриовентрикулярные блокады II и III степени
Слайд 60
Бета-адреноблокаторы
Пропранолол -0,1 мг/кг в/в за 20 мин, затем
через 1 час 40-60мг х 3 раза в день.
Атенолол-5-10мг
в/в за 20 мин., затем через 1 час 50-100 мг/сутки в 2 приема.
Метопролол-10-15 мг в/в за 20 минут,
затем по 25- 50 мг 4 раза в день, в последующем
50-100 мг 2 раза в день
Слайд 61
Нитраты
Показания:
в течение 24-48 часов всем больным с
сохраняющейся ишемией, признаками СН, обширным передним ИМ (пат. Q
>5 отведениях ЭКГ), артериальной гипертензиейпродолжительное введение (более 48 часов) больным с рецидивирующей стенокардией или продолжающимся легочным застоем
возможно применение: в течение первых 24-48 часов всем больным ИМ при отсутствии гипотонии, брадикардии, тахикардии
Противопоказания:
АД сист. ниже 90 мм рт. ст.
выраженная брадикардия (менее 50 ударов в мин)
Слайд 62
Ингибиторы АПФ
Показания:
больным через 12-24 часов ИМ с
элевацией ST в 2 грудных отведениях или с клиническими
проявлениями СН при отсутствии гипотонииу больных ИМ с ФВ ЛЖ<40% или с клиническими проявлениями СН (применение и АПФ длительное)
возможно применение: всем больным с ФВ ЛЖ 40-50% через 12-24 часов ИМ в течении 6 недель
Противопоказания:
индивидуальная непереносимость иАПФ
тяжелая почечная недостаточность
двухсторонний стеноз почечной артерии
стеноз артерии единственной функционирующей почки