- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Повреждения и неотложные хирургические заболевания органов брюшной полости. Часть 2
Содержание
- 3. Под термином «кишечная непроходимость» понимается задержка или
- 5. А) Механическая, при которой имеется физическое препятствие
- 6. Странгуляционную, при которой непроходимость обусловлена:заворотом петли кишечника
- 7. Смешанную, сочетающую в себе оба механизма —
- 8. Б) Динамическую, при которой содержимое кишечника не проходит по нему вследствие:Постоянного спазма гладкой мускулатуры;Ее стойкого паралича.
- 9. По клиническому течению: острая и хроническая;По уровню
- 11. Стадии заболевания:Начальная стадия – длительность от 2
- 12. Боль в животе — постоянный и ранний
- 13. Симптом Алапи — отсутствие или незначительное напряжение
- 14. Симптом Валя- признак непроходимости кишечника: локальный метеоризм
- 15. Синдром Каревского- наблюдают при желчнокаменной кишечной непроходимости:
- 16. Симптом Руша. — наблюдают при инвагинации толстой
- 17. Триада Дельбе —при завороте тонкой кишки: быстро
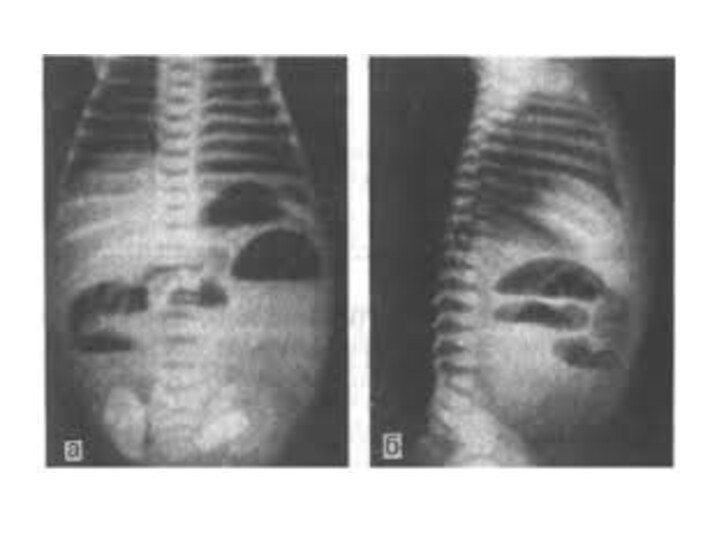
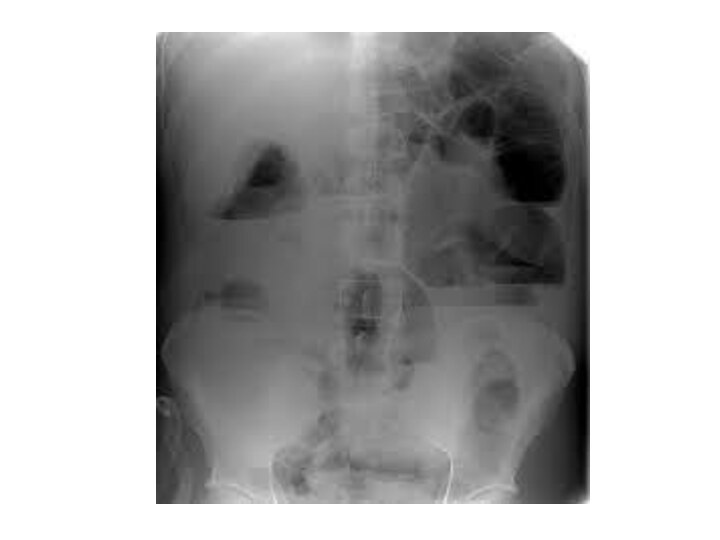
- 18. Рентгенография брюшной полости:определение газа и уровней жидкости
- 22. Во всех случаях, когда диагноз острой кишечной
- 24. Желудочно-кишечные кровотечения– одна из наиболее частых причин
- 25. Кровотечения из верхних отделов ЖКТ составляют 80-90%,
- 26. По этиологическому признаку: 1. Язвенные кровотечения при:а)
- 27. Неязвенные кровотечения при: - варикозном расширении
- 28. По локализации источника кровотечения:пищеводные, желудочные, дуоденальные, тонкокишечные,
- 29. В зависимости от интенсивности кровотечения следует делить
- 30. На протяжении последних десятилетий мы можем наблюдать
- 31. высокий уровень максимальной секреции соляной кислоты;увеличения числа
- 32. Реализуется наследственная склонность при неблагоприятных влияниях: психоэмоциональных
- 33. Нормальное функционирование слизистой оболочки желудка протекает в
- 34. Боль в эпигастральной области является основным симптомом
- 35. КЛАССИФИКАЦИЯ ЯЗВЕННОЙ БОЛЕЗНИ (Мазурии А.В. и др.,
- 36. III. Тяжесть течения - легкое - средней
- 37. VI. Фазы - обострение - неполная клиническая
- 38. Эндоскопические критерии стадий ЯБ Фаза обострения. а)
- 41. Медикаментозное лечение включает:- антихеликобактерную терапию (в случае
- 42. Общие симптомы желудочно-кишечного кровотечения следующие:Слабость;Тошнота,Головокружение;Бледность кожи, посинение
- 46. Тип F I – активное кровотечение:I a
- 47. I степень - легкое кровотечение. Общее состояние
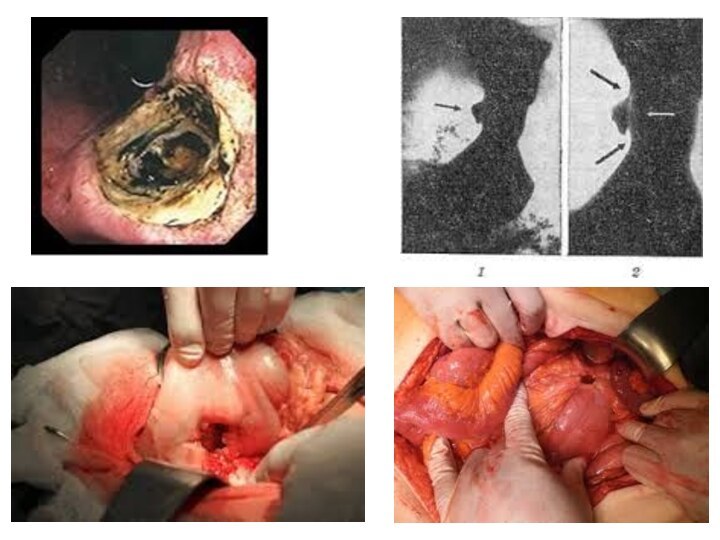
- 49. Перфорация язв желудка и двенадцатиперстной кишки возникает
- 50. Наиболее типичная картина наблюдается при перфорации язв
- 51. Общее состояние больных в период шока всегда
- 52. Период мнимого благополучия при перфорации язвы длится
- 53. Период прогрессирующего перитонита начинается спустя 10-12 ч
- 54. Прободная язва желудка или ДПК есть абсолютным
- 55. В качестве методов хирургического лечения перфорации язвы
- 57. Кровотечение в брюшную полость – истечение крови
- 58. Кровотечение в брюшную полость может быть обусловлено
- 59. Клиническая картина при кровотечении в брюшную полость
- 60. При подозрениях на кровотечение в брюшную полость
- 62. Выделяют следующие группы пострадавших с травмой живота:С
- 63. Непосредственную угрозу жизни представляют следующие последствия закрытой
- 64. Закрытая травма живота без повреждения внутренних органов
- 66. Повреждение внутренних органов сопровождается признаками травматического шока:
- 67. Повреждение полых органов быстро осложняется перитонитом, который
- 69. Принципиальное положение диагностической программы — сочетание диагностического
- 71. Медикаментозная терапия при внутрибрюшном кровотечении заключается в
- 72. 1) Предварительная (временная) остановка наружного кровотечения:2) Хирургические
- 76. Скачать презентацию
- 77. Похожие презентации
Под термином «кишечная непроходимость» понимается задержка или полное отсутствие прохождения содержимого по пищеварительной трубке вследствие ряда причин.








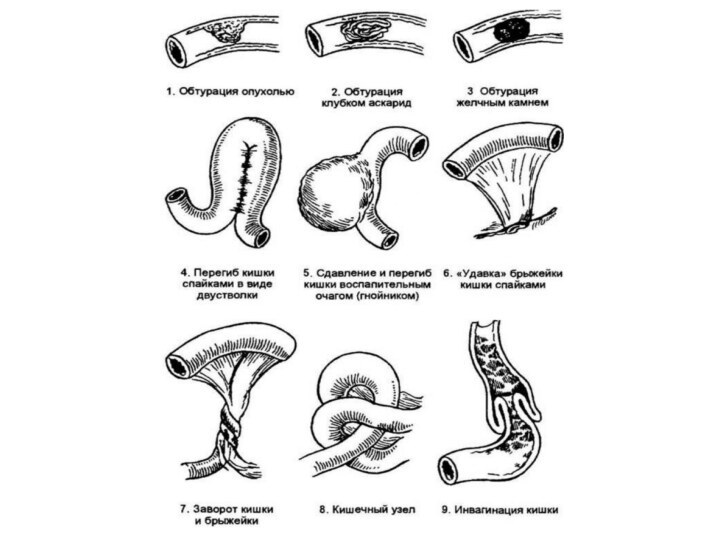








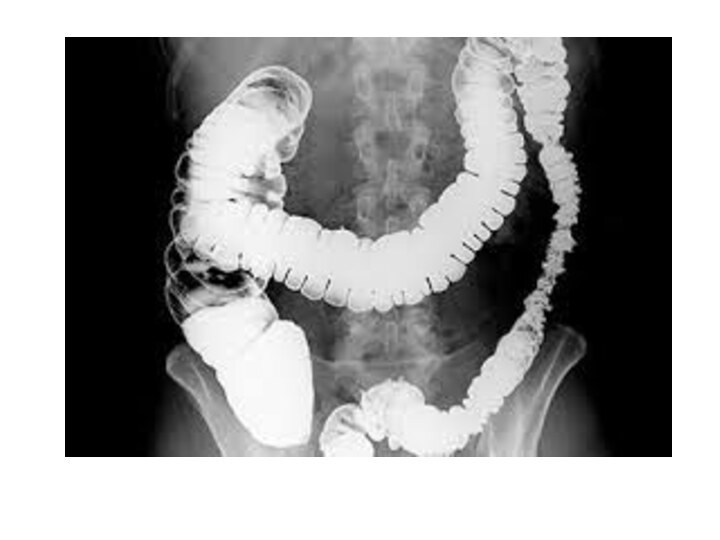

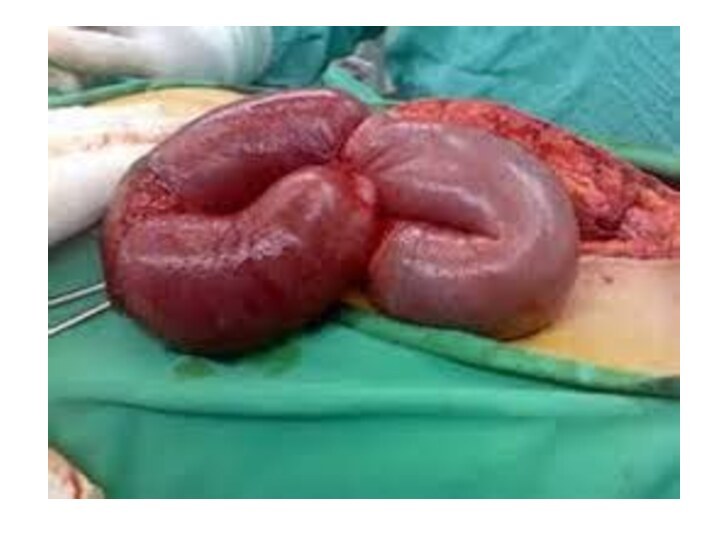















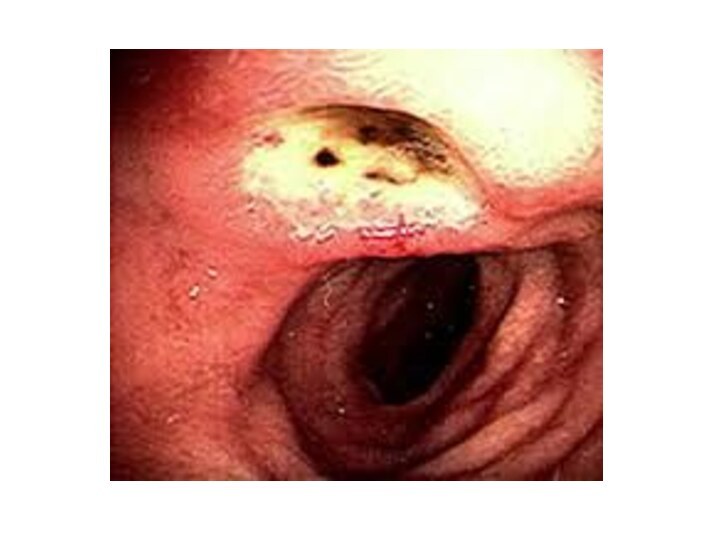
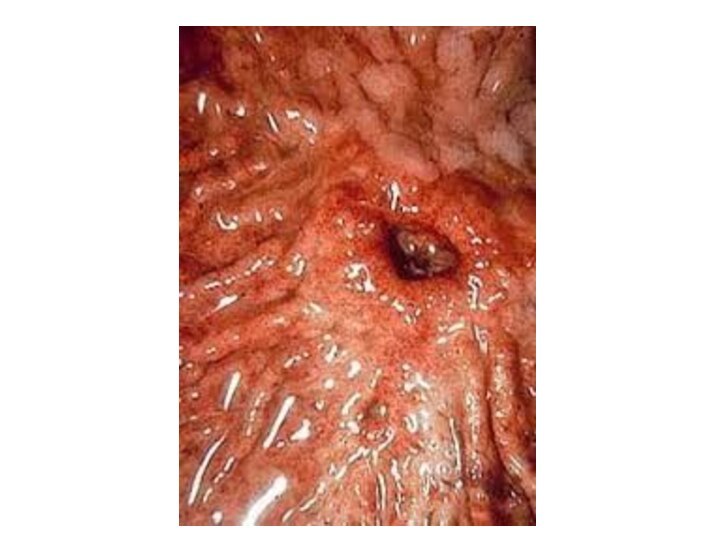


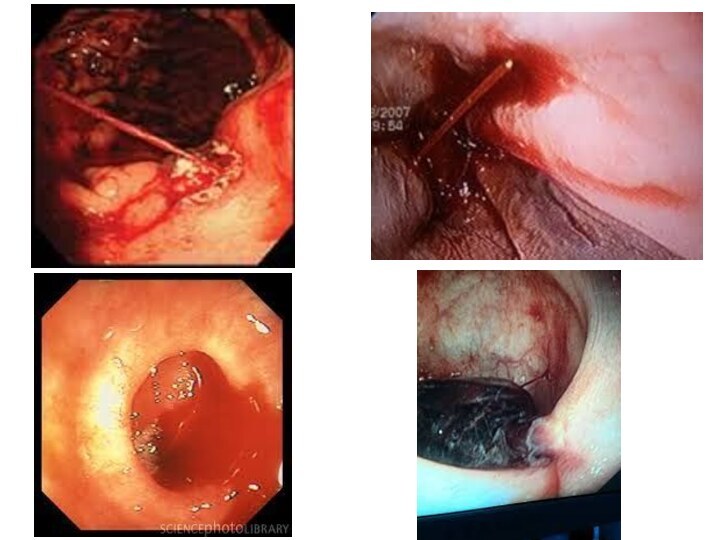





















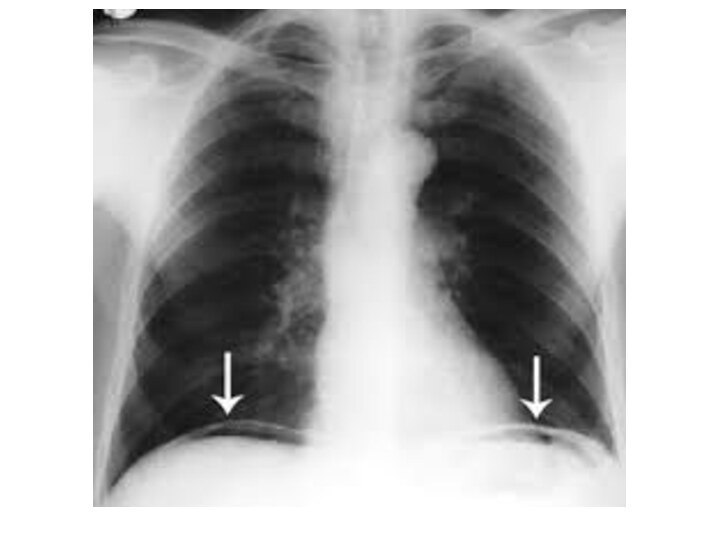





Слайд 5 А) Механическая, при которой имеется физическое препятствие прохождению
пищевого комка. В свою очередь делится на:
Обтурационную КН, возникающую
вследствие закупорки кишечника:каловыми камнями;
безоарами (комок волос, скапливающихся в желудке в основном у дам, любящих погрызть собственные локоны);
крупными желчными камнями;
инородными телами;
сдавливающими кишечник извне опухолями, кистами других локализаций.
Слайд 6
Странгуляционную, при которой непроходимость обусловлена:
заворотом петли кишечника вокруг
самой себя;
образованием узла из нескольких петель;
ущемлением кишки, ее брыжейки
и сосудов в грыжевых воротах;спайками или рубцовыми тяжами, сдавливающими кишку извне.
Слайд 7 Смешанную, сочетающую в себе оба механизма — инвагинация,
или внедрение одной части кишки в другую.
По степени и
характеру нарушения проходимости кишечника непроходимость может быть:полной;
частичной.
Слайд 8 Б) Динамическую, при которой содержимое кишечника не проходит
по нему вследствие:
Постоянного спазма гладкой мускулатуры;
Ее стойкого паралича.
Слайд 9
По клиническому течению: острая и хроническая;
По уровню непроходимости:
высокая (тонкокишечная, дистальнее связки Трейца до баугиниевой заслонки) и
низкая (толстокишечная, дистальнее баугиниевой заслонки).
По происхождению:
врождённая и приобретённая.
Слайд 11
Стадии заболевания:
Начальная стадия – длительность от 2 до
12 часов, характеризуется болями в животе, вздутием кишечника и
усилением перистальтики.Промежуточная стадия – от 12 – до 36 часов, на этой стадии болевые ощущения ослабевают, наступает период мнимого благополучия, нарастают признаки обезвоживания и интоксикации.
Терминальная – наступает через 1–2 суток от начала заболевания, состояние больного значительно ухудшается, нарастают признаки поражения внутренних органов, обезвоживания организма и поражения нервной системы, без хирургического лечения, возможен летальный исход.
Слайд 12 Боль в животе — постоянный и ранний признак
непроходимости, обычно возникает внезапно, вне зависимости от приёма пищи,
в любое время суток, без предвестников; характер боли схваткообразный. Приступы боли связаны с перистальтической волной и повторяются через 10-15 мин. В период декомпенсации, истощения энергетических запасов мускулатуры кишечника, боль начинает носить постоянный характер. При странгуляционной непроходимости боль сразу постоянная, с периодами усиления во время волны перистальтики. При прогрессировании заболевания острые боли, как правило, стихают на 2-3-и сутки, когда перистальтическая активность кишечника прекращается, что служит плохим прогностическим признаком. Паралитическая кишечная непроходимость протекает с постоянными тупыми распирающими болями в животе;Задержка стула и газов — патогномоничный признак непроходимости кишечника. Это ранний симптом низкой непроходимости. При высоком её характере, в начале заболевания, особенно под влиянием лечебных мероприятий, может быть стул, иногда многократный за счёт опорожнения кишечника, расположенного ниже препятствия. При инвагинации из заднего прохода иногда появляются кровянистые выделения. Это может стать причиной диагностической ошибки, когда острую кишечную непроходимость принимают за дизентерию;
Вздутие и асимметрия живота;
Рвота — после тошноты или самостоятельно, часто повторная рвота. Чем выше препятствие в пищеварительном тракте, тем ранее возникает рвота и имеет более выраженный характер, многократная, неукротимая. Рвота вначале носит механический (рефлекторный), а затем центральный (интоксикация) характер.
Слайд 13 Симптом Алапи — отсутствие или незначительное напряжение брюшной
стенки при инвагинации кишки.
Симптом Аншютца — вздутие слепой кишки
при непроходимости нижерасположенных отделов толстой кишки.Симптом Бабука — возможный признак инвагинации кишечника: если после клизмы в промывных водах крови нет, проводят пальпацию живота в течение 5 мин. При инвагинации нередко после повторной сифонной клизмы вода имеет вид мясных помоев.
Симптом Байера— асимметрия вздутия живота. Наблюдают при завороте сигмовидной кишки.
Симптом Бейли — признак кишечной непроходимости: передача сердечных тонов на брюшную стенку. Ценность симптома возрастает при выслушивании сердечных тонов в нижних отделах живота.
Симптом Бувере — возможный признак непроходимости толстой кишки: выпячивание в илеоцекальной области (если слепая кишка вздута, непроходимость возникла в поперечной ободочной кишке, если слепая кишка в спавшемся состоянии, то препятствие находится в тонусе).
Слайд 14 Симптом Валя- признак непроходимости кишечника: локальный метеоризм или
выпячивание отдела кишечника выше уровня препятствия (видимая асимметрия живота,
прощупываемая кишечная выпуклость, видимая глазом перистальтика, слышимый при перкуссии тимпанит)Симптом Гангольфа — наблюдается при кишечной непроходимости: притупление звука в отлогих местах живота, свидетельствующее о скоплении свободной жидкости.
Симптом Гинтце — рентгенологический признак указывает на острую кишечную непроходимость: определяется скопление газа в толстой кишке соответствует симптому Валя.
Симптом Гиршспрунга — наблюдают при инвагинации кишки: расслабление сфинктеров заднего прохода.
Симптом Гефера- при кишечной непроходимости пульсация аорты лучше всего выслушивается над уровнем сужения.
Симптом Данса — признак илеоцекальной инвагинации: в связи с перемещением инвагинированного отрезка кишечника правая подвздошная ямка при пальпации оказывается пустой.
Симптом Дюрана — наблюдают при начинающейся инвагинации: резкое напряжение брюшной стенки соответственно месту внедрения.
Симптом Кивуля - признак непроходимости толстой кишки (при завороте сигмовидной и слепой кишок): в растянутой и раздутой сигмовидной кишке определяется металлическая звучность.
Слайд 15 Синдром Каревского- наблюдают при желчнокаменной кишечной непроходимости: вяло
текущее чередование частичной и полной обтурационной кишечной непроходимости.
Симптом Крювелье
— характерен для инвагинации кишечника: кровь в кале или окрашенная кровью слизь в сочетании со схваткообразной болью в животе и тенезмами.Симптом Кохера — наблюдают при кишечной непроходимости: давление на переднюю брюшную стенку и быстрое его прекращение не причиняют боли.
Симптом Матье с. — признак полной непроходимости кишечника: при быстрой перкуссии надпупочной области слышится шум плеска.
Симптом Мондора — усиленная перистальтика кишечника сменяется на постепенное угасание перистальтики («Шум вначале, тишина в конце»);
«Мёртвая (могильная) тишина» — отсутствие звуков перистальтики; зловещий признак непроходимости кишечника. В этот период при резком вздутии живота над ним можно выслушать не перистальтику, а дыхательные шумы и сердечные тоны, которые в норме через живот не проводятся;
Обуховской больницы. — признак заворота сигмовидной кишки: расширенная и пустая ампула прямой кишки при ректальном исследовании.
Слайд 16 Симптом Руша. — наблюдают при инвагинации толстой кишки:
возникновение боли и тенезмов при пальпации колбасовидной опухоли на
животе.Симптом Склярова — выслушивание «шума плеска» над петлями кишечника
Симптом Спасокукоцкого — возможный признак кишечной непроходимости: аускультативно определяется звук падающей капли.
Симптом Тэвэнара- признак тонкокишечной непроходимости: живот мягкий, при пальпации выявляется болезненность вокруг пупка и особенно ниже его на два пальца поперечных пальца по средней линии. Точка болезненности соответствует проекции корня брыжейки.
Симптом Тилиякса- наблюдают при ннвагинации кишки боль в животе, рвота, тенезмы и задержка стула, неотхождение газов.
Симптом Тревса — признак толстокишечной непроходимости: в момент введения жидкости в толстую кишку аускультативно определяют урчание у места непроходимости.
Симптом Титова.- признак спаечной непроходимости: кожно-подкожную складку по линии лапаротомного послеоперационного рубца захватывают пальцами, резко поднимают кверху и затем плавно опускают.
Слайд 17 Триада Дельбе —при завороте тонкой кишки: быстро нарастающий
выпот в брюшной полости, вздутие живота и нефекалоидная рвота.
Симптом
Фримана — Даля — при кишечной непроходимости: в растянутых газом петлях тонкой кишки рентгенологически определяют поперечную исчерченность (соответствует керкринговым складкам).Симптом Цеге-Мантейфеля — признак низкой толстокишечной непроходимости: малая вместимость (не более 500—700 мл воды) дистального отдела кишечника при постановке сифонной клизмы;
Симптом Шимана- признак кишечной непроходимости (заворот слепой кишки): при пальпации определяется резкая болезненность в правой подвздошной области и ощущение «пустоты» на месте слепой кишки
Симптом Шланге- признак паралича кишечника: при выслушивании живота отмечается полная тишина; обычно наблюдается при илеусе.
Симптом Штирлина — рентгенологический признак кишечной непроходимости: растянутой и напряженной кишечной петле соответствует зона скопления газов в виде арки
Слайд 18
Рентгенография брюшной полости:
определение газа и уровней жидкости в
петлях кишок (чаши Клойбера)
поперечная исчерченность кишки (симптом керкринговых складок)
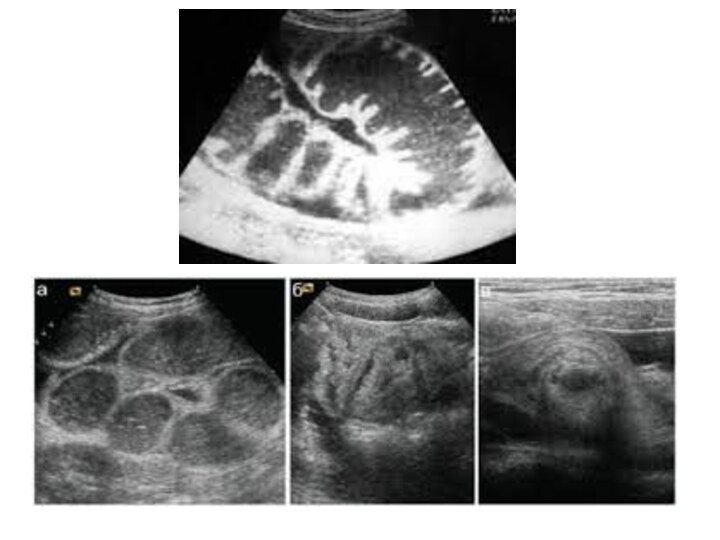
УЗИ:
при
механической кишечной непроходимости:расширение просвета кишки более 2 см с наличием феномена «секвестрации жидкости» в просвет кишки;
утолщение стенки тонкой кишки более 4 мм;
наличие возвратно-поступательных движений химуса по кишке;
увеличение высоты керкринговых складок более 5 мм;
увеличение расстояния между керкринговыми складками более 5 мм;
гиперпневматизация кишечника в приводящем отделе
при динамической кишечной непроходимости:
отсутствие возвратно-поступательных движений химуса по кишке;
феномен секвестрации жидкости в просвет кишки;
невыраженный рельеф керкринговых складок;
гиперпневматизация кишечника во всех отделах
Слайд 22 Во всех случаях, когда диагноз острой кишечной непроходимости
установлен или предполагается, больной должен быть экстренно госпитализирован в
хирургический стационар.Экстренное хирургическое вмешательство после кратковременной предоперационной подготовки (2-4 часа) показано только при наличии перитонита, в остальных случаях лечение начинают с консервативных и диагностических (если диагноз окончательно не подтвержден) мероприятий. Мероприятия направлены на борьбу с болью, гиперперистальтикой, интоксикацией и нарушениями гомеостаза, освобождение верхних отделов пищеварительного тракта от застойного содержимого посредством постановки желудочного зонда, сифонные клизмы.
При отсутствии эффекта от консервативного лечения показано оперативное лечение. Консервативное лечение эффективно лишь в случаях исчезновения боли в животе, вздутия живота, прекращения рвоты, тошноты, адекватного отхождения газов и кала, исчезновения или резкого уменьшения шума плеска и синдрома Валя, значительно уменьшения количества горизонтальных уровней на рентгенограммах, а также явного продвижения бариевой контрастной массы по тонкой кишке и появления её в толстой через 4-6 часов от начала исследования наряду с разрешением явлений копростаза на фоне проводимых клизм.
Слайд 24 Желудочно-кишечные кровотечения– одна из наиболее частых причин экстренной
госпитализации в стационары хирургического профиля. Терапевтическая задача при желудочно-кишечных
кровотечениях проста и логична: состояние больного должно быть стабилизировано, кровотечение остановлено и проведено лечение, целью которого является предотвращение впоследствии эпизодов ЖКК. Для этого необходимо установить источник кровотечения и его локализацию.
Слайд 25
Кровотечения из верхних отделов ЖКТ составляют 80-90%, из
нижних отделов – 10-20% случаев. Если рассматривать более подробно,
то на долю желудка приходится 50% кровотечений, на долю двенадцатиперстной кишки – 30%, ободочной и прямой кишок – 10%, пищевода – 5% и тонкого кишечника – 1%.
Слайд 26
По этиологическому признаку:
1. Язвенные кровотечения при:
а) хронических
каллезных и пенетрирующих язвах;
б) пептических язвах желудочно-кишечных анастомозов;
в) острых
язвах:- возникающих в результате токсического или лекарственного воздействия на слизистую оболочку желудка или кишки;
- стрессовых, гастродуоденальных, возникающих после ожогов, обширных хирургических операций, в остром периоде инфаркта миокарда и т. д.;
-возникающих при заболеваниях внутренних органов (атеросклероз, гипертоническая болезнь, лейкозы, цирроз печени, уремия);
- эндокринных язвах (синдром Золлингера-Эллисона, гиперпаратиреоидоз).
Слайд 27
Неязвенные кровотечения при:
- варикозном расширении вен
пищевода и желудка при портальной гипертензии;
- ущемленной грыже пищеводного
отверстия диафрагмы;- линейных разрывах слизистой оболочки и глубжележащих слоев стенки кардиального отдела желудка (синдром Мэллори-Вейса);
- прорыве аневризмы аорты;
- эрозивном геморрагическом гастрите;
- паразитарных и глистных инвазиях (дизентерия, амебиаз, балантидиаз);
- заболевания крови (тромбоцитопеническая пурпура, гемофилия, лейкоз);
- доброкачественных и злокачественных опухолях желудка и кишечника (лимфосаркоме, лимфогранулёматозе);
- дивертикулах пищеварительного тракта;
-телеангилэктазии желудочно-кишечного тракта;
- воспалительных заболеваниях кишечника (болезнь Крона, Неспецифический язвенный колит (НЯК) и др.
- множественном полипозе (синдроме Пейтца — Егерса)
- хроническом геморрое
- хронической анальной трещине
Слайд 28
По локализации источника кровотечения:
пищеводные, желудочные, дуоденальные, тонкокишечные, толстокишечные
кровотечения.
По клиническому течению:
профузные, торпидные, продолжающиеся, остановившиеся кровотечения.
По
степени тяжести кровотечения (величине кровопотери): легкая, средняя, тяжелая кровопотеря. По объему кровопотери различают кровотечение:
- обильное (профузное) - 2 л;
- умеренное – 0,7-1,3 л;
- незначительное - до 0,5 л;
- микрокровотечение
Слайд 29 В зависимости от интенсивности кровотечения следует делить на
явные, проявляющиеся кровавой рвотой или дегтеобразным стулом, и скрытые—
оккультные кровотечения, которые можно определить лишь с помощью р. Грегерсена (анализа кала на скрытую кровь). Явные желудочно-кишечные кровотечения могут быть острыми и хроническими, появившиеся впервые или повторно. Острые желудочно-кишечные кровотечения бывают однократными и многократными.Повторные острые желудочно-кишечные кровотечения, возникающие на фоне нормоволемии через значительный промежуток времени после первого эпизода геморрагии, обычно ничем не отличаются от впервые появившегося кровотечения.
Иначе обстоит дело с геморрагиями, рецидивирующими в течение короткого времени, исчисляемого часами и даже минутами. Эти кровотечения вызывают тяжелые изменения в системе гомеостаза и являются чрезвычайно опасными для жизни.
Слайд 30
На протяжении последних десятилетий мы можем наблюдать коренные
изменения точки зрения на этиологию и патогенез ЯБ. На
смену парадигме "нет кислоты, нет язвы" пришло убеждение "нет Helicobacter pylori (HP) - нет язвы". С инфекцией HP связывают развитие и рецидивирование ЯБ в более чем 90% случаев, а хронического гастрита в 75-85% случаев. Несмотря на очевидный максимализм такой точки зрения, все же следует считать доказанным, что абсолютное большинство случаев ЯБ хеликобактер-ассоциированные. Вместе с тем, бесспорно, что ульцерогенность HP зависит от значительного количества эндогенных и экзогенных факторов риска. Учитывая высокий уровень инфицированности отдельных популяций HP, следовало бы ждать значительно более высоких показателей заболеваемости ЯБ.
Слайд 31
высокий уровень максимальной секреции соляной кислоты;
увеличения числа париетальных
клеток и их повышенная чувствительность к гастрину;
дефицит ингибитора трипсина;
дефицит
фукомукопротеидов;повышенное содержимое пепсиногена в сыворотке крови и мочи;
избыточная выработка гастрина в ответ на стимуляцию;
гастродуоденальная дисмоторика - продолжительная задержка пищи в желудке;
повышение образования пепсиногена;
недостаточность выработки секреторного Ig А и простагландинов;
серологические маркеры крови: снижают резистентность слизистой оболочки желудка группа крови 0(1), положительный резус-фактор.
Слайд 32
Реализуется наследственная склонность при неблагоприятных влияниях: психоэмоциональных стрессах,
грубых погрешностях в питании, вредных привычках (курении, злоупотреблении алкоголем,
избыточном употреблении кофе). Важную роль в реализации наследственной склонности к ЯБ отводят нестероидным противовоспалительным средствам (НПВС).
Слайд 33
Нормальное функционирование слизистой оболочки желудка протекает в условиях
воздействия на слизистую двух групп факторов:
защитных факторов;
агрессивных, разрушающих факторов.
К
факторам 1-й группы относятся: слизь, вырабатываемая слизистой оболочкой желудка, данная слизь препятствует обратной диффузии протонов к слизистой.К факторам 2-й группы относятся: желудочный сок (содержащий соляную кислоту и пепсин — фермент, осуществляющий переваривание белковых соединений), являющийся агрессивным агентом для клеток и инфекционный фактор — микроб Хеликобактер — Helicobacter pylori (в случае инфицирования им).
Возникновение язвенного дефекта происходит, когда разрушительное действие на слизистую желудка агрессивных факторов начинает преобладать над действием защитных факторов.
Слайд 34 Боль в эпигастральной области является основным симптомом язвы.
При локализации язвы в желудке боли, как правило, возникают
после еды, при локализации язвы в двенадцатиперстной кишке, напротив, возникают так называемые «голодные боли», при которых боль возникает натощак, а принятие пищи приносит облегчение боли.Также может наблюдаться:
кислая отрыжка или изжога;
снижение массы тела;
рвота и тошнота после еды.
Слайд 35
КЛАССИФИКАЦИЯ ЯЗВЕННОЙ БОЛЕЗНИ
(Мазурии А.В. и др., 1984,
с дополнениями)
I. Локализация:
1. В желудке К 25
- фундальная
- антральная
- антро-пилорическая
2. В двенадцатиперстной кишке К 26
- луковица
- постбульбарный отдел
3. Сочетанная гастродуоденальная R27
II. По течению
- впервые выявленная
- редко рецидивирующая (ремиссии более 3 лет)
- часто рецидивирующая (ремиссии менее 3 лет)
- непрерывно-рецидивирующая (ремиссии менее 1 года).
Слайд 36
III. Тяжесть течения
- легкое
- средней тяжести
- тяжелое
IV. Эндоскопическяя стадия
I стадия - свежая
язва II стадия - начало эпителизации
III стадия - заживление язвы:
- без образования рубца
- с формированием рубца
IV стадия - клиниrко-эндоскопическая ремиссия
V. Инфицирование НР
- НР-позитивная
- НР-негативная.
Слайд 37
VI. Фазы
- обострение
- неполная клиническая ремиссия
- клиническая ремиссия
VII. Осложнения
- кровотечения (К 25.0
- для язвенной болезни желудка, К 26.0 - для язвенной болезни двенадцатиперстной кишки, К 27.0 - сочетанная локализация) - перфорация (К 25.1 - для язвенной болезни желудка, К 26.1 - для язвенной болезни двенадцатиперстной кишки, К 27.1 - сочетанная локализация)
- пенетрация
- стеноз
- перивисцерит
- рубцово-язвенная деформация двенадцатиперстной кишки.
Слайд 38
Эндоскопические критерии стадий ЯБ
Фаза обострения.
а) І
стадия - острая язва. На фоне выраженных воспалительных изменений
СОЖ и ДПК - дефект (дефекты) округлой формы, окруженные воспалительным валом; выраженный отек. Дно язвы с наслоением фибрина.б) II стадия - начало эпителизации. Уменьшается гиперемия, сглаживается воспалительный вал, края дефекта становятся неровными, дно язвы начинает очищаться от фибрина, намечается конвергенция складок к язве.
Фаза неполной ремиссии.
в) III стадия - заживление язвы. На месте репарации - остатки грануляций, рубцы красного цвета разнообразной формы, с деформацией или без нее. Сохраняются признаки активности гастродуоденита.
Ремиссия
Полная эпителизация язвенного дефекта (или "спокойный" рубец), отсутствуют признаки сопутствующего гастродуоденита.
При проведении прицельной биопсии проводится экспресс-диагностика HP; гистологическая и микробиологическая диагностика HP; гистологическая (цитологическая) верификация диагноза, проводится дифференциальная диагностика с острыми язвами.
Слайд 41
Медикаментозное лечение включает:
- антихеликобактерную терапию (в случае доказанной
инфекции Helicobacter pylori);
- снижение кислотности желудочного содержимого путем подавления
желудочной секреции и/или нейтрализации кислоты в просвете желудка;- защита слизистой оболочки от агрессивных влияний и стимуляция репаративных процессов в ней;
- коррекция состояния нервной системы и психической сферы.
Спектр назначаемых препаратов достаточно широк. Для удобства врачей в настоящее время созданы протоколы лечения язвенной болезни, в которых прописаны лечебные схемы с комбинациями препаратов и дозами.
Антихеликобактерная терапия подразумивает применение одного, двух или трех антибактериальных препаратов (наиболее часто назначают кларитромицин, амоксициллин, метронидазол, препараты висмута).
Для снижения кислотности в просвете желудка или двенадцатиперстной кишки применяют антацидные препараты (маалокс, альмагель, фосфалюгель и пр), блокаторы гистаминовых рецепторов (циметидин, ранитидин, фамотидин и пр.), М-холноблокаторы (гастроцептин) и ингибиторы протонной помпы (омепразол, рабепразол,эзомепралоз, входящие в состав таких препаратов как омез, париет, нексиум и др.).
Для ускорения заживления слизистой оболочки и язвенного дефекта назначают препараты, включающие сукральфат, актовегин и пр.
Кроме описанной базисной терапии в лечении язвенной болезни редко можно обойтись без спазмолитиков и обезболивающих препаратов, противорвотных средств, прокинетиков (мотилиум, цизаприд) и другой симптоматической терапии.
Слайд 42
Общие симптомы желудочно-кишечного кровотечения следующие:
Слабость;
Тошнота,
Головокружение;
Бледность кожи, посинение губ
и кончиков пальцев;
Холодный пот;
Слабый, учащенный пульс;
Понижение артериального давления. Слабость,
сонливость, сильное головокружение;Потемнение и «мушки» в глазах;
Шум в ушах.
Слайд 46
Тип F I – активное кровотечение:
I a –
пульсирующей струей;
I b – потоком.
Тип F II – признаки
недавнего кровотечения :II а – видимый (некровоточащий) сосуд;
II b – фиксированный тромб-сгусток;
II с – плоское черное пятно (черное дно язвы).
Тип F III – язва с чистым (белым) дном.
Слайд 47 I степень - легкое кровотечение. Общее состояние сравнительно
удовлетворительное, сознание сохранено. Наблюдаются однократная кровавая рвота, легкая бледность
кожных покровов, частота пульса до 100 уд/мин, артериальное давление - в норме или снижено до 100 мм рт.ст. Гематокрит - 35%, дефицит объема циркулирующей крови (ОЦК) - до 20% (от 500 до 1000 мл).II степень - кровотечение средней тяжести. Отмечаются выраженная бледность кожных покровов, явления геморрагического коллапса с однократной потерей сознания, повторная кровавая рвота, жидкий дегтеобразный стул, пульс - больше 100 уд/мин, слабого наполнения, артериальное давление снижено до 90 мм рт.ст., гематокрит - 25-30%, дефицит ОЦК - до 30% (от 1000 до 1500 мл).
III степень - тяжелое кровотечение. Общее состояние тяжелое, определяются потеря сознания, обильная повторяющаяся кровавая рвота, кровавый стул, резкая слабость, выраженная бледность кожных покровов и слизистых оболочек, холодный пот, жажда. Пульс - 130-140 уд/мин, нитевидный, слабого наполнения или не пальпируется, артериальное давление ниже 70 мм рт.ст. Гематокрит - менее 35%, дефицит ОЦК - 30-50% (от 1500 до 2500 мл).
Слайд 49 Перфорация язв желудка и двенадцатиперстной кишки возникает в
результате прогрессирования воспалительно-деструктивных процессов в области хронической (80-85 %
случаев) или остро возникшей язвы. Это подтверждается высокой частотой прободения в период, обострения язвенной болезни, в осенне-весеннее время. Однако в 20 % наблюдений перфорация возникает у лиц, не имевших симптомов язвенной болезни. Прободению язв способствуют факторы, приводящие к внезапному повышению внутрибрюшного давления (травмы живота, поднятие тяжести), усиливающие нагрузку на органы пищеварения (употребление грубой пищи, алкоголя), стрессы.Поступившее в брюшную полость желудочно-кишечное содержимое приводит к развитию перитонита, а в забрюшинное пространство – забрюшинной флегмоны.
Слайд 50 Наиболее типичная картина наблюдается при перфорации язв в
свободную брюшную полость, в течения которой выделяю три периода:
первичного шока, мнимого благополучия и прогрессирующего перитонита.Период первичного шока у большинства больных начинается внезапно среди полного здоровья с резкой, интенсивной (по типу кинжальной) боли в эпигастральной области или правом подреберье. Длительность периода первичного шока 3-5 ч. В ряде случаев за несколько часов или дней до перфорации отмечается обострение в течении ранее диагностированной язвенной болезни. Вместе с тем в 10-15 % случаев прободение является первым признаком язвенной болезни. После перфорации за короткий промежуток времени вследствие распространения экссудата по брюшной полости боль определяется по ходу правого, реже левого бокового канала, а затем по всему животу. У 25 % пациентов в результате раздражения диафрагмального нерва она иррадиирует в плечо, надключичную область (симптом Элёккера), при перфорации язв пилоро-дуоденальной зоны – вправо; при перфорации язв желудка – влево.
Нередко перфорация язвы сопровождается тошнотой и рефлекторной рвотой. Всех больных беспокоят сухость во рту, слабость.
Слайд 51 Общее состояние больных в период шока всегда тяжелое.
Они возбуждены, бледны, покрыты холодным, липким потом. Выражение лица
страдальческое, испуганное. Положение больных вынужденное – на правом боку с приведенными к животу бедрами, реже на спине. Изменение положения тела приводит к усилению болей. Дыхание частое, поверхностное. Глубокий вдох из-за болей невозможен. Пульс в первые часы прободения хорошего наполнения и замедлен до 50-60 ударов (вагус-пулъс) . По мере прогрессирования он учащается. АД снижено. Язык и слизистая оболочка полости рта влажные. Живот втянут, имеет ладьевидную (доскообразную) форму, не участвует в акте дыхания, напряжен. Напряжение чаще охватывает все отделы живота, реже только верхнюю часть или верхнюю часть и боковые отделы брюшной стенки. При слабом развитии подкожно-жирового слоя прямые мышцы живота хорошо контурируют в виде продольных валиков, разделенных поперечными перемычками.Однако защитное напряжение мышц брюшной стенки может быть слабо выражено у лиц с дряблой брюшной стенкой, а также находящихся в состоянии алкогольного опьянения и при ожирении. Пальпация живота вызывает боль. Симптом Щеткина-Блюмберга положительный. Сочетание трех основных признаков заболевания – кинжальной боли, язвенного анамнеза и защитного мышечного напряжения значительно облегчает постановку правильного диагноза.
Слайд 52 Период мнимого благополучия при перфорации язвы длится до
8-12 ч. Его развитие объясняется адаптацией организма к стрессу,
действием эндоморфинов, уменьшением концентрации соляной кислоты в брюшной полости вследствие разбавления экссудатом, парезом нервных окончаний брюшины. Самочувствие больного улучшается. Часто наблюдается эйфоричное состояние. Уменьшается боль в животе. Ослабевает напряжение мышц. Кожные покровы приобретают обычную окраску. Дыхание становится свободным, но более частым, чем в норме. Пульс учащается. АД приближается к норме. Язык и слизистая оболочка полости рта сухие. Мышцы передней брюшной стенки незначительно напряжены. Перистальтика вялая. Симптом Щеткина-Блюмберга положительный, В крови – лейкоцитоз, сдвиг лейкоцитарной формулы влево.Слайд 53 Период прогрессирующего перитонита начинается спустя 10-12 ч с
момента перфорации язвы и вызван развитием бактериального гнойного перитонита.
Симптоматика прободной язвы в этом периоде не отличается от симптоматики перитонита любой другой этиологии. Общее состояние больных тяжелое. Черты лица заострены. Кожные покровы, язык, слизистые оболочки полости рта сухие. Дыхание поверхностное, частое. Температура повышается до 38-40° и больше. Пульс учащается до 110-120 ударов. Прогрессивно снижается АД. Боль приобретает разлитой характер, ее интенсивность значительно уменьшается. Ослабевает напряжение мышц брюшной стенки. Нарастает метеоризм, Симптом Щеткина-Блюмберга положительный. Кишечные шумы не прослушиваются. Газы не отходят. Снижается диурез. В крови определяются лейкоцитоз со сдвигом формулы влево, токсическая зернистость нейтрофилов. Значительно увеличена СОЭ. Вследствие обезвоживания организма повышено содержание гемоглобина. Увеличены гематокритное число и содержание калия в крови.Слайд 54 Прободная язва желудка или ДПК есть абсолютным показанием
к операции. Противопоказанием к хирургическому вмешательству служит агональное состояние
больного. Консервативное лечение перфорации язвы проводится и при отказе пациента от операции; крайне тяжелом его состоянии как временная вынужденная мера в случае отсутствия хирурга; при общем удовлетворительном состоянии больных, поступивших на 2-3-и сутки после прикрытой перфорации с отсутствием перитонеальных явлений. Сущность консервативного лечения заключается в постоянной аспирации желудочно-кишечного содержимого в течение 4-5 дней через назогастральный зонд; проведении комплексной антибактериальной, противовоспалительной, десенсибилизирующей, дезинтоксикационной терапии, парентерального питания, коррекции водно-солевых нарушений (метод Тейлора), назначении специфической противоязвенной терапии.При положительном решении вопроса о хирургическом лечении перфорации язвы в течение 1,5-2 ч перед операцией проводится интенсивная противошоковая и дезинтоксикационная терапия. Корригируются нарушения функционального состояния сердечно-сосудистой, дыхательной и других систем организма.
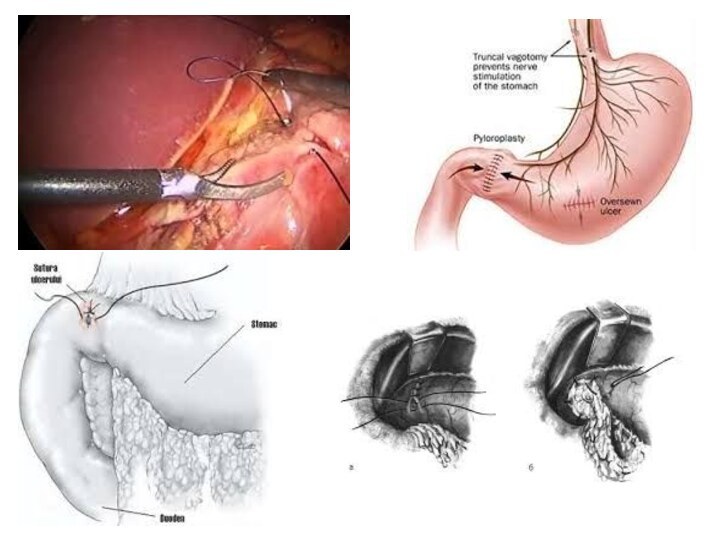
Слайд 55 В качестве методов хирургического лечения перфорации язвы желудка
и двенадцатиперстной кишки применяют:
ушивание язвы;
иссечение язвы + дренирующая
желудок операция; резекцию желудка;
ваготомию с иссечением язвы и дренирующей желудок операцией или ушиванием язвы;
ваготомию с экономной резекцией желудка.
Слайд 57
Кровотечение в брюшную полость – истечение крови в
полость брюшины или забрюшинное пространство вследствие нарушения целостности расположенных
здесь кровеносных сосудов, паренхиматозных или полых органов.Слайд 58 Кровотечение в брюшную полость может быть обусловлено механической
травмой грудной клетки и травмой живота: закрытой - при
ударе, сдавлении; открытой – при огнестрельном или колото-резаном ранении, а также, повреждениями, связанными с проведением абдоминальных операций. При этом происходит травматический разрыв паренхиматозных или полых органов ЖКТ, мочеполовой системы, а также кровеносных сосудов, расположенных в складках брюшины, толще брыжейки и большом сальнике. Кровотечение в брюшную полость в послеоперационном периоде обычно связано с соскальзыванием (прорезыванием) лигатуры, наложенной на сосуды брыжейки или культи органов.Кровотечение в брюшную полость нетравматического генеза развивается спонтанно при осложненном течении некоторых заболеваний и патологических процессов внутренних органов. Кровотечение может наблюдаться при опухолях органов брюшной полости; состояниях, приводящих к снижению свертываемости крови; внематочной беременности; разрыве аневризмы брюшной части аорты, разрыве селезенки при малярии, разрыве кисты и апоплексии яичника.
Кровотечение в забрюшинное пространство встречается намного реже.
Слайд 59 Клиническая картина при кровотечении в брюшную полость определяется
тяжестью кровопотери – ее интенсивностью, длительностью и объемом.
Признаками внутрибрюшного
кровотечения служат бледность кожных покровов и слизистых оболочек, общая слабость, головокружение, холодная испарина, резкое падение АД, выраженная тахикардия (частота пульса - 120-140 ударов в минуту), местные или диффузные боли в животе, усиливающиеся при движении. Больной с кровотечением в брюшную полость для уменьшения абдоминальных болей пытается принять сидячее положение (симптом «ваньки-встаньки»).При раздражении диафрагмальной брюшины скопившейся кровью, боль может иррадиировать в область груди, лопатки и плеча; при кровотечении в забрюшинное пространство отмечаются боли в спине. В случае профузного кровотечения в брюшную полость болевой синдром становится интенсивным, возможна потеря сознания; при острой массивной кровопотере развивается коллапс.
Слайд 60 При подозрениях на кровотечение в брюшную полость проводят
следующие диагностические мероприятия:
первичный осмотр в стационаре с целью обнаружения
специфических признаков;поверхностная пальпация живота;
пальцевое вагинальное или ректальное обследование;
пункции брюшной полости при подозрениях на внематочную беременность;
ультразвуковое обследование брюшной полости и малого таза;
лапароцентез;
эндоскопическое обследование;
диагностическая лапароскопия.
Слайд 62
Выделяют следующие группы пострадавших с травмой живота:
С клинической
картиной острой кровопотери и геморрагического шока.
С симптомами повреждения полых
органов при нарастающих признаках перитонита и эндогенной интоксикации.Слайд 63 Непосредственную угрозу жизни представляют следующие последствия закрытой травмы
живота:
• травматический шок;
• циркуляторные расстройства кровообращения;
• гемоперитонеум (скопление крови в брюшной полости);
• разрыв
аорты или нижней полой вены;• разрыв диафрагмы (приводит к сообщению брюшной и плевральной полостей);
• перитонит при разрыве полых органов (желудок, кишечник, желчный пузырь, мочевой пузырь).
Слайд 64
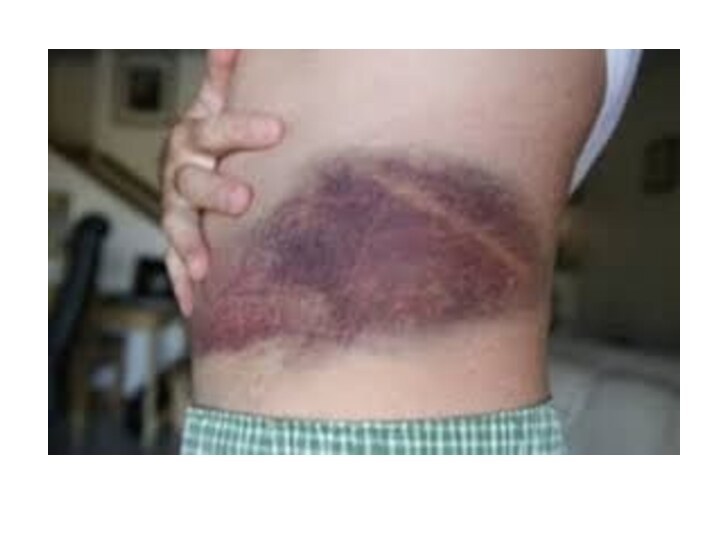
Закрытая травма живота без повреждения внутренних органов проявляется
локализованной болью и достаточно ограниченной болезненностью при пальпа- ции.
В зоне травмы может определяться подкожная гематома. Брюшная стенка участвует в дыхании.Слайд 66 Повреждение внутренних органов сопровождается признаками травматического шока: угнетение
сознания; скованность движений; холодный пот; частый, малый, слабого наполнения
пульс; снижение артериального давления.Внутрибрюшное кровотечение проявляется общими признаками кровопотери: бледность кожных покровов, частый слабого наполнения пульс; снижение артериального давления. Живот не участвует в дыхании, пальпация его равномерно болезненная, слабо выражен симптом Щеткина—Блюмберга, в отлогих отделах живота перкуторно определяется тупой звук.
Слайд 67 Повреждение полых органов быстро осложняется перитонитом, который про-
является сухостью языка, тахикардией, пострадавший щадит брюшную стенку при
дыхании, пальпация выявляет напряжение брюшной стенки и выраженную болезненность, симптом Щеткина—Блюмберга положителен.При разрыве полого органа в брюшную полость поступает свободный воздух, который скапливается под диафрагмой, что при перкуссии создает впечатление сглаженной печеночной тупости.
Слайд 69 Принципиальное положение диагностической программы — сочетание диагностического поиска
с поэтапной неотложной коррекцией всех угрожающих жизни последствий травмы.
Лечебные
мероприятия следует начинать сразу при установлении диагноза закрытой травмы живота. Эти мероприятия направлены, прежде всего, на профи- лактику травматического шока, что предусматривает бережную транспортировку пострадавшего в положении лежа на носилках в лечебное учреждение для оказания квалифицированной хирургической помощи. Для профилактики травматического шока необходимо введение наркотических анальгетиков Слайд 71 Медикаментозная терапия при внутрибрюшном кровотечении заключается в усилении
процессов свертывания крови с целью остановки кровотечения. Однако использование
таких препаратов как викасол 1% – 3 мл внутривенно, аскорбиновая кислота по 5 мл и эпсилонаминокапроновая кислота по 100 мл 6% раствора малоэффективно.Цель инфузионной терапии на догоспитальном этапе — не выведение пострадавшего из шока, а обеспечение его безопасной транспортировки.
Слайд 72
1) Предварительная (временная) остановка наружного кровотечения:
2) Хирургические вмешательства
по поводу заболеваний внутренних органов, осложнившихся кровотечением, экстренные хирургические
операции по поводу травматических повреждений кровеносных сосудов имеют целью ликвидировать патологический очаг или восстановить магистральный кровоток. Все эти мероприятия могут быть определены как обеспечение окончательной остановки кровотечения.3) Однако радикальные хирургические вмешательства достигают полного и быстрого эффекта только при условии борьбы с острой постгеморрагической анемией.
Поэтому эффективное лечение острой анемии и профилактика последствий кровопотери определяют исходы лечения кровотечений любой этиологии.