Слайд 2
Согласно оценкам ВОЗ, более чем из 130 миллионов
родоразрешений, происходящих ежегодно, 303 000 приводят к смерти матери,
2,6 миллиона – к мертворождению и еще 2,7 миллиона – к смерти новорожденных в течение первых 28 дней после рождения.
Большинство этих случаев смерти происходят в учреждениях с ограниченными ресурсами, часто не имеющих квалифицированных специалистов.
Слайд 3
Основные осложнения, которые являются причиной (до 75% всех
случаев) материнской смерти
[Global Causes of Maternal Death: A
WHO Systematic Analysis.Lancet, 2014.]:
сильное кровотечение (в основном, послеродовое кровотечение);
инфекции (обычно после родов);
высокое кровяное давление во время беременности (преэклампсия и эклампсия);
послеродовые осложнения;
небезопасный аборт.
Слайд 4
Характерная особенность
акушерских кровотечений
Внезапность.
Массивность.
Быстрое развитие геморрагического шока.
Раннее присоединение коагулопатического синдрома.
Слайд 5
Эпидемиология
по данным ВОЗ от послеродовых акушерских кровотечений
в год погибает около 60 тыс. женщин;
среди причин
материнской летальности послеродовые акушерские кровотечения составляют 20-25%;
послеродовые акушерские кровотечения составляют от 3 до 8% по отношению к общему числу родов;
в 50–90% является причиной послеродовых кровотечений является атония матки;
при кесаревом сечении наиболее частым осложнением являются кровотечения, частота которых в 4 раза выше, чем при самопроизвольных родах.
Слайд 6
Эпидемиология (Украина)
за последние 5 лет акушерские кровотечения
стойко занимают второе место в структуре причин материнской смертности;
причиной смерти беременных, рожениц и родильниц является не любое кровотечение, а массивная кровопотеря, которая сопровождается тяжелым геморрагическим шоком;
вместе с тем, смерть от массивных акушерских кровотечений является результатом несвоевременной и неадекватной медицинской помощи или вообще ее отсутствие.
Слайд 7
Дородовое кровотечение
Кровотечение, возникающее после 22 нед. беременности
и до родов.
Составляет 3-5% от общего количества беременностей
и занимает одно из первых мест среди причин материнской и перинатальной смертности во всем мире.
Слайд 8
Дородовое кровотечение
Мажущие выделения
– пятна крови
на белье и гигиенических прокладках;
Небольшое кровотечение
– кровопотеря
оценена в 250 мл и не продолжается;
Большое кровотечение
– кровопотеря оценена от 250 до 1000 мл, которая
остановилась, при отсутствии признаков геморрагического шока;
Массивное кровотечение
– кровопотеря более 1000 мл и/или признаки
геморрагического шока;
Повторное или рецидив кровотечения
– термин применяют, если эпизод состоялся более одного раза.
Слайд 9
Какую кровопотерю можно
считать патологической?
Экспертами ВОЗ патологическим
послеродовым кровотечением считается кровопотеря:
более 500 мл (при родах через
естественные родовые пути);
более 1000 мл (при операции кесарево сечение).
Приказ МЗ Украины №205:
кровотечение превышающее 500 мл или любое кровотечение, сопровождающееся нарушением гемодинамического состояния роженицы в течение 6 недель после рождения ребенка.
Слайд 10
Кровотечения в I половине беременности:
самопроизвольный выкидыш;
пузырный занос, хорионэпителиома;
внематочная
беременность (в том числе шеечная и перешеечная беременность);
Кровотечения во
II половине беременности:
предлежание плаценты;
преждевременная отслойка нормально расположенной плаценты;
разрыв матки.
Причины акушерских кровотечений
Причины акушерских кровотечений
Кровотечения в родах
І период:
Преждевременная отслойка нормально
расположенной плаценты;
Предлежание плаценты;
Разрыв матки;
Разрыв шейки матки.
ІІ период:
Преждевременная отслойка нормально расположенной плаценты;
Разрыв матки.
ІІІ период:
Патология прикрепления плаценты;
Ущемление, задержка плаценты или ее фрагментов;
Разрыв мягких тканей родовых путей.
Причины акушерских кровотечений
Послеродовое кровотечение
атоническое кровотечение;
задержка частей последа и
сгустков крови;
разрыв мягких тканей родовых путей;
разрыв матки;
выворот матки;
коагулопатическое кровотечение, в т.ч. обусловленное эмболией околоплодными водами;
полип шейки матки (не связанные с беременностью);
рак шейки матки (не связанные с беременностью).
Слайд 13
ПРЕДЛЕЖАНИЕ ПЛАЦЕНТЫ
PLACENTA PRAEVIA
Слайд 14
Предлежание плаценты
осложнение беременности, при котором плацента располагается в
нижнем сегменте матки ниже предлежащей части плода, перекрывая полностью
или частично внутренний зев шейки матки
При физиологической беременности нижний край плаценты не достигает 7 см до внутреннего зева.
Слайд 15
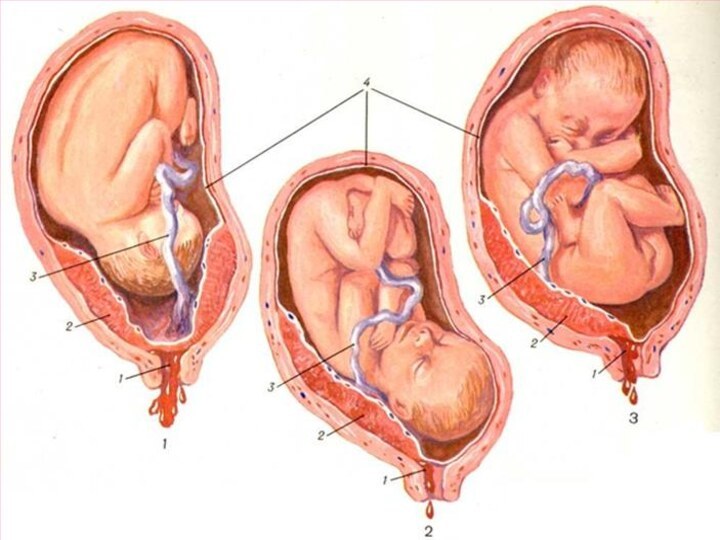
Классификация предлежания плаценты
Полное предлежание – плацента полностью перекрывает
внутренний зев.
Неполное предлежание – плацента частично перекрывает внутренний зев.
Краевое
предлежание – край плаценты доходит до внутреннего зева.
Низкое прикрепление плаценты – расположение плаценты в нижнем сегменте ниже 7 см от внутреннего зева без его перекрытия .
Слайд 18
Акушерское исследование
Наружное акушерское исследование:
высокое стояние предлежащей части;
косое, поперечное
положение плода;
тонус матки не повышен.
Внутреннее исследование (выполняется только
в условиях развернутой операционной):
тестоватость тканей свода, пастозность, пульсация сосудов;
невозможность через свод пальпировать предлежащей части.
Слайд 19
На сегодняшний день, классическое определение типов предлежания плаценты,
которое проводилось с помощью пальцевого обследования области внутреннего зева
во время родов (полное, неполное, краевое) недопустимо.
Четкий диагноз должен быть установлен с помощью УЗИ.
Слайд 20
ДИАГНОСТИКА
патогномоничный симптом – кровотечение, которое может периодически повторяться,
возникает спонтанно или после физической нагрузки;
не сопровождается болью;
не
сопровождается повышенным тонусом матки;
может быть связано с началом сокращений матки в любом сроке беременности.
Слайд 21
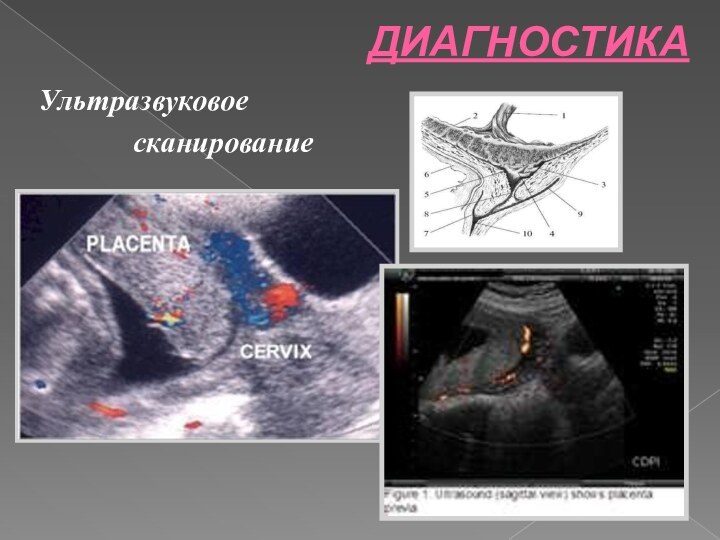
ДИАГНОСТИКА
Ультразвуковое
сканирование
Слайд 22
Алгоритм обследования в стационаре
Общеклиническое обследование (группа крови,
резус-фактор, общий анализ крови, коагулограмма).
Дополнительные методы обследования (УЗИ) по
показаниям при отсутствии необходимости срочного родорозродження.
Слайд 23
АКУШЕРСКАЯ ТАКТИКА
В случае, когда после 35-36
недель беременности, край плаценты находится более чем на 20
мм от внутреннего зева – с высокой вероятностью можно прогнозировать успешные вагинальные роды.
Слайд 24
АКУШЕРСКАЯ ТАКТИКА
Если внутренний зев перекрыт плацентой
после 35-36 недель
беременности (> 0-20мм) это является показанием
к операции КС.
Слайд 25
АКУШЕРСКАЯ ТАКТИКА
Плановое КС в случае предлежания
плаценты и отсутствии симптомов кровотечения рекомендуют проводить в 38-39
недель.
При ожидании патологического прикрепления плаценты в 36-37 недель беременности.
Слайд 26
ПРЕЖДЕВРЕМЕННАЯ
ОТСЛОЙКА НОРМАЛЬНО
РАСПОЛОЖЕННОЙ ПЛАЦЕНТЫ
Слайд 27
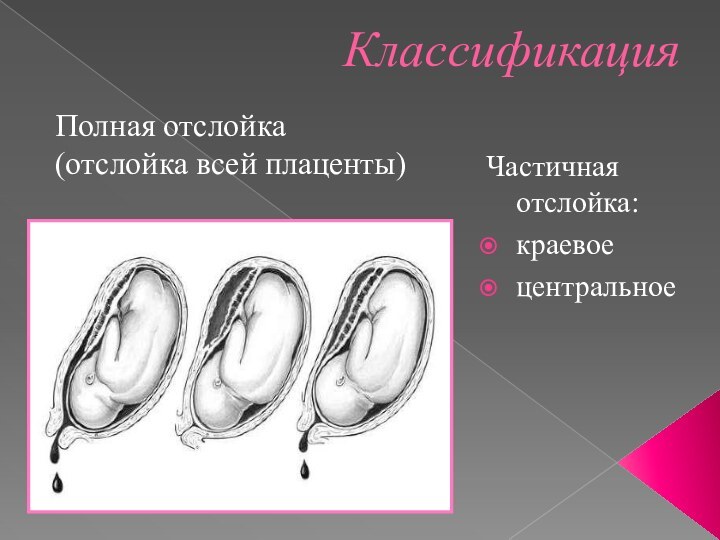
Классификация
Частичная отслойка:
краевое
центральное
Полная отслойка
(отслойка всей плаценты)
Слайд 28
Факторы риска:
сосудистый
(васкулопатия, ангиопатия плацентарного ложа, поверхностная инвазия цитотрофобласта
в неполноценный эндометрий)
гемостатический (тромбофилия)
механический (травма, акушерские осложнения и манипуляции)
Слайд 29
ДИАГНОСТИКА
Болевой синдром
острая боль в проекции локализации плаценты,
которая затем распространяется на всю матку, поясницу, спину и
становится диффузной.
При отслойке плаценты, расположенной по задней стенке, боль может имитировать почечную колику.
Слайд 30
ДИАГНОСТИКА
Гипертонус матки до тетании, не снимается спазмолитиками, токолитиками.
Кровотечение
из влагалища может варьировать в зависимости от степени тяжести
и характера (краевая или центральная отслойка) от незначительной до массивной.
Если формируется ретроплацентарная гематома, наружное кровотечение может отсутствовать.
Слайд 31
ДИАГНОСТИКА
Ультразвуковое
сканирование
Не является методом
диагностики!
УЗИ признаки отслойки
плаценты имеет низкую прогностическую ценность (ретроплацентарная эхоосвещенность, аномальное утолщение
плаценты, «порванный» край плаценты) (Healy DL., 2010; Rodger MA, 2010).
Отсутствие ретроплацентарной гематомы
на УЗИ не исключает отслойку плаценты.
Слайд 32
Акушерское исследование
Наружное акушерское исследование:
гипертонус матки;
матка увеличена в размерах,
может быть деформирована с локальным выпячиванием, если плацента расположена
по передней стенке;
болезненность при пальпации;
затруднение или невозможность пальпации и аускультации сердцебиения плода;
появление симптомов дистресса плода или его гибель.
Слайд 33
Акушерское исследование
Внутреннее исследование:
напряженность плодного пузыря;
при излитии околоплодных вод
– возможно их окраска кровью;
кровотечение различной интенсивности из матки.
Слайд 34
АКУШЕРСКАЯ ТАКТИКА
При прогрессировании ПОНРП во время
беременности или в первом периоде родов, при появлении симптомов
геморрагического шока, ДВС-синдрома, признаков дистресса плода, независимо от срока беременности – срочное родоразрешение путем кесарева сечения.
Слайд 35
АКУШЕРСКАЯ ТАКТИКА
При непрогрессирующим отслойке плаценты возможно
динамическое наблюдение при недоношенной беременности до 34 недель.
Проводится
мониторное наблюдение за состоянием беременной и плода, КТГ, УЗИ в динамике.
Токолитики противопоказаны.
Слайд 36
АКУШЕРСКАЯ ТАКТИКА
Амниотомия
Головное предлежание – наложение акушерских
щипцов или вакуум-экстрактора;
Тазовое предлежание – кесарево сечение;
При поперечном положении
второго двойни плода выполняется акушерский поворот с экстракцией плода за ножку. В некоторых случаях более надежным будет кесарево сечение;
Ручное отделение плаценты и удаление последа, ревизия матки;
Сокращающие средства - в/в 10 ЕД окситоцина, 800 мкг мизопростола (ректально); ергометрин 0,5 мг; карбетоцин 100 мкг в/в;
II период родов
Слайд 38
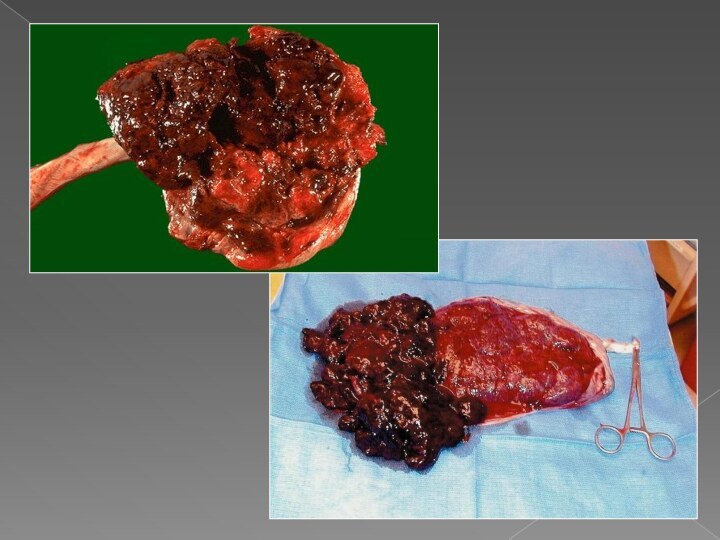
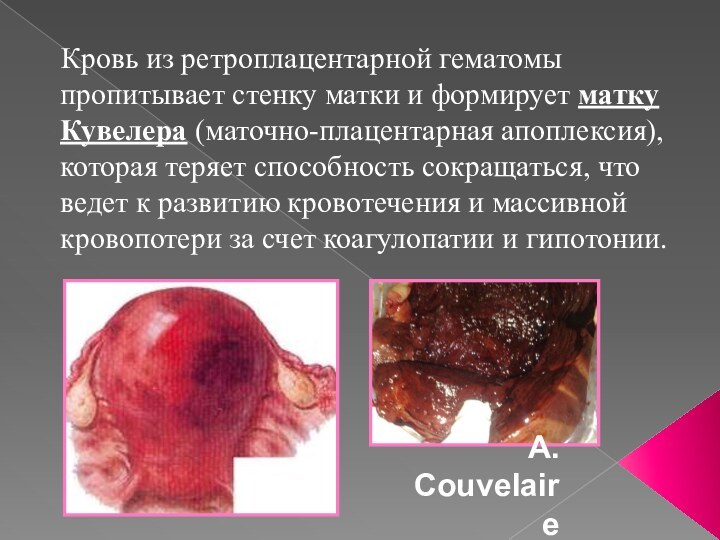
Кровь из ретроплацентарной гематомы пропитывает стенку матки и
формирует матку Кувелера (маточно-плацентарная апоплексия), которая теряет способность сокращаться,
что ведет к развитию кровотечения и массивной кровопотери за счет коагулопатии и гипотонии.
A. Couvelaire
Слайд 39
Обязательное ревизия стенок матки (особенно внешняя поверхность) с
целью исключения маточно-плацентарной апоплексии.
В случае диагностирования матки Кувелера –
экстирпация матки без придатков.
При небольшой площади апоплексии – 2-3 очага малого диаметра 1-2 см , или одно – до 3 см ), и способности матки к сокращению, отсутствие кровотечения и признаков ДВС-синдрома, при необходимости сохранить детородную функцию (первые роды, мертвый плод), консилиум решается вопрос о сохранении матки.
Хирурги наблюдают некоторое время (10-20 мин). При открытой брюшной полости за состоянием матки и при отсутствии кровотечения дренируют брюшную полость для контроля гемостаза.