Слайд 2
РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА
Приказ Минздрава РТ №1424 от 15.11.2004 г.
«Об утверждении Протоколов ведения больных пневмониями (взрослое население) и
Протоколов ведения больных хронической обструктивной болезнью лёгких (взрослое население) в медицинских учреждениях Республики Татарстан»
Клинические рекомендации. Пульмонология / Под ред. акад. А.Г.Чучалина. — М.: ГЭОТАР-Медиа, 2005.
Рекомендации по ВП МАКМАХ , 2006 (под ред. А.Г.Чучалина).
GUIDELINES FOR THE MANAGEMENT OF ADULT LOWER RESPIRATORY TRACT INFECTIONS, ERJ, 2005.
Респираторная медицина : в 2 т. / под ред. А.Г.Чучалина. – М.: ГЭТАР-Медиа, 2007.
Слайд 3
ОПРЕДЕЛЕНИЕ
ПНЕВМОНИЯ ––
Пневмонии – группа различных по этиологии,
патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся
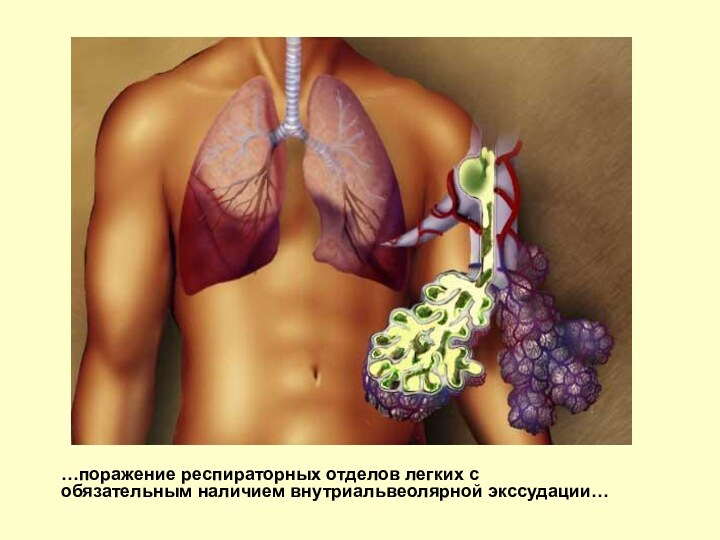
очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Поскольку это острое инфекционное заболевание, то определение «острая» перед диагнозом «пневмония» является излишним, тем более, что диагноз «хроническая пневмония» является патогенетически не обоснованным, а соответствующий термин - устаревшим.
Слайд 4
…поражение респираторных отделов легких с обязательным наличием внутриальвеолярной
экссудации…
Слайд 5
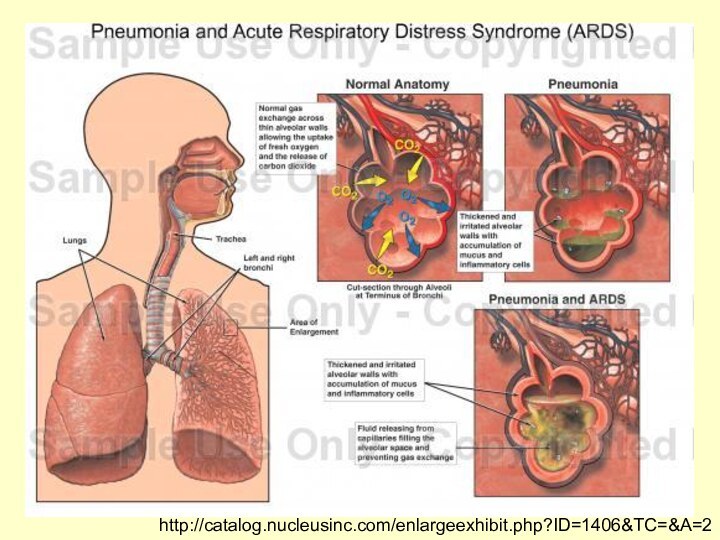
http://catalog.nucleusinc.com/enlargeexhibit.php?ID=1406&TC=&A=2
Слайд 6
КЛАССИФИКАЦИЯ
Бронхопневмония / Крупозная пневмония
Внебольничная (приобретенная вне лечебного учреждения)
пневмония (синонимы: домашняя, амбулаторная).
Нозокомиальная (приобретенная в лечебном учреждении) пневмония
(синонимы: госпитальная, внутрибольничная).
Аспирационная пневмония.
Пневмония у лиц с тяжелыми нарушениями иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия).
Классификация, учитывающая условия,
в которых развилось заболевание.
Важна для эмпирического подхода к стартовой терапии.
Слайд 8
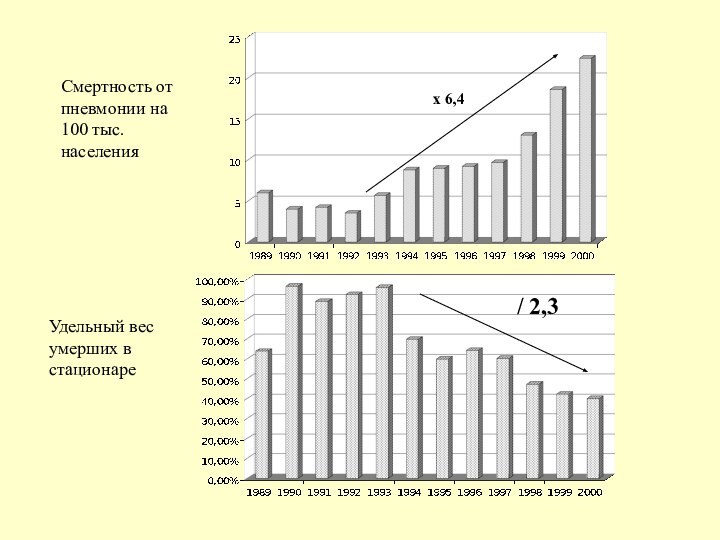
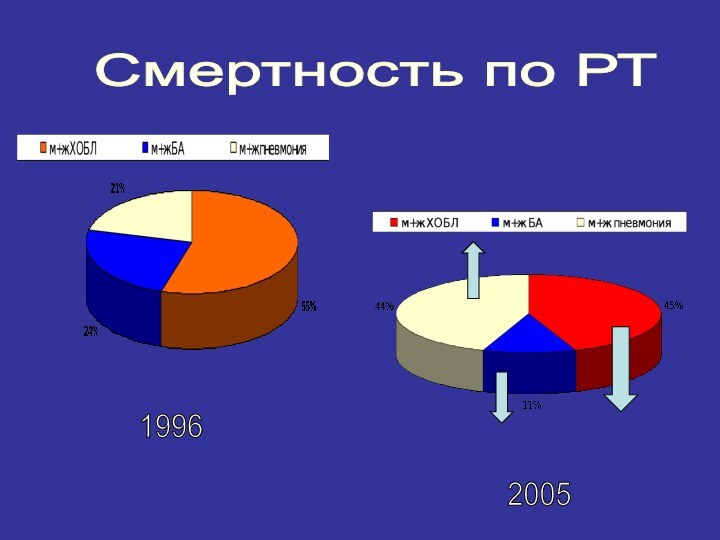
Смертность от пневмонии на 100 тыс. населения
х
6,4
Удельный вес умерших в стационаре
/ 2,3
Слайд 9
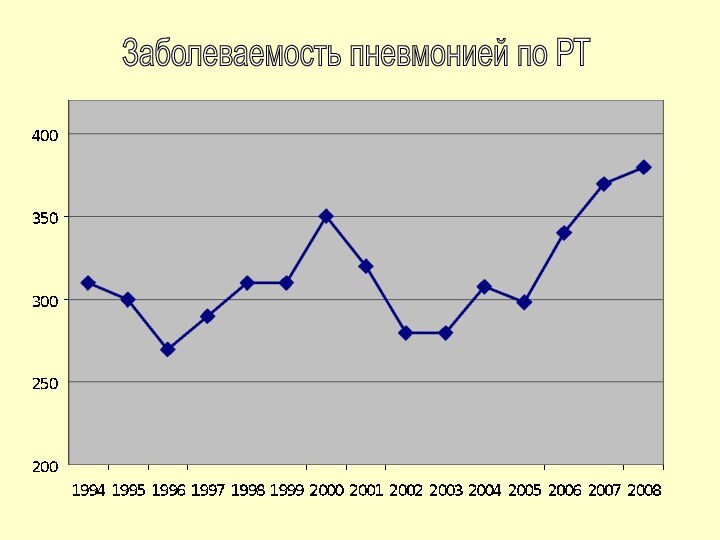
Заболеваемость пневмонией по РТ
Слайд 10
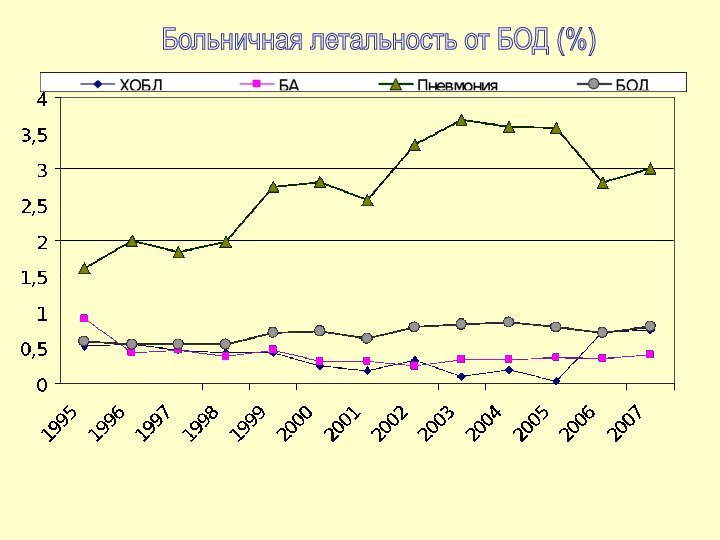
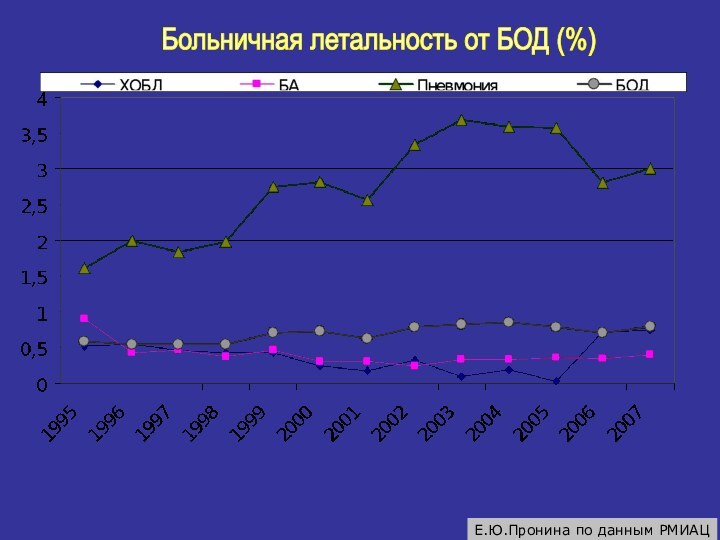
Больничная летальность от БОД (%)
Слайд 11
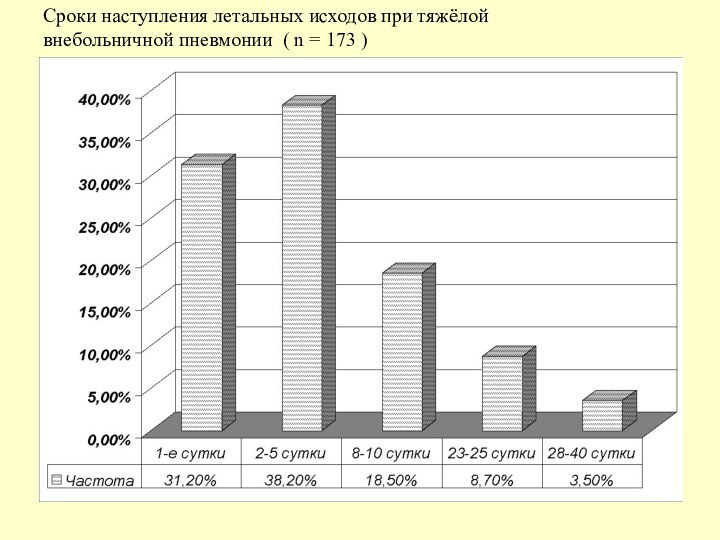
Сроки наступления летальных исходов при тяжёлой
внебольничной пневмонии
( n = 173 )
Слайд 13
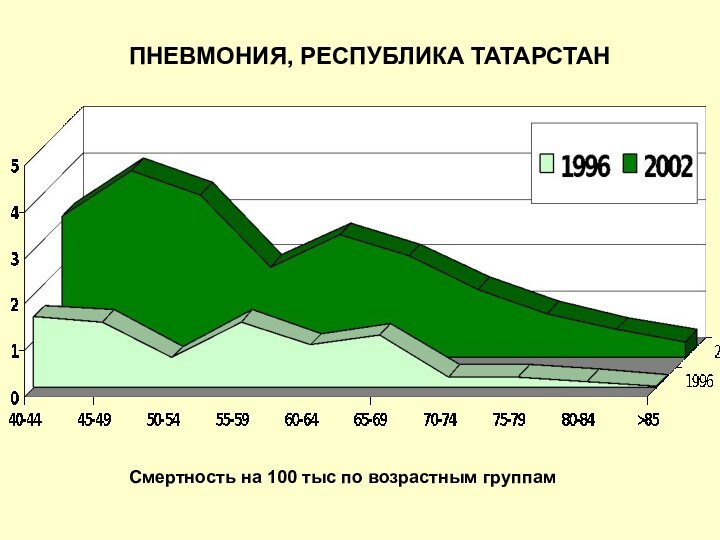
Смертность на 100 тыс по возрастным группам
ПНЕВМОНИЯ, РЕСПУБЛИКА
ТАТАРСТАН
Слайд 14
Больничная летальность от БОД (%)
Е.Ю.Пронина по данным
РМИАЦ
Слайд 15
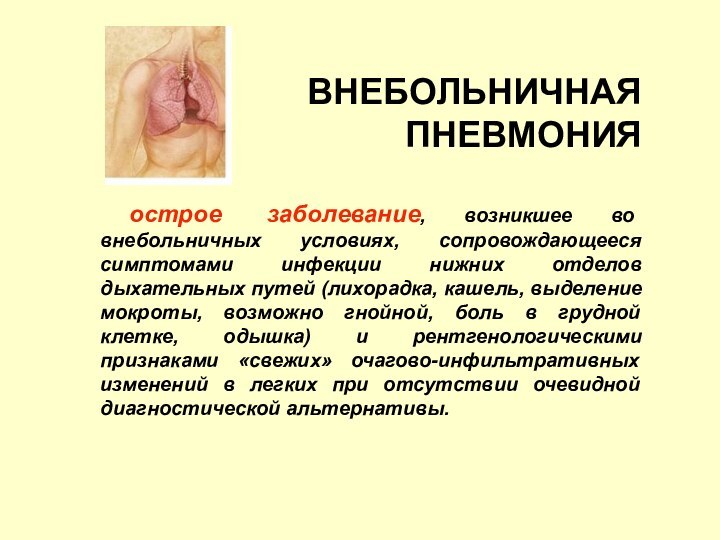
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ
острое заболевание, возникшее во внебольничных
условиях, сопровождающееся симптомами инфекции нижних отделов дыхательных путей (лихорадка,
кашель, выделение мокроты, возможно гнойной, боль в грудной клетке, одышка) и рентгенологическими признаками «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Слайд 16
ЭТИОЛОГИЯ
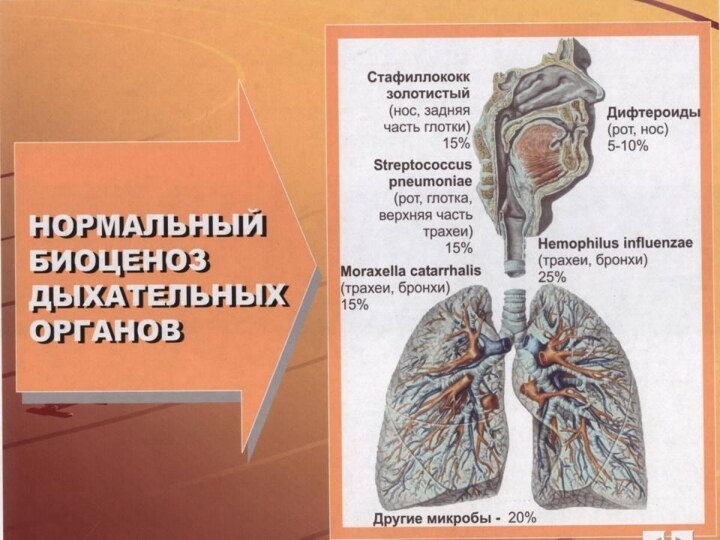
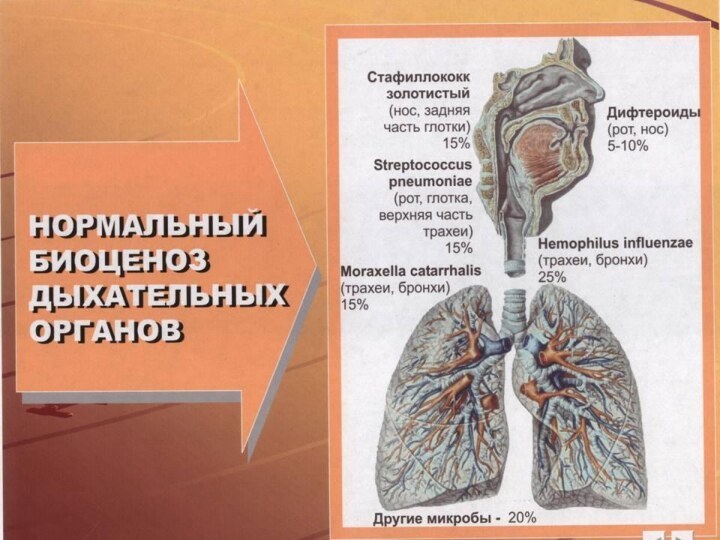
Типичными возбудителями внебольничной пневмонии являются Streptococcus pneumonia (30–50%),
Haemophilus influenzae (10-20%).
Антипичные патогены составляют 8–25% (Chlamidophila pneumoniae,
Mycoplasma pneumoniae, Legionella pneumophila.
К типичным, но редким (3–5%) относят Staphylococcus aureus, Klebsiella pneumoniae (реже другие энтеробактерии).
В очень редких случаях внебольничную пневмонию вызывает Pseudomonas aeruginosa (при муковисцидозе, бронхоэктазах), а у лиц с выраженным иммунодефицитом –– Pneumocystis carinii.
Наиболее часто внебольничную пневмонию вызывают пневмококки, чувствительность которых к пенициллину в ряде стран существенно снижена.
Слайд 17
ПАТОГЕНЕЗ
1) аспирация секрета ротоглотки (основной путь инфицирования);
2)
вдыхание аэрозоля, содержащего микроорганизмы;
3) гематогенное распространение патогенов из
внелёгочного очага инфекции (например, при эндокардите, при септическом тромбофлебите);
4) непосредственное распространение инфекции из соседних поражённых органов (например, абсцесс печени) или в результате ранения и инфицирования органов грудной клетки.
Слайд 19
GUIDELINES FOR THE MANAGEMENT OF ADULT LOWER RESPIRATORY
TRACT INFECTIONS, ERJ 2005
ДОЛЖНЫ ЛИ ВРАЧИ ПЕРВИЧНОГО ЗВЕНА НАЗНАЧИТЬ
И ПРОВЕСТИ МИКРОБИОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ВОЗМОЖНОЙ ПРИЧИНЫ ИНФЕКЦИИ НИЖНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ?
Обычно микробиологические исследования не рекомендованы на уровне врача первичного звена здравоохранения.[C1 – C3]
ЛЕЧЕНИЕ ВНЕ ГОСПИТАЛЯ
ДИАГНОСТИКА
Слайд 20
ПАТОГЕНЕЗ
1) аспирация секрета ротоглотки (основной путь инфицирования);
2)
вдыхание аэрозоля, содержащего микроорганизмы;
3) гематогенное распространение патогенов из
внелёгочного очага инфекции (например, при эндокардите, при септическом тромбофлебите);
4) непосредственное распространение инфекции из соседних поражённых органов (например, абсцесс печени) или в результате ранения и инфицирования органов грудной клетки.
Слайд 22
ДИАГНОСТИКА
Микробиологическая диагностика при правильном сборе мокроты информативна: микроскопия
мазка, окрашенного по Граму, и посев мокроты, получаемой при
глубоком откашливании.
Серологическая диагностика Chlamidophila pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila не относится к обязательным методам, поскольку информативна в период реконвалесценции.
При наличии плеврального выпота и проведении плевральной пункции проводят подсчёт лейкоцитов с лейкоцитарной формулой плевральной жидкости, определяют рН, содержание белка, ЛДГ, микроскопия мазка, окрашенного по Граму, и посев на аэробы, анаэробы и микобактерии.
Слайд 23
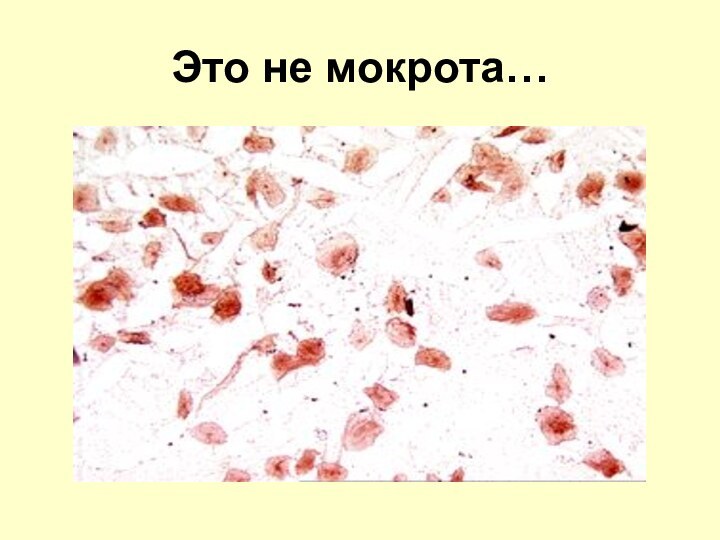
Мокрота, пригодная для исследований
Слайд 25
Посев крови (гемокультура)
при пневмонии
Очень высокая специфичность :100
%
Низкая чувствительность метода: положителен в 4-29% нелеченных случаев
Bishara J et al. Eur J Clin Microbiol Infect Dis. 2000;19:926 Butler JC et al J Infect Dis. 2003;187:1422
34 % в течение первых 4-х дней от первых симптомов и только 12% позднее
Kalin et al Scand J Infect Dis.1983;15:247
Наиболее чувствителен для S.pneumoniae, в меньшей степени для H.influenzae и других возбудителей
Слайд 26
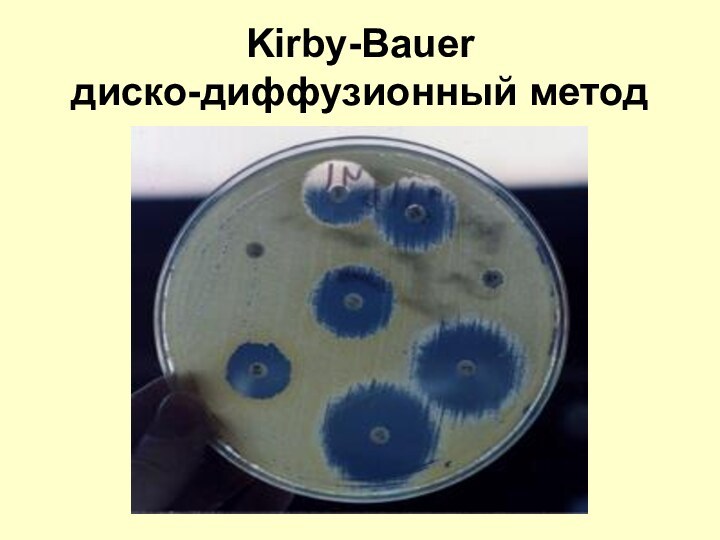
Kirby-Bauer
диско-диффузионный метод
Слайд 27
Е-тест:
Полоски
с разным
уровнем
концентрации
антибиотика
Слайд 29
Минимальная ингибирующая концентрация (MIC)
Слайд 30
Серологическая диагностика пневмонии
Выявление антигена пневмококка в моче (чувствительность
до 94%).
Серодиагностика крови M. pneumoniae:
чувствительность IgM в
первые 6 дней 7-23%, а после 16 дня — до 86%.
Выявление антигена легионеллы в моче (чувствительность более 90%)
Слайд 31
RAPID STREP. PNEUMONIAE
AND LEGIONELLA ANTIGEN TEST
Слайд 32
ДИАГНОСТИКА
Рентгенография органов грудной клетки является обязательным методом исследования
при пневмонии, позволяет визуализировать пневмонический инфильтрат, оценить динамику процесса.
Распространёность инфильтрации, наличие плевральный выпота, признаков деструкции лёгочной ткани отражают тяжесть заболевания и существенно влияют на характер лечения.
Слайд 33
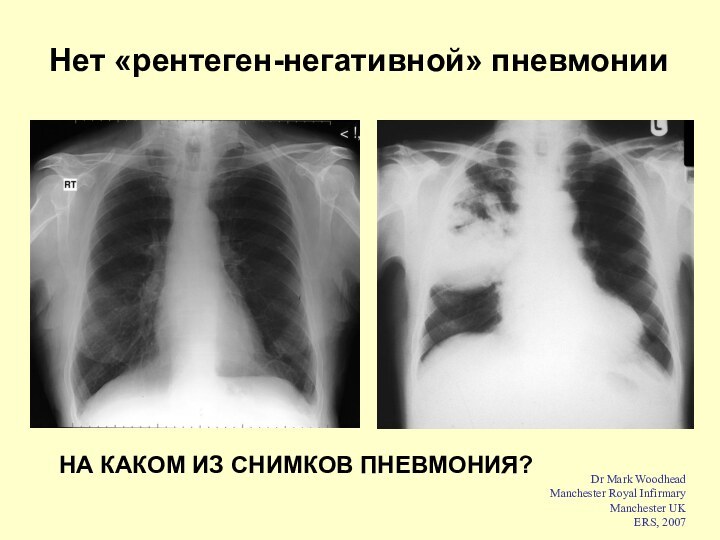
Dr Mark Woodhead
Manchester Royal Infirmary
Manchester UK
ERS,
2007
Нет «рентеген-негативной» пневмонии
НА КАКОМ ИЗ СНИМКОВ ПНЕВМОНИЯ?
Слайд 34
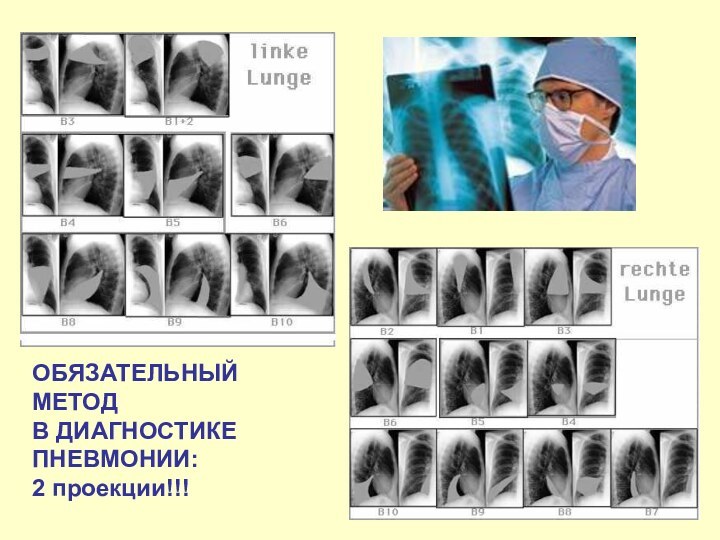
ОБЯЗАТЕЛЬНЫЙ
МЕТОД
В ДИАГНОСТИКЕ
ПНЕВМОНИИ:
2 проекции!!!
Слайд 35
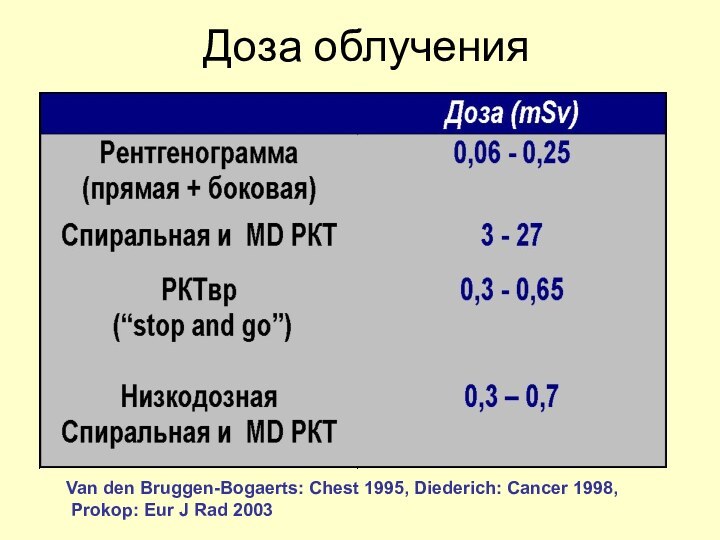
Доза облучения
Van den Bruggen-Bogaerts: Chest 1995, Diederich: Cancer
1998,
Prokop: Eur J Rad 2003
Слайд 37
КРИТЕРИЙ ДИАГНОЗА
рентгенологически подтверждённая инфильтрация лёгочной ткани и, по
крайней мере, два признака из числа следующих:
остролихорадочного начала
заболевания (более 38оС);
кашля с мокротой;
выслушивания локальной крепитации, укорочения перкуторного звука;
лейкоцитоза более 10х109/л и/или палочкоядерного сдвига более 10%.
Слайд 38
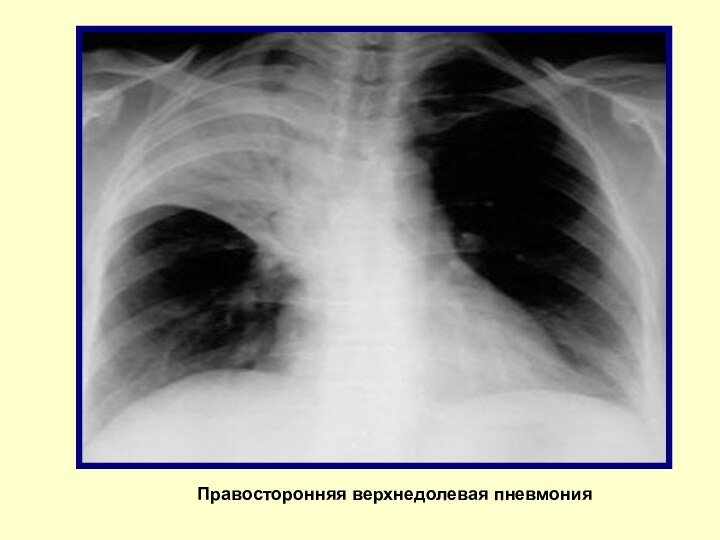
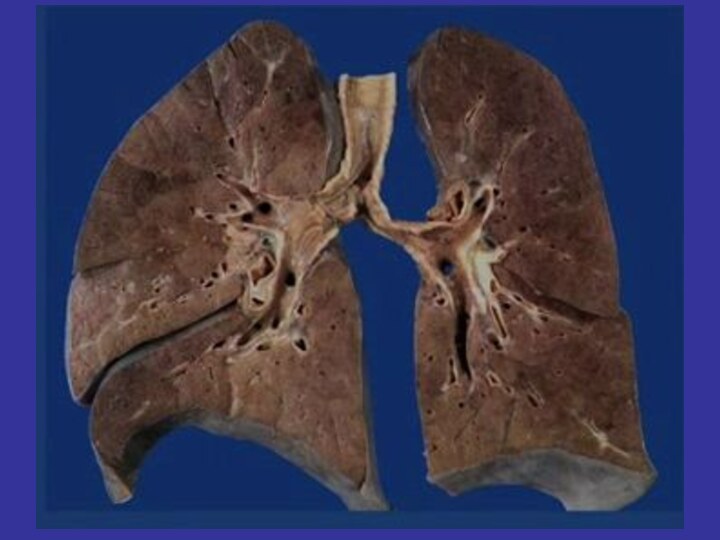
Правосторонняя верхнедолевая пневмония
Слайд 39
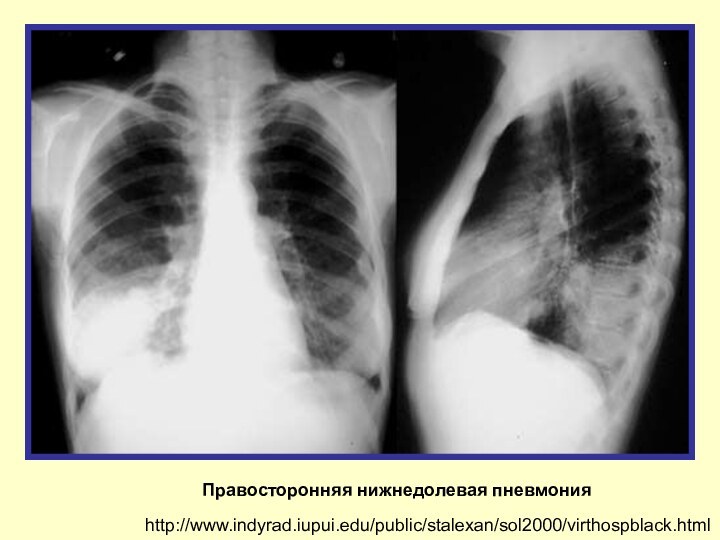
Правосторонняя нижнедолевая пневмония
http://www.indyrad.iupui.edu/public/stalexan/sol2000/virthospblack.html
Слайд 40
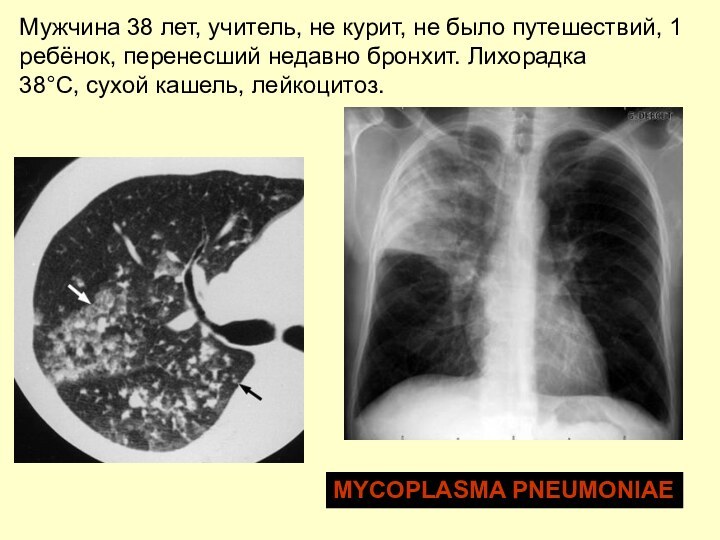
Мужчина 38 лет, учитель, не курит, не было
путешествий, 1
ребёнок, перенесший недавно бронхит. Лихорадка
38°C, сухой кашель,
лейкоцитоз.
MYCOPLASMA PNEUMONIAE
Слайд 41
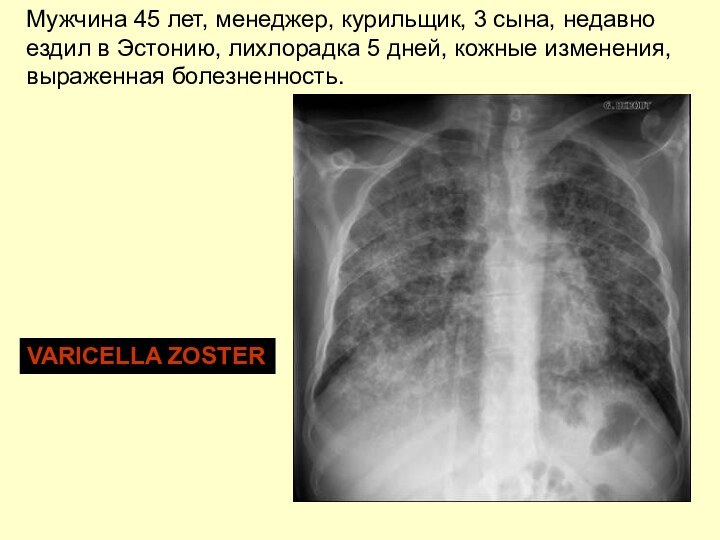
Мужчина 45 лет, менеджер, курильщик, 3 сына, недавно
ездил в Эстонию, лихлорадка 5 дней, кожные изменения,
выраженная болезненность.
VARICELLA
ZOSTER
Слайд 42
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
проводится с туберкулёзом (исследование не менее
3-х мазков мокроты, окрашенных по Цилю–Нильсену, посев мокроты, ПЦР–диагностика),
инфарктом
лёгкого (ТЭЛА),
эозинофильным инфильтратом,
опухолями лёгких и другими состояниями, способными вызывать синдром инфильтрации на рентгенограммах органов грудной клетки (например, системные васкулиты, волчаночный пневмонит, округлый ателектаз и др.).
Слайд 43
Внебольничная пневмония:
оценка исхода (PORT Study)
Возраст баллы
мужчины годы
женщины годы -10
Сопутствующие заболевания
Злокачественное
новообразование +30
Заболевание печени +20
ЗСН +10
Цереброваскулярная недостаточность +10
Заболевание почек +10
Fine et al., 1997
Слайд 44
Внебольничная пневмония:
оценка исхода (PORT Study)
Актуальный статус
Нарушение сознания +20
ЧД
≥ 30 / мин +20
АД сист. < 90 мм рт.ст. +20
Т
< 35оС или ≥ 40оС +15
ЧСС ≥ 125 / мин +10
Лабораторные данные
рН < 7.35 +30
Азот мочевины > 10,7 ммоль/л +20
Na+ < 130 мэкв/л +20
Глюкоза > 13,9 ммоль/л +10
Hct < 30% +10
pO2 < 60 мм рт. ст. (SaO2< 90%) +10
Плевральный выпот +10
Fine et al., 1997
баллы
Слайд 45
Внебольничная пневмония:
классы риска (PORT Study)
Fine et al., 1997
Слайд 46
ПРИЗНАКИ
КЛИНИЧЕСКОЙ НЕСТАБИЛЬНОСТИ
температура тела > 37,8 ◦С
частота
сердечных сокращений > 100/мин
частота дыхания > 24/мин
систолическое
АД < 90 мм рт.ст.
SaO2<90%
затрудненное глотание
нарушения ментального статуса
Guidelines IDSA/ATS, 2007
Слайд 47
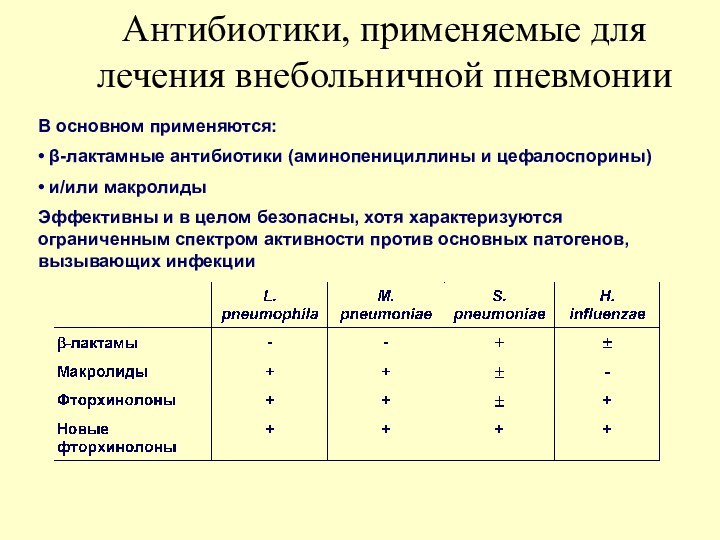
Антибиотики, применяемые для лечения внебольничной пневмонии
В основном применяются:
•
β-лактамные антибиотики (аминопенициллины и цефалоспорины)
• и/или макролиды
Эффективны и в
целом безопасны, хотя характеризуются ограниченным спектром активности против основных патогенов, вызывающих инфекции
Слайд 49
Нетяжелая ВП у пациентов до 60 лет без
сопутствующих заболеваний
S. pneumoniae, C. pneumoniae, M. pneumoniae,
H. influenzae
Старт:
Амоксициллин, Аминопенициллин/ингибитор БЛ
или макролид (спирамицин, кларитромицин, азитромицин) внутрь
Альтернатива:
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин, гемифлоксацин) внутрь
ЛЕЧЕНИЕ В АМБУЛАТОРНЫХ УСЛОВИЯХ
Слайд 50
Нетяжелая ВП у пациентов 60 лет и старше
и/или с сопутствующими заболеваниями
S. pneumoniae, H. influenzae, C. pneumoniae,
S. aureus, Enterobacteriaceae
Старт:
Аминопенициллин/ингибитор БЛ внутрь
Альтернатива:
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин, гемифлоксацин) внутрь
ЛЕЧЕНИЕ В АМБУЛАТОРНЫХ УСЛОВИЯХ
Слайд 51
ЛЕЧЕНИЕ В АМБУЛАТОРНЫХ УСЛОВИЯХ
Парентеральные антибиотики при лечении ВП
в амбулаторных условиях не имеют доказанных преимуществ перед пероральными.
Показания к парентеральному введению:
- предполагаемая низкая комплаентность при приеме пероральных препаратов,
отказ или невозможность своевременной госпитализации.
Рекомендуемый препарат:
цефтриаксон 1 раз в день внутримышечно.
Возможно его сочетание с макролидами или доксициклином.
Слайд 52
Пневмония нетяжелого течения
S. pneumoniae, H. influenzae, C.
pneumoniae,
S. aureus, Enterobacteriaceae
Старт:
Бензилпенициллин в/в, в,м ±
макролид внутрь1;
Ампициллин в/в, в/м ± макролид внутрь1;
Аминопениллин/инг-БЛ в/в ± макролид внутрь1;
Цефуроксим в/в, в/м ± макролид внутрь1;
Цефотаксим в/в, в/м ± макролид внутрь1;
Цефтриаксон в/в, в/м ± макролид внутрь1
ЛЕЧЕНИЕ В СТАЦИОНАРЕ
Альтернатива:
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в
Азитромицин в/в
1 - кларитромицин, азитромицин, спирамицин, рокситромицин
Слайд 53
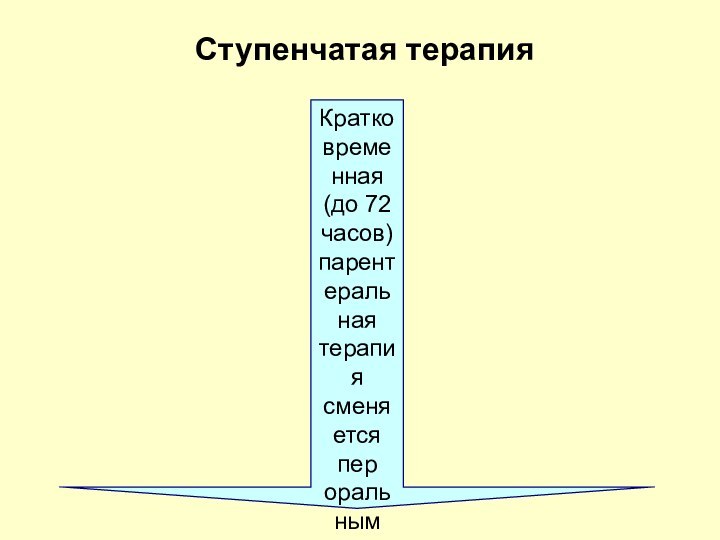
Кратковременная (до 72 часов) парентеральная терапия сменяется
пер
оральным режимом введения
?
Преимущества:
Уменьшение сроков госпитализации и стоимости лечения
Ступенчатая
терапия
Слайд 54
Пневмония тяжелого течения
S. pneumoniae, Legionella spp., S.
aureus, Еnterobacteriaceae
Старт:
Аминопениллин/инг-БЛ в/в + макролид в/в
Цефотаксим в/в+
макролид в/в
Цефтриаксон в/в+ макролид в/в
ЛЕЧЕНИЕ В СТАЦИОНАРЕ
1 - кларитромицин, азитромицин, спирамицин, рокситромицин
Альтернатива:
Респираторные фторхинолоны (левофлоксацин, моксифлоксацин) в/в
+ цефалоспорины III поколения в/в
Слайд 55
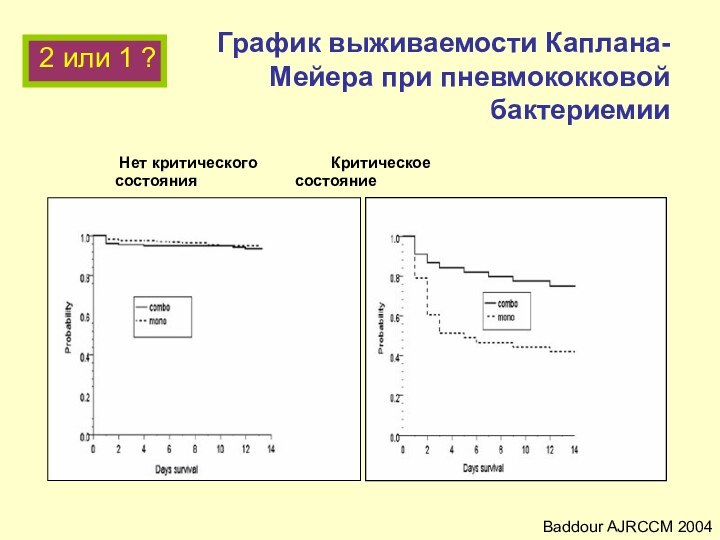
График выживаемости Каплана-Мейера при пневмококковой бактериемии
Нет критического Критическое
состояния состояние
Baddour AJRCCM 2004
2 или
1 ?
Слайд 56
«Если мы должны назначить антибиотик,
то мы очевидно
должны назначить оптимальный антибиотик.
Иными словами, сохранение «лучшего до
последнего» (“best until last”) не является оптимальным и может завершиться клинической неудачей»
Ball, 2001
Старт – 4 часа от постановки диагноза пневмония!
Слайд 57
Пенициллин
Амоксициллин
Амоксициллин/
клавуланат
Цефтриаксон
Эритромицин
Азитромицин
Хлорамфеникол
Клиндамицин
Кларитромицин
Левофлоксацин
Тетрациклин
Ко-тримоксазол
Гемифлоксацин
Моксифлоксацин
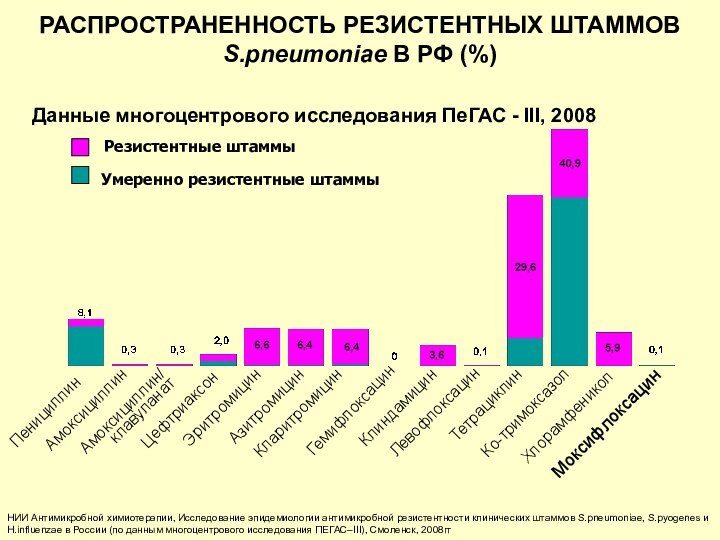
НИИ Антимикробной химиотерапии, Исследование эпидемиологии антимикробной резистентности клинических
штаммов S.pneumoniae, S.pyogenes и H.influenzae в России (по данным
многоцентрового исследования ПЕГАС–III), Смоленск, 2008гг
РАСПРОСТРАНЕННОСТЬ РЕЗИСТЕНТНЫХ ШТАММОВ
S.pneumoniae В РФ (%)
Умеренно резистентные штаммы
Резистентные штаммы
Данные многоцентрового исследования ПеГАС - III, 2008
Слайд 58
Амоксициллин
Амоксициллин/
клавуланат
Цефтибутен
Азитромицин
Хлорамфеникол
Кларитромицин
Левофлоксацин
Тетрациклин
Ко-тримоксазол
Гемифлоксацин
Моксифлоксацин
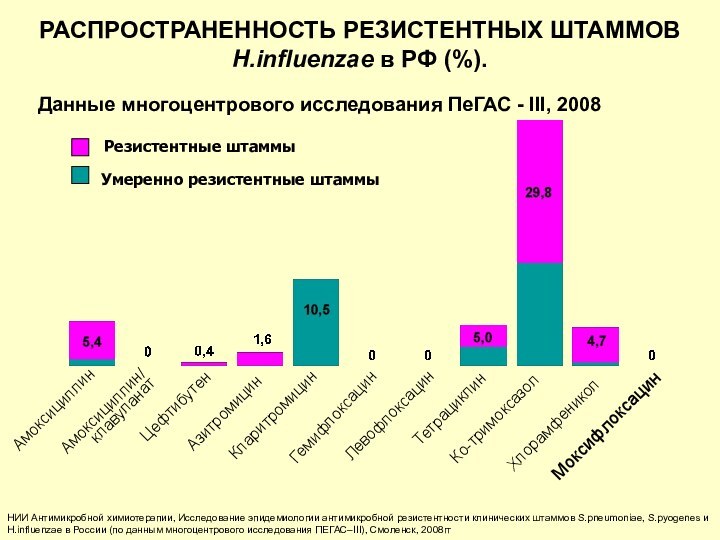
НИИ Антимикробной химиотерапии, Исследование эпидемиологии антимикробной резистентности клинических
штаммов S.pneumoniae, S.pyogenes и H.influenzae в России (по данным
многоцентрового исследования ПЕГАС–III), Смоленск, 2008гг
РАСПРОСТРАНЕННОСТЬ РЕЗИСТЕНТНЫХ ШТАММОВ H.influenzae в РФ (%).
Умеренно резистентные штаммы
Резистентные штаммы
Данные многоцентрового исследования ПеГАС - III, 2008
Слайд 59
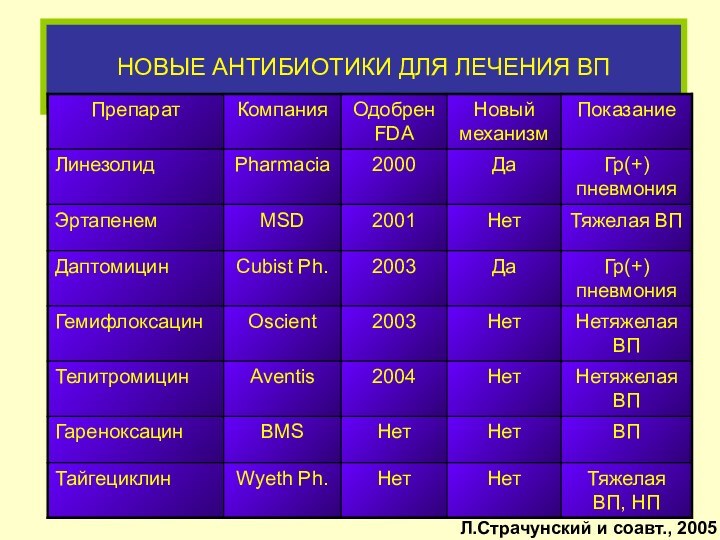
НОВЫЕ АНТИБИОТИКИ ДЛЯ ЛЕЧЕНИЯ ВП
Л.Страчунский и соавт., 2005
Слайд 60
ОСОБЕННОСТЬ ОТЕЧЕСТВЕННЫХ И ЗАРУБЕЖНЫХ РЕКОМЕНДАЦИЙ ПО ЛЕЧЕНИЮ ВП
ОТСУТСТВИЕ
ЦЕФАЛОСПОРИНОВ ПЕРВОЙ ГЕНЕРАЦИИ,
ЛИНКОМИЦИНА,
ГЕНТАМИЦИНА,
КО-ТРИМОКСАЗОЛА,
ОТХАРКИВАЮЩИХ,
БРОНХОЛИТИКОВ,
АНТИГИСТАМИНЫХ,
НСПВС
ИММУНОМОДУЛЯТОРОВ
НАРКОТИЧЕСКИХ АНАЛЬГЕТИКОВ
Слайд 61
ВЧЕРАШНИЙ ДЕНЬ
БЕТА-ЛАКТАМОВ:
низкая
биодоступность
нерациональные
комбинации
Слайд 62
МАТЕРИНСТВО
При беременности допустимо применение антибиотиков бета-лактамного ряда, макролидов,
метронидазол,
противопоказаны фторхинолоны, тетрациклины, аминогликозиды, линкосамиды, ко-тримоксазол.
При грудном
вскармливании допустимы с осторожностью пенициллины, цефалоспорины,
не рекомендуются макролиды, фторхинолоны, карбапенемы, тетрациклины, линкосамиды, ко-тримоксазол.
Слайд 63
ОШИБКИ ВЫБОРА ПРЕПАРАТА
Гентамицин – не активен в отношении
пневмококка.
Ампициллин per os – низкая биодоступность препрата.
Ко-тримоксазол – резистентность
пневмококков и H.influenzae в России, кожные аллергические реакции.
Антибиотики+Нистатин (без иммунодефицита) – не обосновано ничем.
Фторхинолоны + Макролиды
Слайд 65
ПРОДОЛЖИТЕЛЬНОСТЬ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ
При нетяжёлой ВП – 7-10 дней
При
микоплазменной или хламидийной ВП 14 дней
Критерий отмены стойкая нормализация
температуры тела в течение 3-4 дней
Слайд 66
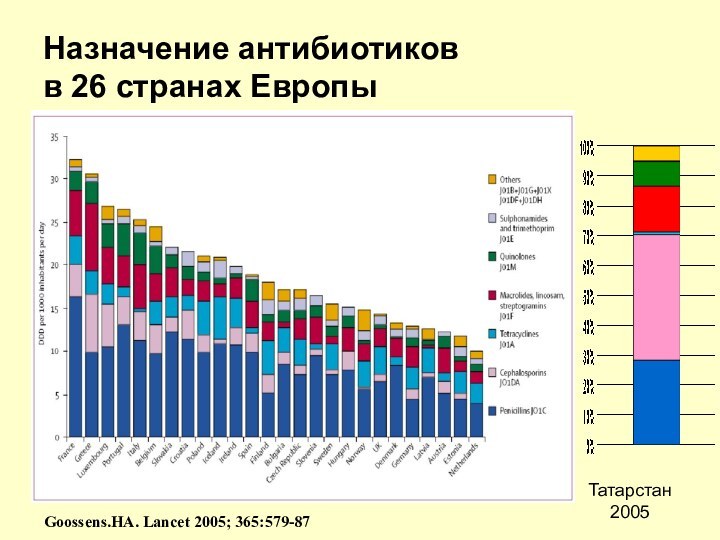
Назначение антибиотиков
в 26 странах Европы
Goossens.HA. Lancet 2005;
365:579-87
Татарстан
2005
Слайд 67
ВЫБОР АНТИБИОТИКА:
ПРОБЛЕМА ИДЕНТИЧНОСТИ
ПРЕПАРАТОВ ПО МНН –
МЕЖДУНАРОДНОМУ
НЕПАТЕНТНОВАННОМУ
НАИМЕНОВАНИЮ
Слайд 69
Рентгенограмма через 10 дней лечения макролидом
Слайд 70
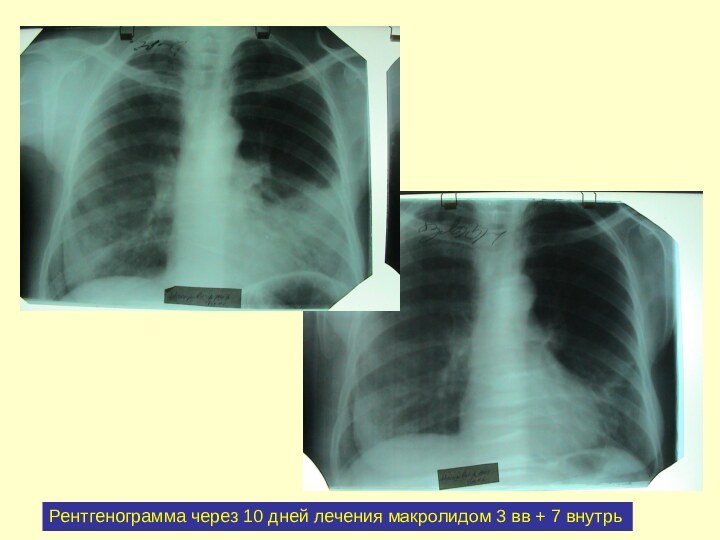
Рентгенограмма через 10 дней лечения макролидом 3 вв
+ 7 внутрь
Слайд 71
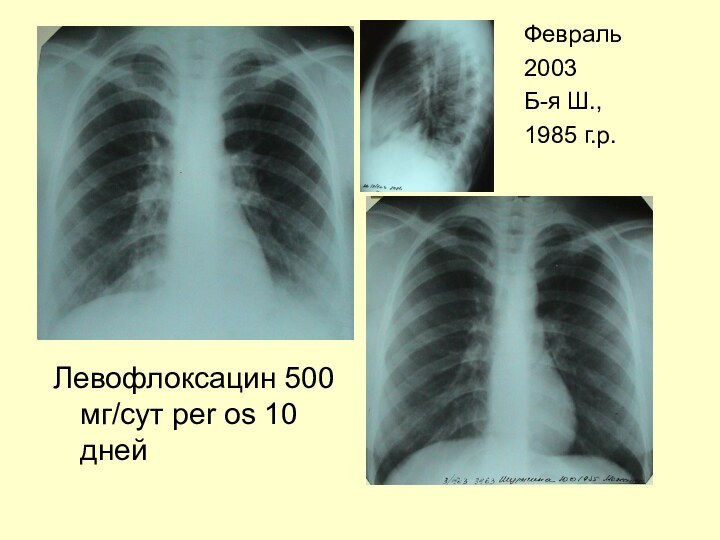
Левофлоксацин 500 мг/сут per os 10 дней
Февраль
2003
Б-я Ш.,
1985 г.р.
Слайд 72
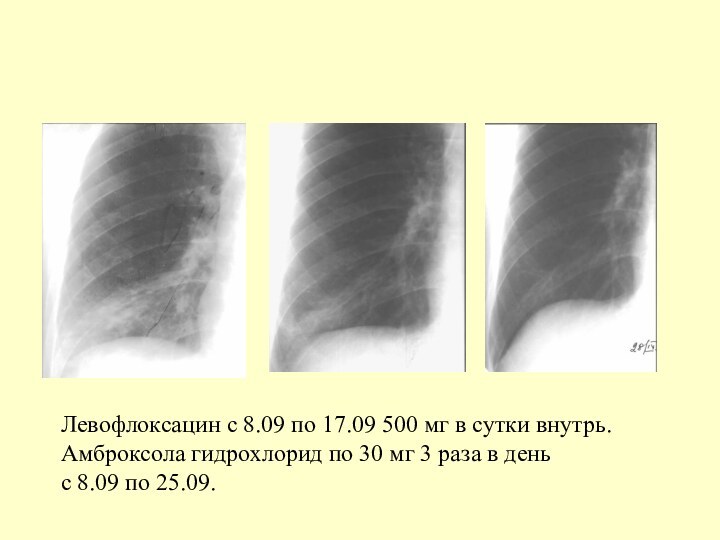
Левофлоксацин с 8.09 по 17.09 500 мг в
сутки внутрь.
Амброксола гидрохлорид по 30 мг 3 раза в
день
с 8.09 по 25.09.
Слайд 73
Выявление
Цефепим+ципрофлоксацин 20 дн ВВ
Левофлоксацин 3 ВВ + 10
po
Контроль 3 месяца
Слайд 74
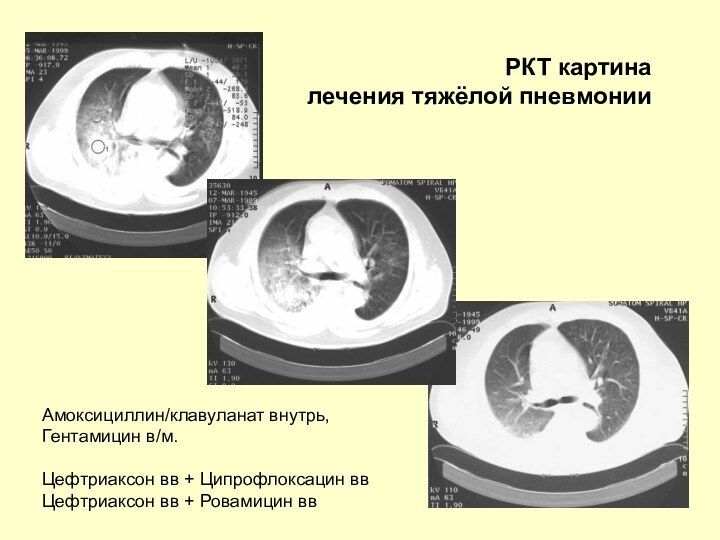
РКТ картина
лечения тяжёлой пневмонии
Амоксициллин/клавуланат внутрь,
Гентамицин в/м.
Цефтриаксон
вв + Ципрофлоксацин вв
Цефтриаксон вв + Ровамицин вв
Слайд 75
Грипп
A/H1N1/КАЛИФОРНИЯ/04/2009
И.В. Лещенко
Слайд 76
Грипп
A/H1N1/КАЛИФОРНИЯ/04/2009
Начало нынешней вспышки датируют 18 марта, когда были
зафиксированы первые случаи заболевания в г. Мехико. Далее грипп
стал распространяться по Мексике (на сегодня 49 370 заболевших) и Юго-Западу США.
В 20-х числах мая первые заболевшие появились и в России
Слайд 77
Клиническая картина
Острое начало, > T тела до 39°С,
Поражение
дыхательных путей (кашель, ангина, фарингит, насморк),
Головная и мышечная боль.
В некоторых случаях отмечаются рвота и диарея. Инфекционный период для подтвержденного случая гриппа А(H1N1) от 1-го дня до проявления заболевания до 7 дней после начала заболевания.
Дети, особенно младшей возрастной группы, могут быть потенциально контагиозными на протяжении более длительного периода.
Слайд 78
КРИТЕРИИ ТЯЖЕСТИ ИНФЕКЦИИ,
ВЫЗВАННОЙ ВИРУСОМ ГРИППА A/H1N1/09
Критерии нетяжелой
(легкой) формы инфекции, вызванной вирусом гриппа A/H1N1/09
Слайд 79
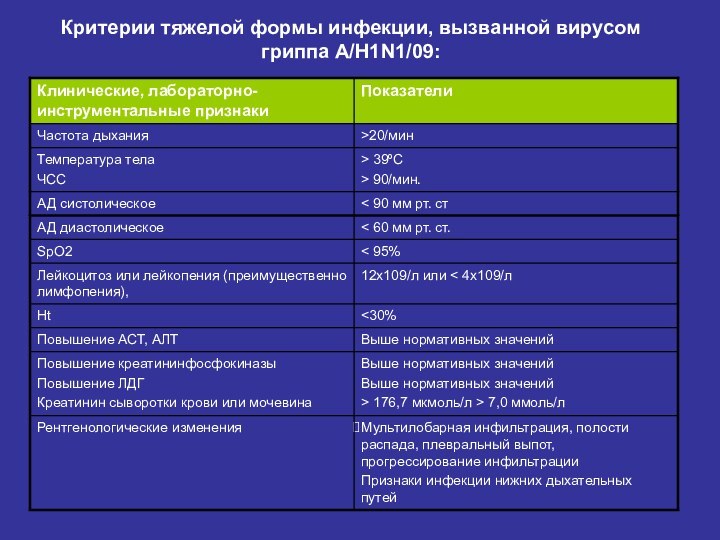
Критерии тяжелой формы инфекции, вызванной вирусом гриппа A/H1N1/09:
Слайд 80
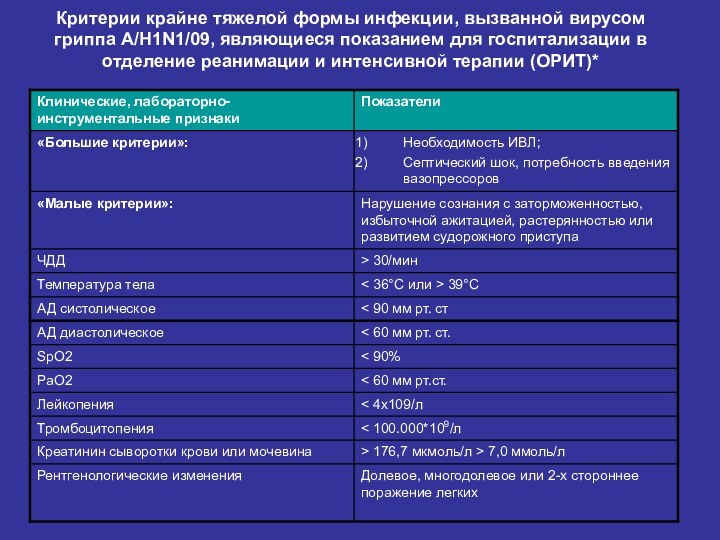
Критерии крайне тяжелой формы инфекции, вызванной вирусом гриппа
A/H1N1/09, являющиеся показанием для госпитализации в отделение реанимации и
интенсивной терапии (ОРИТ)*
Слайд 81
Критерии крайне тяжелой формы инфекции, вызванной вирусом гриппа
A/H1N1/09, являющиеся показанием для госпитализации в отделение реанимации и
интенсивной терапии (ОРИТ)*
Наличие одного большого критерия или, по крайней мере, 3-х и более малых критериев
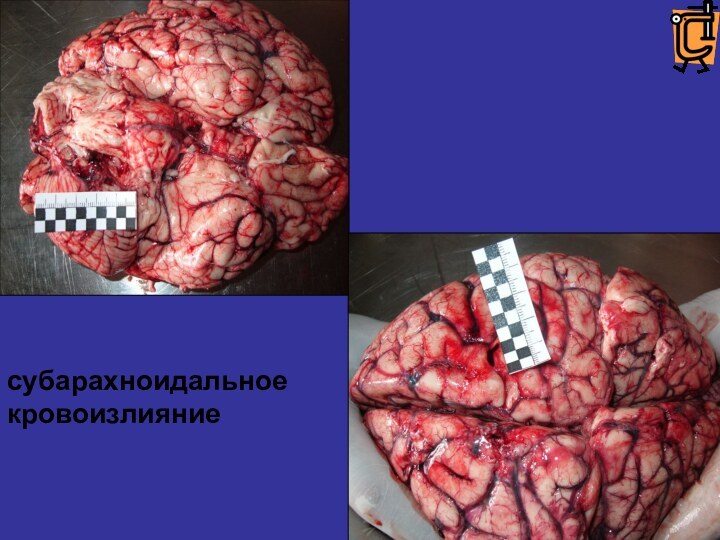
Слайд 85
субарахноидальное
кровоизлияние
Слайд 86
Гриппозная пневмония
(первичная)
1 – й тип. Пневмония первых двух
дней заболевания.
Этиология вирусная (H1N1)
Слайд 87
Гриппозная пневмония
(первичная)
Пневмония
Пневмонит
Тяжелая пневмония
Слайд 88
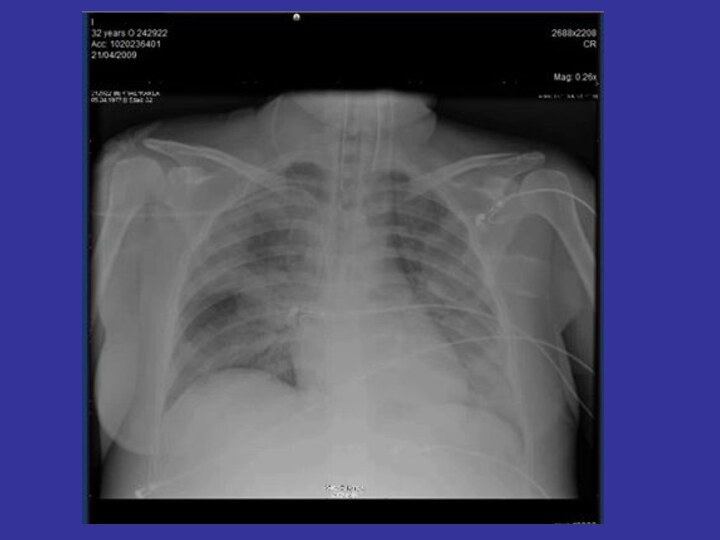
Первичная вирусная пневмония
Первые два дня острого респираторного
заболевания.
Этиология вируса H1N1 подтверждена молекулярными методами (RT-PCR)
Отсутствуют доказательства бактериальной
природы
Опасификация альвеол в базальных отделах легких
Острая дыхательная недостаточность
Слайд 89
Гриппозная пневмония
(вторичная)
2 – й тип. Пневмония конца 1-й
и начала 2-й недели от начала заболевания –
вирусно – бактериальной этиологии (Str. pneumonia и др. возбудители)
Слайд 90
Гриппозная пневмония
(третичная)
3-й тип. Пневмония после 14 дня от
начала заболевания; возбудители -грамотрицательная флора.
Слайд 91
Диагностика
ПЦР в реальном времени;
Выделение чистой культуры вируса;
4-х кратное увеличение
титров антител к вирусу гриппа A (H1N1).
В группу риска попадают все, кто
находился в близком контакте с людьми с подтвержденной вирусной инфекцией гриппа А(H1N1) в течение инфекционного периода, а также прибыли или проживают в области, где есть подтвержденные случаи вирусной инфекции гриппа А(H1N1). При этом тесный контакт — 100-180 см от больного.
Слайд 92
Как защититься от болезни
Обычными мерами, предпринимаемыми во время
вспышек гриппа и острых респираторных заболеваний.
Избегать людных мест,
не совершать поездки в регионы, где зафиксирована вспышка заболеваемости "свиным гриппом".
Однако, ВОЗ не считает ни эффективным, ни целесообразным ограничивать право людей на перемещение, равно как и организовывать карантины.
Слайд 93
Вакцина
Специалисты Всемирной организации здравоохранения и вирусологи разных стран
смогли создать вакцину против вируса A/H1N1 только в октябре
2009 г.
Слайд 94
Лечение
ВОЗ не рекомендует никаких других противовирусных препаратов для
профилактики и лечения гриппа A (H1N1), кроме Озельтамивира и Занамивира.
Слайд 95
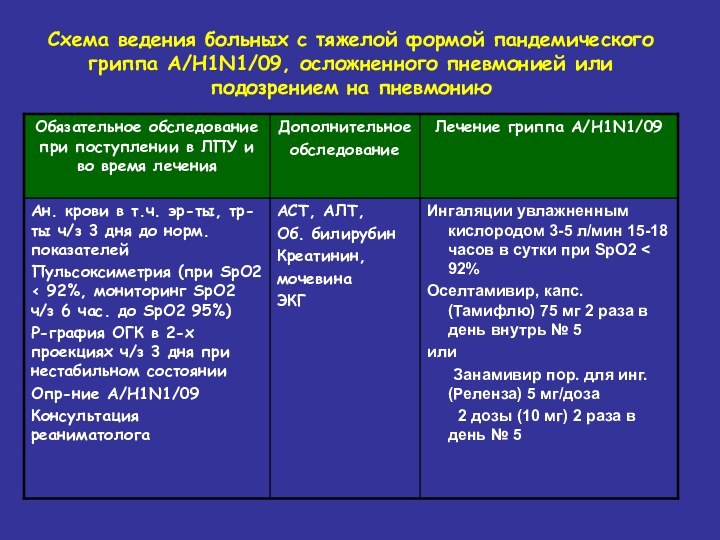
Схема ведения больных с тяжелой формой пандемического гриппа
А/Н1N1/09, осложненного пневмонией или подозрением на пневмонию
Слайд 96
Лечение А (H1N1)
Oseltamivir (Тамифлю®), капс., внутрь
Лечение 5
дней
Дозировка, в зависимости от возраста и веса больного:
WHO
Guidelines for Pharmacological Management of Pandemic (H1N1) 2009
Influenza and other Influenza Viruses
Слайд 97
Лечение А (H1N1)
Zanamivir (Реленза®), порошок для ингаляций
Лечение 5
дней
Дозировка, в зависимости от возраста и веса больного:
WHO
Guidelines for Pharmacological Management of Pandemic (H1N1) 2009
Influenza and other Influenza Viruses
Слайд 98
Критерии выписки больного из стационара ЛПУ в период
эпидемической вспышки гриппа
А (H1N1)
Один из ниже перечисленных
признаков:
Отсутствие вируса гриппа А (H1N1);
Отсутствие инфильтрации в легочной ткани или положительная динамика рентгенологической картины органов дыхания
окончание курса противовирусной терапии,
окончание курса антибактериальной терапии, назначенной по поводу хронических заболеваний или осложнений,
При ниже перечисленных признаках:
Отсутствие дыхательной недостаточности (частота дыхания менее 20 в мин, SpO2 ≥95% при дыхании комнатным воздухом );
Нормализация или субфебрильная (до 37,4°С) температура тела в течение 3-х суток без применения жаропонижающих препаратов;
Отсутствие гнойной мокроты;
Число лейкоцитов в периферической крови < 109/л и/или палочкоядерных нейтрофилов < 10%.